«ПРИМЕНЕНИЕ МЕМБРАН АУТОПЛАЗМЫ, ОБОГАЩЕННОЙ ТРОМБОЦИТАМИ, С ЦЕЛЬЮ НАПРАВЛЕННОЙ РЕГЕНЕРАЦИИ ТКАНЕЙ В ОБЛАСТИ ГЛОТОЧНЫХ ШВОВ ПОСЛЕ ОПЕРАЦИЙ НА ГОРТАНИ, ГЛОТКЕ И ПОЛОСТИ РТА ( ...»
Для оценки динамики клеточного состава производили подсчет содержания фибробластов, макрофагов, эндотелиоцитов и сегментоядерных лейкоцитов.
Идентификация клеток (фибробластов, макрофагов, эндотелиоцитов и лейкоцитов) осуществлялась по кариологическим признакам.
В области соединительнотканного инфильтрата отмечалось также присутствие небольшого (статистически недостоверного) количества базофилов (поэтому они не учитывались).
До 3 – х суток экспериментальные животные дожили без местных признаков каких - либо осложнений. Морфологическое исследование ран показало, что в это время у животных как контрольной, так и опытной групп подходит к концу стадия травматического воспаления (1 - я стадия заживления ран). Изучение клеточного состава и васкуляризации ран на этом сроке показало, что преобладающими клеточными элементами являются полиморфноядерные лейкоциты, очищающие рану от микробов, инородных тел и продуктов распада поврежденных тканей, и макрофаги. Последние также освобождают раневой дефект от фибрина и тканевого детрита, состоящего главным образом из разрушающихся полиморфноядерных лейкоцитов и предсуществующих коллагеновых волокон, поврежденных по ходу разреза тканей. Тканевой детрит разрушается под влиянием протеолитических и гликолитических ферментов, выделяющихся в межклеточное вещество из разрушающихся нейтрофилов и активно функционирующих макрофагов. Васкуляризация раны в этот период выражена слабо.
Таблица 8 демонстрирует соотношение основных клеточных элементов ран на 3 – и сутки послеоперационного периода.
Морфометрическая картина заживления послеоперационных ран Контрольная 44,8±3,5 60,0 15,3±1,0 20,5 13,3±1,2 17,8 1,3±0,8 1, Исследуемая 23,3±2,3 31,8 22,2±1,5 30,3 24,5±1,0 33,4 3,2±0,6 4, Прим.: р – достоверность различий признаков К 3 – м суткам нейтрофилы составляют 60,0% клеточного состав ран животных контрольной группы, а макрофаги 20,5%, что свидетельствует о преобладании воспалительных явлений в тканях (рис. 7).
Рисунок 7. Морфологическая картина состояния послеоперационной раны животных контрольной группы на 3 – и сутки. Окр. Г + Э. Х В стенках раны отмечаются единичные тонкие единичные коллагеновые волокна. В области дна раны формируются отдельные очаги грануляционной ткани.
У животных опытной группы параллельно ослаблению воспалительных изменений в тканях происходит активирование процессов репарации (рис. 8). На 3 – и сутки после операции воспалительные изменения в окружающих рану тканях в виде повышенной сосудистой проницаемости, явлений отека, лимфостаза выражены в значительно меньшей степени по сравнению с животными контрольной группы. Во многих ранах определяется организация фибрина, начинают формироваться коллагеновые волокна, активно протекает процесс ангиогенеза.
Рисунок 8. Морфологическая картина состояния послеоперационной раны животных опытной группы на 3 – и сутки. Окр. Г + Э. Х К 3 – м суткам нейтрофилы составляют 31,8% клеток, что в 1,9 раза меньше, чем в группе контроля (р < 0,001). Доля макрофагов достигает максимальных величин (30,3%), что в 1,5 раза больше, чем в контрольной группе (р < 0,001).
Особенно резко увеличивается абсолютное число эндотелиоцитов (в 2,6 раза, р < 0,001) и фибробластов (в 1,9 раза, р < 0,001).
Морфологических признаков физического остатка мембраны из ПОТ не обнаружено.
К 5 – м суткам послеоперационного периода у 1 из 6 животных (16,7%) контрольной группы диагностировано подтекание слюны в области кожного шва – признак несостоятельности наложенного пищеводного шва с развитием слюнного свища, в опытной группе все животные - без признаков несостоятельности.
В это время микроскопически как в контрольной, так и опытной группах начинается развитие грануляционной ткани, в построении которой решающую роль играют фибробласты. Грануляционная ткань состоит из аморфного межуточного вещества и располагающихся в нем немногочисленных фибробластов, макрофагов, нейтрофильных и эозинофильных лейкоцитов, клеток лимфоидного ряда, тучных клеток, а также капилляров, врастающих сюда из окружающих тканей. Сосуды, достигая раневой поверхности, образуют петли и вновь уходят вглубь ткани; вершины этих петель имеют вид красноватых зерен.
В дальнейшем количество аморфного вещества уменьшается, а число клеточных элементов и сосудов увеличивается. Просвет капилляров не везде одинаков. У более молодых капилляров он отсутствует, у наиболее сформировавшихся он широкий и содержит большое количество нейтрофильных лейкоцитов и немного других форменных элементов крови.
Фибробласты вырабатывают коллаген, который вне клеток формирует волокна и придает ткани прочность, а также синтезируют протеогликаны, образующие желеобразное основное вещество внеклеточного пространства.
Веретенообразные фибробласты происходят преимущественно из местных тканей. Они привлекаются в рану по механизму хемотаксиса. Питательным субстратом для них служат аминокислоты, которые образуются при разрушении кровяного сгустка макрофагами. Одновременно фибробласты используют возникшую при свертывании крови фибриновую сеть как матрицу для строительства коллагена. Таким образом, фибробласты мигрируют в область раны, когда там появляются аминокислоты растворенных кровяных сгустков, и исчезает детрит.
В ранах животных контрольной группы сохраняются явления воспаления, вплоть до формирования крупных фокусов некроза, обычно выявляемых на фоне расстройства микроциркуляции (рис. 9).
Рисунок 9. Морфологическая картина заживления послеоперационных ран у кроликов контрольной группы (5 – е сутки). Окр. Г- Э. Х Между 3 – ми и 5 – ми сутками происходит наиболее интенсивное увеличение числа макрофагов, эндотелиоцитов и фибробластов. Так, абсолютное число фибробластов по сравнению с 3 – ми сутками увеличивается в 2,7 раза, число эндотелиоцитов – в 2,5 раза. Количество макрофагов возрастает в 1,5 раза и достигает своего максимального значения. Также выявляются многочисленные коллагеновые волокна, что указывает на интенсификацию образования коллагена. В таблице 9 отражены изменения клеточного состава заживающих ран к 5 – м суткам послеоперационного периода.
Морфометрическая картина заживления послеоперационных ран Контрольная 22,5±1,0 26,5 22,7±1,0 26,7 36,5±1,5 43,0 3,3±0,8 3, Исследуемая 12,7±1,0 16,0 13,0±1,1 16,4 48,7±1,9 61,5 4,8±0,8 6, Прим.: р – достоверность различий признаков.
микроциркуляторное русло, многочисленные коллагеновые волокна имеют преимущественно горизонтальное направление, что свидетельствует о зрелости коллагена (рис. 10).
Рисунок 10. Морфологическая картина течения раневого процесса у кроликов Преобладающими клеточными элементами являются фибробласты (61,5%).
Их содержание в 1,4 раза превышает показатели контрольной группы (р < 0,001).
Содержание эндотелиоцитов увеличивается до 6,1% по сравнению с 3 – ми сутками, что в 1,6 раза больше, чем в группе сравнения (p < 0,01). В тоже время число нейтрофилов и макрофагов уменьшается до 16,0% и 16,4% соответственно.
Таким образом, у животных опытной группы под влиянием мембран аутоплазмы, обогащенной тромбоцитами, абсолютные и относительные значения количества клеточных элементов на 3 – и сутки почти идентичны таковым на 5 – е сутки у кроликов контрольной группы.
В обеих группах животных к 7 – м суткам клиники несостоятельности пищеводного шва не возникло. Морфологически как в контрольной, так и опытной группах определяется максимальная васкуляризация грануляционной ткани, так как к этому сроку достигают максимального значения число эндотелиоцитов и число вертикальных сосудов, характерных для нее.
В таблице 10 показано соотношение основных клеточных элементов в послеоперационных ранах животных обеих групп на 7 – е сутки Морфометрическая картина заживления послеоперационных ран Контрольная 14,3±1,0 19,9 11,2±0,8 15,6 42,2±1,3 58,9 4,0±0,6 7,3±0, Прим.: р – достоверность различий признаков.
В препаратах контрольной группы на 7 – е сутки количество нейтрофилов снижается до 19,9%, а макрофагов до 15,6%. В тоже время максимальных величин достигают число эндотелиоцитов (5,6% всего клеточного состава ран), фибробластов (58,9%) и сосудов, среди которых преобладают капилляры в вертикальной ориентацией (рис. 11).
Рисунок 11. Морфологическая картина заживления послеоперационных ран животных контрольной групп (7 – е сутки). Окр. Г – Э. Х Морфологическое исследование ран животных контрольной группы также показало, что отек и некроз часто преобладают над нейтрофильной инфильтрацией, которая в ряде случаев имеет гнойный характер. Расстройства микроциркуляции и сопутствующие им явления отека, гемо - и лимфостаза, ацидоза и гипоксии также тормозят формирование и созревание грануляционной ткани, ее эпителизацию и заживление раны в целом. То есть, длительная инфильтрация нейтрофилами, биологическим смыслом которой является очищение раны от бактерий, приводит к нарушению стереотипной динамики заживления. Нами обнаружено, что в ранах снижена функциональная активность макрофагов. В последних угнетена фагоцитарная функция: отмечается деструкция клеток, замедление очищения ран. Значительно уменьшено количество макрофагально - фибробластических контактов. Все это приводит к выраженному торможению пролиферативной фазы раневого процесса.
В ранах животных исследуемой группы отмечается аналогичная тенденция изменений содержания клеток (рис. 12).
Рисунок 12. Морфологическая картина течения заживления ран кроликов исследуемой группы (7 – е сутки). Окр. Г – Э. Х Полиморфноядерные лейкоциты составляют 10,2% всех клеток, их количество в 1,9 раза меньше, чем в контрольной группе (р < 0,001). Число макрофагов по сравнению с 5 – ми сутками снижается с 16,4% до 10,8%.
Количество эндотелиоцитов увеличивается до 9,6%, что превышает количество подобных клеток в контрольной группе в 1,7 раза (p < 0,001).
Содержание фибробластов достигает значения 69,4%, что в 1,2 раза больше, чем в группе контроля (р < 0,001). Изменяется соотношение клеток фибробластического ряда: реже обнаруживаются малодифференцированные и юные фибробласты при одновременном увеличении числа зрелых. Характерно появление гиперактивных коллагенобластов. Вблизи них в межклеточном матриксе происходит интенсивное образование зрелых коллагеновых фибрилл нативного типа с последующим формированием пучков фибрилл - волокон. По сравнению с контрольной группой в грануляционной ткани появляются миофибробласты. Последние, помимо контракции новообразованной ткани детерминируют пространственную ориентацию формирующихся пучков коллагеновых волокон. В созревающей грануляционной ткани увеличивается содержание фиброкластов, участвующих в фагоцитозе и резорбции коллагеновых фибрилл при перестройке соединительной ткани. Отмечается восстановлении нарушенных эпителиально - мезенхимальных связей. На фоне появления многочисленных макрофагально - фибробластических контактов активизируется фибробластическая реакция - увеличивается число активно синтезирующих и секретирующих коллаген фибробластов. По сравнению с фибробластах, признаки патологического фибриллогенеза. Таким образом, в условиях применения мембран из ПОТ происходит улучшение заживления на фоне нормализации микроциркуляции и ослабления воспалительной реакции, активизации макрофагального звена, появлении макрофагально фибробластических контактов, усилении пролиферации и дифференцировки фибробластов к созреванию и ремоделированию грануляционной ткани Морфологическая картина заживления ран животных обеих групп к 14 – м суткам характеризуются явлениями фиброзной перестройки грануляционной ткани и началом формирования рубца. Изменения соотношения основных клеток заживающих ран представлены в таблице 11.
Морфометрическая картина заживления послеоперационных ран Прим.: р – достоверность различий признаков.
К этому сроку в контрольной группе развился еще один слюнной свищ.
Морфологически отмечается некоторое уменьшение абсолютного числа эндотелиоцитов с 4,0 до 3,6, фибробластов с 42,2 до 39,7, при этом их относительное количество возрастает до 5,8% и 64,4% соответственно. Также отмечено уменьшение числа сосудов (рис. 13). Нейтрофилы составляют 14.3% клеточного состава, макрофаги – 15,4%, что свидетельствует о пролонгации воспалительных реакций.
Рисунок 13. Морфологическая картина течения заживления послеоперационных ран животных контрольной группы (14 – е сутки). Окр. Г – Э. Х У кроликов контрольной группы отмечается торможение пролиферативной фазы раневого процесса, что проявляется в уменьшении числа митозов фибробластов, замедлении их дифференцировки в зрелые формы, торможении фибриллогенеза и созревания коллагеновых волокон. В фибробластах отмечаются признаки деструкции ядер, митохондрий, других органелл и клеточных мембран, вплоть до распада клеток. Длительные воспалительные изменения в грануляционной ткани тормозят эпителизацию раны, что свидетельствует о нарушении эпителиально - мезенхимальных взаимодействий.
Уменьшение количества макрофагов в ранах животных контрольной группы не только способствует замедлению пролиферации, дифференцировки и синтеза коллагена, но и пролонгирует хемотаксис нейтрофилов и ослабляет миграцию в рану фибробластов. Ослаблением функциональной активности макрофагов можно также объяснить длительное существование тканевого отека и замедленное очищение раны. Таким образом, заживление ран животных контрольной группы характеризуется десинхронизацией фаз воспаления и регенерации, проявляющейся в пролонгировании воспалительных изменений на фоне ослабленной макрофагальной реакции и расстройств системы микроциркуляции. Одновременно происходит торможение процессов репарации, что в некоторых случаях приводит к возникновению длительно не заживающих ран и (как в нашем случае) приводящих к развитию несостоятельности шва пищевода и свищей.
Морфологическая картина течения заживления у животных опытной серии к 14 – м суткам характеризуется уменьшением абсолютного и относительного числа эндотелиоцитов с 7,3 (9,6%) до 6,0 (8,6%), а также незначительным снижением количества фибробластов с 52,8 до 48,8, при этом их доля среди всего клеточного состава осталась практически неизменной (рис. 14).
Рисунок 14. Морфологическая картина состояния послеоперационных ран кроликов исследуемой группы на 14 – е сутки. Окр. Г – Э. Х Происходящие изменения клеточного состава в обеих группах на 14 – е сутки, прежде всего в виде уменьшения числа фибробластов и эндотелиоцитов, а также редукции капиллярной сети, объясняются фиброзной перестройкой грануляционной ткани, при которой часть этих клеток подвергается деструкции, а межклеточный матрикс заполняется коллагеновыми волокнами.
К 30 – м суткам у животных обеих групп полностью сформирована грануляционная ткань, она состоит только из коллагеновых волокон и единичных фибробластов. Заканчивается период гранулирования, и раневой процесс переходит в период эпидермизации и рубцевания, в данном периоде процесс рубцевания постепенно распространяется на более поверхностные слои грануляций. Одновременно с этим в глубоком слое формирующегося рубца протекает процесс разрыхления и частичного рассасывания его, тогда как созревший поверхностный слой грануляций подвергается эпителизации. Со стороны слизистой происходит нарастание эпителия, формируются вновь построенные кровеносные сосуды. В таблице 12 представлены данные морфометрии послеоперационных ран животных обеих групп.
Морфометрическая картина заживления послеоперационных ран Контрольная 5,0± 0,6 7,3± 0,5 13,1 40,7±1,0 73,1 2,7±0, Исследуемая 4,0± 0,6 6,5± 0,5 11,2 45,3±0,8 77,9 2,3±0, Прим.: р – достоверность различий признаков.
Основными клеточными элементами ран животных контрольной группы являются фибробласты (73,1%) (рис. 15). Содержание нейтрофилов снижается до 9,0%, макрофагов – 13,1%, а эндотелиоцитов – 4,8%.
Рисунок 15. Морфологическая картина течения заживления операционных ран у животных контрольной группы на 30 – е сутки. Окр. Г – Э. Х Изменения клеточного состава в ранах животных опытной группы аналогичны изменениям в группе контроля (рис. 16). Доля фибробластов составляет 77,9% (p < 0,001), нейтрофилов – 6,9% (p = 0,02), макрофагов – 11,2 (p = 0,02), эндотелиоцитов – 4% (p = 0,3).
Рисунок 16. Морфологическая картина заживления операционной раны у кроликов исследуемой группы на 30 – сутки. Окр. Г – Э. Х Таким образом, у двух животных контрольной группы (6,7%) развилась несостоятельность экспериментального шва пищевода. В этой группе имела место пролонгированная воспалительная реакция, расстройство системы микроциркуляции, ослабление миграции в рану макрофагов, уменьшение числа макрофагально - фибробластических контактов, замедление пролиферации и дифференцировки фибробластов фибробластов, процессов фибриллогенеза, созревания грануляционной ткани и её эпителизации.
Положительный эффект применения мембран ПОТ может быть объяснен несколькими причинами: 1) обладая абсорбционными свойствами, ПОТ выполняет дренажную функцию, всасывая в себя часть раневого экссудата, способствуя тем самым очищению раны, ослаблению ацидоза и воспалительной реакции, уменьшению отека, гемо и лимфостаза, нормализации гипоксии и активации репаративных процессов в ране; 2) ПОТ содержит хемотаксические факторы для макрофагов, фибробластов и эндотелиоцитов, что увеличивает содержание этих клеток в ране; 3) увеличивается число макрофагально - фибробластических контактов, что, очевидно, связано с восстановлением нарушенных механизмов межклеточной кооперации; 4) резорбция ПОТ макрофагами способствует усиленной выработке последними факторов, активизирующих пролиферацию фибробластов и эндотелиоцитов, синтез и секрецию коллагена, что значительно ускоряет образование и созревание грануляционной ткани. Индуцирующий фактор от макрофагов к фибробластам, помимо паракринного механизма, по - видимому, может передаваться через межклеточные контакты или непосредственно в цитоплазму или на соответствующие рецепторы плазмалеммы фибробластов. Выделяя различные биологически активные вещества, в том числе, факторы роста – интерлейкин - 1, фактор некроза опухолей, фактор роста фибробластов, эпидермальный фактор роста, трансформирующие факторы роста a и b, тромбоцитопроизводный фактор роста, инсулиноподобный фактор роста при репаративных и патологических процессах макрофаги не только модулируют пролиферативную и синтетическую функции фибробластов, но и путем паракринной стимуляции активизируют миграцию и пролиферацию эндотелиоцитов, процессы ангиогенеза.
В итоге, изменение абсолютного числа и соотношения клеточных элементов и сосудов в заживающих ранах происходит в соответствии со стадиями раневого процесса. В ранах, заживающих без применения мембран ПОТ, наиболее интенсивное увеличение числа фибробластов, эндотелиоцитов и макрофагов отмечается к 5 – м суткам, а максимальная васкуляризация грануляционной ткани – к 7 – м суткам. При использовании мембран ПОТ в более ранние сроки активизируется макрофагальная реакция, пролиферация эндотелиоцитов и фибробластов, васкуляризация раны, при этом стереотипная динамика соотношения клеточных элементов в процессе заживления ран не изменяется.
ГЛАВА 4. РЕЗУЛЬТАТЫ ЛЕЧЕНИЯ ПАЦИЕНТОВ, ПЕРЕНЕСШИХ
РАСШИРЕННЫЕ И КОМБИНИРОВАННЫЕ ОПЕРАТИВНЫЕ
ВМЕШАТЕЛЬСТВА ПО ПОВОДУ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
ГОРТАНИ, ГЛОТКИ И ПОЛОСТИ РТА.
4.1. Анализ причин осложнений, ведущих к несостоятельности швов после операций по поводу злокачественных опухолей гортани, глотки и полости рта.При оценке эффективности применения мембран ПОТ мы учитывали влияние на процесс заживления нескольких факторов. Часть из них связана с состоянием пациента, а именно:
локализация опухолевого процесса;
стадия заболевания;
предоперационное лучевое или химиолучевое лечение;
превентивная трахестомия, выполненная по поводу субкомпенсированного или декомпенсированного стеноза гортани.
вмешательством, мы относили следующие:
объем хирургического пособия;
одномоментная шейная лимфодиссекция;
величина интраоперационной кровопотери;
длительность операции;
применение мембран ПОТ.
В каждом случае объем операции определялся на консилиуме врачей хирургического отделения с учетом данных предоперационного обследования.
При наличии у пациента компенсированного стеноза гортани оперативное вмешательство выполнялось одномоменто; при субкомпенсированном или декомпенсированном стенозе – на первом этапе проводилась трахеостомия, а через 3 – 4 дня - радикальное оперативное вмешательство. С нашей точки зрения, подобный подход является оптимальным, поскольку не затягиваются сроки оказания пациентам специализированной помощи и предупреждаются осложнения, связанные с наличием гнойного очага в операционном поле. Такая тактика была реализована у девяти пациентов.
32 пациента поступили в отделение после трахеостомии, выполненной в других лечебных учреждениях. При этом период времени до момента проведения радикальной операции составлял от 2 нед. до 3 мес. Несомненно, формирование трахеостомы и наличие инородного тела в виде трахеостомической трубки создают условия для развития в трахее и в окружающих ее мягких тканей воспалительных изменений различной степени. У всех пациентов отмечались клинические проявления в виде мучительного кашля, выделения слизисто – гнойной мокроты, иногда - с прожилками крови. При фиброскопии трахеи отмечалась выраженная гиперемия и отечность слизистой оболочки трахеи с участками эрозий.
Практически всегда трахеостомы заживали с той или иной степенью воспалительных изменений. Во всех случаях осложнений, которые могли бы повлиять на длительность ношения назогастрального зонда, мы не встретили. Это подтверждает статистическая обработка полученных данных (р = 0,3). У пяти пациентов произошло прорезывание части швов, фиксирующих трахею к коже, у одного больного – полный отрыв трахеи, у остальных – швы были сняты на 10 – 14 – е сутки.
Следующий пример демонстрирует наши подходы к лечению пациентов, страдающих раком гортани или гортаноглотки, сопровождающихся стенозом гортани.
Пациент С., 52 лет, поступил во второе хирургическое отделение Курского ОКОД 19.03.2012 г. с диагнозом: Рак гортани, ст IVA, T4N0M0. КГ II.
Трахеостомия от 26.02.12. При осмотре пациента обращали на себя внимание инфильтрация мягких тканей передней поверхности шеи в проекции щитовидного хряща, а также вокруг трахеостомы. При фиброларингоскопии выявлен язвенный дефект в области передней комиссуры гортани, передних третей обеих голосовых складок, с переходом на подсвязочный отдел и основание надгортанника. Компьютерная томография мягких тканей выявила деструкцию щитовидного хряща в области его угла, инфильтрацию наружных мышц гортани, подкожной клетчатки и клетчатки преднадгортанникового пространства. УЗИ лимфоузлов шеи: лимфоузлы обычного строения, овальной формы, справа до мм, слева – 11мм. С учетом язвенной формы роста опухоли, поражения подсвязочного отдела гортани, являющегося радиорезистентной зоной органа, экстраларингеального распространения в мягкие ткани шеи в проекции щитовидного хряща и высокого риска скрытого метастазирования, пациенту на первом этапе противоопухолевого лечения предложено оперативное вмешательство в объеме: ларингэктомия с резекцией перешейка щитовидной железы, ретрахеостомией и удалением мягких тканей передней поверхности шеи, двухсторонней паравазальной шейной лимфодиссекцией. Планирование кожного разреза проводилось с учетом необходимости доступа к клетчатке, расположенной вдоль магистральных сосудистых пучков шеи, а также включения в удаляемый препарат тканей передней поверхности шеи вместе с кожей в проекции щитовидного хряща и вокруг трахеостомы (рис. 17, 18).
21.03.12 операция выполнена в предложенном объеме. Послеоперационное гистологическое заключение: плоскоклеточный ороговевающий рак гортани с прорастанием всех слоев ее стенки с распространением в окружающие мягкие ткани, в лимфоузлах неспецифические реактивные изменения (pT4N0M0).
Заживление раны первичным натяжением. Назогастральный зонд удален на 25 – е сутки, прием пищи естественным способом без затруднений. 20.04.12 пациент поступил в отделение радиационной онкологии для продолжения противоопухолевого лечения.
В этой клинической ситуации отражена взаимосвязь между клиническими особенностями течения заболевания, стратегией оказания специализированной противоопухолевой помощи, тактикой хирургического лечения и возможностью прогнозирования течения заживления в послеоперационной ране.
Рисунок 17, 18. Вариант кожного разреза при расширенно – комбинированной Выполнение комбинированного Т – образного кожного разреза позволило иссечь фрагмент кожи и мягких тканей передней поверхности шеи, измененных за счет воспалительной и опухолевой инфильтрации. Широкий поперечный разрез обеспечивает доступ к паравазальной клетчатке, глубокую мобилизацию шейных кожно – жировых лоскутов с целью их перемещения к средней линии шеи и ушивания без натяжения.
инфильтрацией мягких тканей передней или боковых поверхностей шеи трудно придерживаться какой – то определенной, классической, последовательности действий и технических приемов при выполнении хирургического вмешательства. В таких случаях мы придерживаемся принципа оперирования с последовательной концентрической мобилизацией опухоли со всех сторон с перевязкой питающих её физиологических или патологически развитых сосудов, с последующим адекватным аспирационным дренированием послеоперационной раны. При этом достигается абластичность оперирования, снижается риск непредвиденных кровотечений при ранении сдавленных или фиксированных к опухоли сосудов, уменьшается количество гематом.
гемоплазмотрансфузии. Необходимость их выполнения определялась на дооперационном этапе с учетом запланированного объема вмешательства или во время операции с учетом текущей кровопотери. Анализ результатов хирургического лечения не выявил достоверного влияния величины интраоперационной кровопотери на заживление послеоперационных ран (р = 0,6).
Следует отметить, что техника исполнения оперативных вмешательств была стандартной для всех пациентов, в зависимости от локализации опухоли. При резекции органа рассечение проводилось в пределах здоровых тканей, отступив от визуально и пальпаторно определяемого края опухоли до 2,0 см. Для ушивания послеоперационных дефектов полости рта и ротоглотки мы применяли однорядный узловой шов, а для формирования глоточно – пищеводного анастомоза после операций, сопровождающихся тотальным удалением гортани, х рядный шов, укрытый мышечными аутотрансплантатами. Проведенное исследование не выявило значимого влияния на течение раневого процесса способа ушивания послеоперационных дефектов (р = 0,5).
Расширение объема операции за счет резекции смежных органов и выполнения лимфодиссекции теоретически может оказывать неблагоприятное влияние на заживление послеоперационной раны. Условием для более частых нагноений является увеличение зоны трофических и функциональных нарушений в органах, прилегающих к зоне операции. По нашему мнению, при бережном обращении с тканями, четком послойном оперировании в пределах конкретной анатомической области с превентивной перевязкой сосудов, минимизации интраоперационной кровопотери, рассматриваемый фактор можно исключить из группы факторов риска. Это подтверждается результатом статистической обработки данных, невыявившим достоверного влияния объема оперативного вмешательства (р = 0,09), а также выполнения шейной лимфодиссекции (р = 0,07) на заживление послеоперационных ран. При выполнении селективных лимфодиссекций, в том числе, двусторонних, мы не отметили ухудшение течения послеоперационного периода. После радикальных шейных лимфаденэктомий, выполняемых в сочетании с ларингэктомией или резекцией гортаноглотки, у пациентов отмечался краевой некроз шейного кожного лоскута. Вероятной причиной подобного осложнения является глубокая мобилизация лоскута от средней линии шеи к переднему краю трапециевидной мышцы, что предусмотрено методикой исполнения операции. Несмотря на формирование широкой ножки лоскута, в его крае формируется зона ишемии.
Также не выявлено значимого влияния длительности оперативного вмешательства (р = 0,1), стадии заболевания (р = 0,07), возраста пациентов (р = 1,0) на частоту развития послеоперационных осложнений.
Для ушивания послеоперационных дефектов глотки и полости рта мы применяли викрил.
Всем больным за 30 мин до начала операции (первого разреза) вводились антибиотики из группы цефалоспоринов III поколения (цефотаксим, цефтазидим, цефтриаксон) или препараты из группы фторхинолонов (ципрофлоксацин, офлоксацин, пефлоксацин).
В послеоперационном периоде назначалась трехкомпонентная схема антимикробной терапии длительностью пять – семь дней с обязательным включением инфузий метронидазола. Другие препараты назначались с учетом результатов посева на микрофлору и чувствительность к антибиотикам, или эмпирически до момента получения этих данных.
Анализ микрофлоры показал, что в 84% случаев слизистая полости рта и ротоглотки колонизирована стрептококками групп А и Д, которые проявляют чувствительность к большинству применяемых в клинической практике антибиотиков. Спектр микроорганизмов, выделенных из опухолевых язв и предоперационных трахеостом, совпадал с составом микрофлоры отделяемого аспирационных дренажей и послеоперационных сквозных кожно - глоточных дефектов: кишечная палочка - 32,4%, золотистый и эпидермальный стафилококк – 27,0%, синегнойная палочка – 16,2%, бактерии рода Proteus и Klebsiella – 8,1% и 2,7% соответственно, смешанная инфекция – 13,5%. Это позволяет сделать вывод, что микробный состав при послеоперационной раневой инфекции является прямым следствием инфицирования раны сапрофитирующей микрофлорой верхних дыхательных и пищеварительных путей при выполнении хирургического вмешательства, сопровождающегося нарушением целостности слизистой оболочки.
Штаммы кишечной палочки проявили наибольшую чувствительность в отношении ципрофлоксацина (100%), офлоксацина (85,7%), цефоперазона (66,6%) и амикацина (58,3%). Стафилококки были чувствительны к рифампицину (100%) и ципрофлоксацину (80,0%), доксициклину (70%) и цефазолину (66,7%), цефтриаксону, цефтазидиму и офлоксацину (по 57,1%). Стрептококки показали чувствительность к большинству применяемых антибиотиков. Синегнойные палочки оказались восприимчивы к азтреонаму (75,0%), амикацину и меропенему(по 66,7%), офлоксацину (60,0%).
Наименьшая чувствительность стафилококков отмечена в отношении цефтазидима (33,3%) и цефотаксима (10%). Кишечная палочка оказалась мало восприимчива к цефтазидиму (33,3%), цефтриаксону (40%), рифампицину (16,7%), доксициклину (14,2%). Синегнойная палочка проявила низкую чувствительность к цефоперазону и тобромицину (по 40%), ципрофлоксацину, азлоциллину и пиперациллину (по 33,3%), цефотаксиму (20%), не проявила чувствительности к цефтриаксону, рифампицину, цефазолину, норфлоксацину и ломефлоксацину.
Среди противомикробных препаратов, применявшихся в нашей клинике, показали наибольшую эффективность в отношении большинства возбудителей раневых инфекций фторхинолоны II поколения (за исключением норфлоксацина) и аминогликозиды II и III поколений (гентамицин, тобромицин и амикацин).
Всем пациентам обеих групп в послеоперационном периоде осуществлялась нутритивная поддержка, как обязательный компонент поддерживающей терапии онкологических больных. Агрессивные методы лечения, являющиеся необходимыми при лечении онкологических заболеваний, требуют усиленной нутритивной поддержки. Однако, вследствие побочных эффектов химио и/или лучевой терапии: тошноты, рвоты, отсутствия аппетита, перестройки вкусовых ощущений, воспаления слизистых оболочек рта и т. п., потребление необходимого количества пищи крайне затруднительно, не говоря уже об усилении питания. Нутритивная недостаточность встречается у 60 - 70% больных с опухолями головы и шеи на различных этапах развития болезни.
Недостаточность питания приводит к дефициту веса, снижению иммунитета, что увеличивает сроки реабилитации больных, может отрицательно сказаться на результатах лечения и снижает качество жизни пациентов. В большинстве случаев мы применяли смеси для энтерального питания, вводимые через назогастральный зонд («Нутризон», «Нутриэн», «Нутрикомп»). Некоторым пациентам, по показаниям, назначались препараты аминокислот, жиров и углеводов для внутривенного введения («Аминосол», «Гепасол», «Липофундин», 20% раствор глюкозы и другие).
Статистическая обработка данных выявила наиболее значимое влияние на процесс заживления предоперационной лучевой или химиолучевой терапии (р = 0,0009) и применение мембран аутоплазмы, обогащенной тромбоцитами (р = 0,03). Другие, перечисленные выше факторы, не оказывали решающего влияния на течение раневого процесса.
Принимая во внимание негативное влияние лучевой терапии на заживление ран, создаются теоретические предпосылки ее применения в послеоперационном периоде. Однако, всвязи с исключительной значимостью гортани, глотки и полости рта для человека, приоритетным направлением в противоопухолевом лечении рассматриваемой категории больных является органосохранное.
В нашей работе мы применяем дифференцированный подход в определении последовательности этапов специального лечения. Оперативный метод выполняется на первом этапе при новообразованиях, соответствующих индексу Т4, с явлениями распада, угрозой кровотечения, сопровождающихся стенозом гортани. Также хирургическое вмешательство, в большинстве случаев, остается единственно возможным методом лечения пациентов с рецидивом или остаточной опухолью после радикального курса лучевого или химиолучевого лечения.
При отсутствии указанных выше показаний тактика лечения определяется исходя из локализации опухоли, ее морфологической структуры и степени дифференцировки, метастатического поражения региональных лимфоузлов, формы роста новообразования.
Известно, что подсвязочный отдел гортани, область передней комиссуры, основания надгортанника, гортанные желудочки, основание языка являются радиорезистентными зонами. Локализация опухолей в них предполагает выполнение операции на первом этапе. Поражение связочного и надсвязочного отделов гортани, подвижной части языка, небных миндалин позволяет планировать изначально лучевое или химиолучевое лечение с учетом относительно высокой радиочувствительности новообразований этого расположения.
Эндофитные опухоли (язвенные, язвенно - инфильтративные) предполагают первично хирургическое лечение. Такой тип роста характерен для рака полости рта, глотки и подсвязочного отдела гортани, достигая встречаемости при опухолях гортаноглотки 80 – 90%.
Радиочувствительность при ПРГШ находится в обратной зависимости от степени дифференцировки новообразования. Частота ответов на консервативные методы лечения выше при неороговевающем раке. Соответственно, плоскоклеточный ороговевающий вариант характеризуется низкой восприимчивостью к лучевой терапии.
При метастатическом поражении шейных лимфоузлов операция рассматривается как обязательный компонент лечения. Обусловлено это более низкой химио – и радиочувствительностью метастазов, чем первичной опухоли.
Кроме того, в опухолях, соотвествующих индексу N2 или N3, часто возникает внутритканевой распад с сопутствующим воспалением, что значительно уменьшает возможности использования химиолучевого метода. В этом случае лечение правильно начинать с оперативного вмешательства, естественно, при резектабельности опухоли.
Перечисленные критерии являются условными, позволяющими в большей или меньшей степени предположить восприимчивость новообразований к лучевой или химиолучевой терапии. Окончательно это свойство можно оценить после подведения к опухоли определенной дозы ионизирующего излучения. В нашей стране применяют метод расщепления дозы облучения. Через две – три недели после предоперационного курса ДГТ проводят контрольное обследование с оценкой степени регрессии опухоли. Уменьшение размеров новообразования более чем на 50% свидетельствует о его радиочувствительности и позволяет продолжить ЛТ до радикальной дозы с перспективой полной резорбции опухоли.
Важным аспектом при планировании лечения пациентов с опухолями головы и шеи является желание самого больного. Многие из них отказываются от оперативного вмешательства, принимая во внимание его калечащий характер.
Таким образом, начало лечения пациентов с опухолями головы и шеи с консервативных методов преследует цель сохранения органа и, соответственно, максимально возможной их медико – социальной реабилитации.
Следует также помнить, что заживление послеоперационных ран может протекать с нагноением мягких тканей, формированием свищей и орофарингостом. При этом ограничиваются возможности проведения ЛТ или увеличивается интервал времени между этапами лечения, что приводит к ухудшению показателей выживаемости рассматриваемой категории больных.
Совокупность изложенных факторов определяет стратегию оказания специализированной помощи пациентам с локальными и местно распространенными опухолями головы и шеи. В отношении каждого больного решение об очередности проведения методов противоопухолевого лечения принимается строго индивидуально, исходя из предполагаемых наиболее благоприятного прогноза и радиочувствительности опухоли.
4.2. Наши подходы к формированию шва полости рта, глотки и комбинированных операций по поводу злокачественных опухолей гортани, глотки и полости рта.
Планирование специального противоопухолевого лечения пациентов с онкопатологией гортани, глотки, полости рта и щитовидной железы – задача мультидисциплинарной команды, включающей хирурга, радиационного онколога и химиотерапевта. Оперативное лечение может выполняться в самостоятельном варианте, а также как компонент комплексного или комбинированного лечения. Заживление послеоперационных ран зависит от множества факторов, о которых сообщалось ранее. Среди них важное значение имеет техника выполнения операции, начиная с планирования кожного разреза, заканчивая ушиванием послеоперационной раны.
Пациенты с операциями, сопровождающимися вскрытием просвета инфицированных полых органов – гортани, трахеи, глотки и полости рта, относятся к сложной группе больных в плане прогнозирования послеоперацинных осложнений. При развитии несостоятельности швов создаются реальные предпосылки для формирования слюнных затеков в рану шеи с развитием нагноений, свищей, аррозий сосудов.
Кожные разрезы мы старались проводить в поперечном направлении, параллельно кожным складкам, с последующей широкой мобилизацией кожно – жировых лоскутов без острых углов. Это имеет принципиальное значение для пациентов, прошедших лучевую терапию, поскольку в облученных тканях микроциркуляторный кровоток ограничен, и повышается вероятность некроза лоскута. Широкая мобилизация обеспечивает адекватный доступ к органам шеи, магистральным сосудам и клетчаточным пространствам шеи с оптимальным углом операционного действия, а также позволяет закрыть кожным лоскутом образовавшийся операционный дефект.
Приводим следующее клиническое наблюдение. Пациентка Х., 61г., поступила во второе хирургическое отделение КОКОД с гистотологически верифицированным диагнозом: Рак дна полости рта, ст.II, T2N0M0. Клиническая группа II. Без предварительного химиолучевого лечения.
Из анамнеза: считает себя больной около 4 мес, с момента самостоятельного обнаружения язвы под языком, проходила лечение у стоматолога по месту жительства в течение 1,5 мес, на фоне которого отмечает медленный рост образования. При обращении в КОКОД выявлена язва до 3,0 см, с поражением передних отделов дна полости рта, имеющая срединную локализацию, выполнена биопсия. Гистологическое заключение – плоскоклеточный рак с наклонностью к ороговению. При ультразвуковом исследовании не выявлено признаков поражения регионарных лимфатических узлов. На консилиуме был составлен план комбинированного лечения с выполнением операции на первом этапе. Хирургическое вмешательство запланировано в объеме двусторонней шейной супраомохиоидной лимфаденэктомии (удаление клетчатки I, II, III порядков), резекция передних отделов дна полости рта и передней трети языка, нижняя трахеостомия. Кожный разрез предполагается с началом от верхушки сосцевидного отростка по шейной кожной складке с продолжением в проекции подъязычной кости (и верхнего края щитовидного хряща) до сосцевидного отростка противоположной стороны (Рис. 19, 20).
Рисунок 19, 20. Пациентка Х. Планирование кожного разреза перед операцией Наиболее оптимальными являются поперечные и косо - поперечные разрезы на шее, соответствующие направлению линий натяжения кожи и ходу сосудов, кровоснабжающих кожу и подкожную клетчатку. Основными преимуществами применения этой формы разреза являются его косметические результаты и снижение количества ишемических поражений кожи.
лимфатические узлы с обеих сторон. Предпочтительным в такой ситуации является одномоментное выполнение двусторонней шейной лимфодиссекции.
При этом важно сохранить адекватный венозный отток из полости черепа по системе внутренних яремных вен, поскольку при двустороннем одновременном или последовательном их выключении может развиться венозный застой с повышением дистального венозного и внутричерепного давления. При двустороннем выключении ВЯВ нарушение в венозной системе не всегда компенсируется.
При планировании двусторонней шейной лимфодиссекции операцию, по нашему мнению, необходимо выполнять вначале с менее сложной стороны со стремлением максимального сохранения кровотока по стволу внутренней яремной вены. При локальном изолированном прорастании метастазом одной стенки вены на протяжении не более 2 см выполняем пристеночную резекцию вены с наложением сосудистого шва.
Эффективным способом профилактики аррозивных кровотечений из аутотрансплантатами на питающей ножке. Последние выкраиваются из лестничной, грудино – ключично - сосцевидной, трапециевидной, большой грудной мышц и мышцы, поднимающей лопатку.
Всем пациентам были выполнены стандартные оперативные вмешательства с учетом локализации и распространенности опухолевого процесса. Для послеоперационных швов, мы применяли комплекс технических приемов, разработанных и внедренных к клиническую практику сотрудниками кафедры онкологии Курского государственного медицинского университета и 2 – го хирургического отделения Курского областного клинического онкологического диспансера. К ним относятся:
Способ наложения швов слизистой оболочки ротоглотки и полости рта (патент № 2338473) [37];
Способ формирования глоточно – пищеводного анастомоза после расширенной ларингэктомии (патент № 2331375) [40];
Способ иммобилизации краев раны у больных с обширными резекциями полости рта, челюсти, глотки, гортани и выполенной реконструкцией (патент № 2327424) [39];
тромбоцитами, для направленной регенерации ткани, измененной сосудистой стенки в случаях риска послеоперационных кровотечений (патент № 2330684) [38].
Рисунок 21. Схема проникающего сквозного шва раны ротовой полости Для ушивания послеоперационных дефектов полости рта и ротоглотки мы применяем однорядный узловой шов, при этом швы проникают на всю стенку слизистой оболочки с захватом подлежащих тканей, накладываются с интервалом 5 мм, отступив от края резекции 5 мм (рис. 21). По нашему мнению, такая техника способствует герметичному закрытию раны.
При восстановлении глотки после ларингэктомии мы обращали внимание на прочное соединение и максимальное сближение швами краев раны на глубину всех трех слоев, то есть слизистой оболочки, подслизистой ткани и мышечного слоя. Герметичность соединения, главным образом подслизистой и мышечной прослойки стенки глотки, произведенного без особого натяжения, позволяет добиться первичного закрытия раны. Накладывание швов только на верхний слой слизистой оболочки глотки, не захватывающих подслизистого и мышечного слоев, или сближение краев истонченной слизистой оболочки, особенно с натяжением, заведомо безуспешно, так как разрыв швов наступает значительно раньше, чем соединится слизистая оболочка. Поэтому, чтобы предупредить разрыв или прорезывание швов, наложенных на слизистую оболочку глотки, мы стремились производить проколы, отступая от краев раны приблизительно на мм с каждой стороны. При этом мы обязательно захватывали подслизистый и мышечный слой глотки с таким расчетом, чтобы поверхность одного края слизистой оболочки лежала на поверхности другого края без значительного натяжения с укрытием его мышечным трансплантатом (рис. 22).
Ушивание глотки с формированием глоточно - пищеводного анастомоза проводилось по следующей методике:
первый ряд накладывался непрерывным швом нитью 4,0 с атравматичной иглой (рис. 22, 23) путем проведения одного подслизистого наружного стежка параллельно краю раны. Затем прокалывают стенку глотки с противоположной стороны изнутри кнаружи с подслизистым наружным стежком. При этом происходит плотный нахлест друг на друга стенок глотки с прочным механическим соединением;
второй ряд накладывался узловыми швами на подслизистую оболочку глотки и пищевода, а в области корня языка прошивались дважды мышцы с подслизистым слоем глотки;
1 – эпителий;
2 – собственная пластинка слизистой оболочки;
3 – мышечный слой;
4 – констрикторы глотки.
Рисунок 23. Формирование первого ряда швов глоточно-пищеводного анастомоза.
Вид операционной раны после удаления гортани: верхней и нижней границей являются передние края грудино – ключично – сосцевидных мышц, через дефект в передней стенке глотки и пищевода виден назогастральный зонд, непрерывный шов Рисунок 24. Формирование третьего ряда швов (сшивание нижних констрикторов глотки) глоточно - пищеводного анастомоза; над трахеостомой сшиты доли щитовидной железы; магистральные сосудистые пучки шеи укрыты грудино – третий ряд узловых швов накладывался на оставшиеся мышцы констриктора глотки (рис. 22, 24);
Рисунок 25. Укрытие глоточно - пищеводного анастомоза трансплантатами из сохраненных грудино – ключично - сосцевидных мышц Таким образом, достигается прочное механическое соединение краев слизистой оболочки и формируется передняя стенка глотки, появляется возможность заживления ранее облученной ткани. При появлении кожно – глоточных свищей, они, как правило, не успевают развиться в орофарингостомы, а закрываются самопроизвольно.
Перед наложением швов на слизистую глотки следует удалять ее бледные, неровные, травмированные участки, а также те, в которых отсутствует мышечный слой. Швы следует накладывать без натяжения, с целью избежать некроза стенки глотки вследствие нарушения кровообращения в этой зоне.
Если тотальная экстирпация гортани сопровождается иссечением мышцы – нижнего сжимателя глотки, принимающей участие в формировании 3 – его ряда швов, важно сохранить целостность кожных лоскутов, прикрывающих раневую поверхность. Следует избегать их чрезмерного натяжения и механических повреждений, что особенно актуально при выполнении шейных лимфодиссекций, которые сопровождаются широкой и глубокой препаровкой кожных лоскутов.
Важным условием успешного заживление раны, при ушитом наглухо послеоперационном дефекте глотки, является длительное аспирационное дренирование области совпадения глоточных и кожных швов. Для этого в конце операции в боковых кожных лоскутах на 1,5 см ниже горизонтального разреза и на 2,5 - 3,5 см в стороны от вертикального разреза делаем отверстия. В эти отверстия вводим эластичную прозрачную гладкую полиэтиленовую трубку диаметром 0,5 см и длиной 15 см с овальным отверстием в центре. Дистальный конец дренажа фиксируется к ране кетгутом и лавсановым швом к краю кожного отверстия. После фиксации трубки накладываются швы на кожу. При помощи дренажа, находящегося в ране 7 - 10 сут, кожные шейные лоскуты плотно прилегают к раневой поверхности, также можно следить за характером раневого отделяемого, которое свободно вытекает в аспирационную гармошку, а также орошать рану антисептиками во время перевязок.
Одной из особенностей ведения послеоперационного периода у больных с обширными резекциями полости рта, челюсти и выполненной реконструкцией является адекватная иммобилизация краев раны, особенно в первые дни после операции. Излишние повороты и запрокидывания головы больным могут вести к дополнительному механическому натяжению и ишемии анастомозированных тканей, что нарушает процесс репарации. В этой связи нами предложен способ фиксации головы больного шелковыми нитями - держалками в раннем послеоперационном периоде (рис. 26, 27).
Рисунок 26. Схема фиксации головы шелковыми нитями - держалками шелковая нить - держалка Рисунок 27. Больной П., фиксация головы шелковыми нитями - держалками После выполненной операции в асептических условиях в отдалении от основной раны производится фиксация головы к грудной стенке 1 - 2 шелковыми нитями - держалками рассчитанной индивидуальной длины, целью наложения которых является ограничение произвольных движений головой больным на дней. Во время перевязок места вколов обрабатываются антисептическим раствором. Этот метод выполнен у 14 больных. Осложнений, связанных с его применением, мы не встретили (рис. 26, 27).
В случаях повышенного риска аррозии магистральных сосудов, при проведении операций, сопряженных с отделением крупных сосудов от опухолей, в том числе метастатических, с целью профилактики послеоперационных кровотечений из травмированных или атрофически измененных стенок сосудов прибегали к дополнительному укреплению лишенной адвентиции сосудистой стенки мембранами ПОТ для направленной регенерации поврежденной ткани.
Приводим следующий клинический пример.
Пациент, В., 71 г., поступил во второе хирургическое отделение КОКОД 11.02.13 с диагнозом: Рак гортаноглотки, ст. III, T3N1M0. Соcтояние после курсов ПХТ, ДГТ по радикальной программе. Трахеоканюляр.
Пациент считает себя заболевшим около 1 года назад, с момента появления болей в горле слева. Лечился по месту жительства по поводу хронического фарингита, не отмечая эффекта от проводимого лечения. В конце июля 2012 года появилось затруднение дыхания. 06.08.12 выполнена экстренная трахеостомия в условиях ЛОР – отделения городской больницы № 1 г. Курска. 07.08.12 биопсия новообразования левого грушевидного синуса с верификацией плоскоклеточного ороговевающего рака. 13.08.12 пациент обратился в КОКОД. С учетом отказа от оперативного вмешательства, больному предложено химиолучевое лечение. При контрольном обследовании после запланированного курса консервативного лечения отмечено уменьшение размеров опухоли гортаноглотки на 50%. От повторно предложенного хирургического вмешательства пациент отказался. В очередной раз больной обратился в онкодиспансер с жалобами на затруднение проглатывания пищи, выраженную боль в горле, с иррадиацией в левое ухо.
Получено согласие на операцию.
13.02.13 выполнено оперативное вмешательство в объеме: радикальная модифицированная шейная лимфодиссекция слева с денудацией сонной артерии, сохранением латеральной ножки грудино – ключично – сосцевидной мышцы, внутренней яремной вены и добавочного нерва, селективная шейная лимфодиссекция справа с удалением клетчатки I, II, III и IV уровней, резекция левого грушевидного синуса с ларингэктомией, резекцией перешейка и левой доли щитовидной железы.
При мобилизации общей сонной артерии выявлено интимное прилегание ее медиальной стенки к тканями в проекции левого грушевидного синуса. С техническими трудностями артерия выделена с удалением фрагмента адвентициальной оболочки на протяжении 3,0 см в пределах общей сонной артерии и ее бифуркации. Принимая во внимание высокий риск развития послеоперационных инфекционных осложнений, принято решение о герметизации макроскопически измененной сосудистой стенки на протяжении 3,0 см мембранами из плазмы, обогащенной тромбоцитами (рис. 28).
Рисунок 28. Вид раны после расширенно - комбинированной резекции левого грушевидного синуса (в центре раны магистральный сосудистый пучок шеи, бифуркация сонной артерии дополнительно герметизирована мембраной ПОТ) После моноблочного удаления препарата, состоящего из клетчатки левой и правой половин шеи с подчелюстными слюнными железами, гортани с тканями левого грушевидного синуса, перешейка и левой доли щитовидной железы произведена изоляция главного сосудистого пучка шеи с обеих сторон грудино – ключично – сосцевидной мышцей.
Окончательный гистологический диагноз – плоскоклеточный ороговевающий рак гортаноглотки с деструкцией щитовидного хряща, метастазами в лимфоузлы шеи слева. Послеоперационный период протекал с нагноением кожных лоскутов и мягких тканей по левому краю трахеостомы, нижней трети шеи слева. Назогастральный зонд удален на 25 – е сутки. Пациенту продолжена консервативная терапия с положительным эффектом.
Представленная клиническая ситуация, к сожалению, является «классической» для специалистов, занимающихся лечением пациентов с опухолями головы и шеи. Во - первых; период времени от момента появления первых признаков заболевания до начала лечения составил около 6 мес.
Объяснить это можно недостаточной онкологической настороженностью врачей первичного медицинского звена, что привело к прогрессированию заболевания, развитию стеноза гортани и выполнению экстренной трахеостомии. Во – вторых;
химиолучевая терапия, проведенная с учетом отказа пациента от операции, не привела к полной регрессии опухоли, что говорит о ее химио – и радиорезистентности. После завершения лечения новообразование начало увеличиваться в размерах, приведя к выраженной дисфагии и усилению болевого синдрома. В – третьих; выполнение обширного хирургического вмешательства на органах шеи после радикального курса ДГТ, предшествующей трахеостомии на фоне прогрессирования опухолевого процесса всегда сопряжено с определенными техническими трудностями, связанными с необходимостью оперирования в склеротически измененных тканях. При этом возможно смещение магистрального сосудистого пучка шеи и его основных ветвей за счет рубцевания тканей в области трахеостомы или опухолевым процессом, в том числе метастатическим. В рассматриваемом случае, произошла дислокация внутренней яремной вены и сонной артерии к хрящам гортани со спаянностью стенки сосудов и нижнего сжимателя глотки. В – четвертых; подобные операции сопровождаются большим числом послеоперационных осложнений. У данного пациента удалось избежать формирования сквозных кожно – глоточных дефектов, а также аррозивного кровотечения.
Дополнительно, с целью изучения влияния на стабильность швов, в исследуемой группе пациентов мы начали использовать мембраны ПОТ, которые при ушивании дефектов полости рта и ротоглотки укладываем между сшиваемыми тканями (рис. 29), или между вторым и третьим рядами швов при формировании глоточно – пищеводного анастомоза (рис. 30). Осложнений, связанных с изменением техники операции, мы не встретили.
1 - мышечный слой с адвентицией;
2 – мембрана аутоплазмы, обогащенная тромбоцитами 3 - собственная пластинка слизистой оболочки и подслизистая основа;
3 - многослойный плоский эпителий.
Рисунок 29. Модификация проникающего сквозного шва раны ротовой полости и ротоглотки с применением мембран аутоплазмы, обогащенной тромбоцитами Рисунок 30. Схема формирования глоточно – пищеводного анастомоза с применением мембран аутоплазмы, обогащенной тромбоцитами (мембраны фиксируются сшиванием над ними нижних сжимателей глотки) Модификация способа формирования глоточно – пищеводного анастомоза с использованием мембран из ПОТ представлена в следующем клиническом примере.
Пациент К., 59л., поступил во 2 – е хирургическое отделение КОКОД 01.03.13 с диагнозом: Рак гортани, ст.III, T3N0M0. Состояние после 2 курсов полихимиотерапии, радикального курса лучевой терапии в 2011г. Рецидив.
Компенсированный стеноз гортани.
05.03.13 оперативное вмешательство в объеме: нижняя трахеостомия под местной анестезией, ларингэктомия с резекцией перешейка и правой доли лимфодиссекцией с сохранением грудино – ключично – сосцевидной мышцы, внутренней яремной вены и добавочного нерва (рис. 31).
Рисунок 31. Модификация способа формирования глоточно – пищеводного анастомоза с использованием мембран аутоплазмы, обогащенной тромбоцитами Таким образом, профилактика послеоперационных осложнений является комплексной проблемой, решение которой требует разностороннего подхода, начиная с планирования объема оперативного вмешательства и заканчивая выполнением перевязок.
4.3. Клиническая оценка применения мембран из плазмы, обогащенной тромбоцитами, в послеоперационном периоде Анализ местных послеоперационных инфекционных осложнений позволяет сделать вывод, что использование предложенного способа формирования шва глотки и полости рта позволяет сократить их количество, размеры, а также сроки заживления ран. Безусловно, с учетом влияния на процесс заживления множества факторов, связанных с состоянием пациента и оперативным вмешательством, полностью избежать осложнений не удалось.
Эффективность методики оценивалась визуально, по характеру заживления послеоперационной раны. Большинство осложнений, связанных с несостоятельностью глоточного шва, возникало на 1 - 2 неделе от момента выполнения хирургического вмешательства и проявлялось в виде нагноения в области кожных швов. В некоторых случаях процесс этим ограничивался, в других – возникало расхождение швов с формированием сквозного сообщения между полостью рта, глоткой и кожей.
К свищам мы относили дефекты слизистой менее 5 мм, оро - и фарингостомам – более 5 мм.
Структура и количество осложнений в сравниваемых группах представлены в таблице 13.
Местные послеоперационные инфекционные осложнения Использование мембран ПОТ в области послеоперационных швов позволило уменьшить количество осложнений в 1,5 раза с 42,6% в группе контроля до 27,2% в исследуемой (p < 0,05). Причем, улучшение результатов хирургического лечения произошло, преимущественно, за счет сокращения числа свищей и фарингостом.
На фоне консервативного лечения края дефектов могут покрываться грануляциями, постепенно сближаться и самопроизвольно закрываться. Если же регенерационная способность тканей снижена, то свищ может даже увеличиться, а затем перейти в стойкий, края его покрываются снаружи эпидермисом, а со стороны глотки и полости рта эпителием слизистой оболочки. Такие дефекты, как правило, требовали в дальнейшем хирургического вмешательства.
Проведенные консервативные мероприятия привели к спонтанному полному заживлению раны у девяти пациентов из 17 (52,9%) контрольной группы, имевших кожно - глоточные свищи, в исследуемой группе - у 10 из больных, что составило 76,9% (р > 0,05).
Рисунок 32. Состояние послеоперационной раны на 15 – е сутки после расширенно – комбинированной резекции гортаноглотки, кожно – пищеводный свищ Приводим следующий клинический пример.
Пациент, К., 62 г., поступил во второе хирургическое отделение КОКОД 05.03.13 с диагнозом: Рак гортаноглотки, ст.III, T3N1M0. Клиническая группа II.
Гистологическое заключение (биоптат слизистой левого грушевидного синуса):
плоскоклеточный рак с наклонностью к ороговению. Предоперационное обследование не выявило признаков отдаленного метастазирования. На консилиуме пациенту предложено комплексное лечение с выполнением на первом этапе операции. 12.03.13 проведено хирургическое вмешательство в объеме: ларингэктомия с резекцией левого грушевидного синуса, перешейка и левой доли щитовидной железы, модифицированная радикальная левосторонняя шейная лимфодиссекция с сохранением грудино – ключично – сосцевидной мышцы, внутренней яремной вены и добавочного нерва.
На девятые сутки после операции у пациента появилось покраснение левого кожного шейного лоскута в вертикальной части шва в проекции глоточно – пищеводного анастомоза с последующим некрозом фрагмента лоскута. На 14 – е сутки на 2,0 см выше трахеостомы появился кожно – пищеводный свищ с дефектом слизистой до 3 мм, дефектом кожи – до 1,0 см (рис. 32).
Назогастральный зонд удален на 49 – е сутки после произвольного заживления раны на фоне перевязок.
Всем пациентам, имевшим послеоперационные дефекты более 5 мм, потребовалось выполнение отсроченного реконструктивного вмешательства.
Проведение реконструктивно - восстановительных операций по поводу стойких сквозных дефектов между полостью рта, глоткой и кожей потребовалось 24 пациентам группы контроля и 9 - опытной группы (p < 0,05).
Следующие клинические случаи демонстрируют наши подходы к оперативному лечению оро,- фаринго, - эзофагостом.
Пациент М., 59 лет, поступил во второе хирургическое отделение КОКОД в октябре 2012г. с кожно – глоточно-пищеводным дефектом мягких тканей передней поверхности шеи.
В 2000г. пациент взят на учет с диагнозом Рак гортани, ст.I; проведен радикальный курс лучевой терапии; в апреле 2012 г. выявлен рецидив заболевания, гистологически подтвержденный (плоскоклеточный ороговевающий рак); на консилиуме пациенту предложено оперативное лечение в объеме – нижняя трахеостомия, радикальная шейная лимфодиссекция справа, ларингэктомия с резекцией правого грушевидного синуса, которое выполнено 23.06.12. Заживление послеоперационной раны вторичным натяжением с расхождением швов и формированием щелевидной фарингоэзофагостомы до 6, см. 13.10.12 выполнена реконструктивно – восстановительная операция:
пластика фарингоэзофагостомы с применением перемещенного кожно – жирового лоскута левой половины шеи и левой подключичной области, отсроченное трахеопищеводное шунтирование с голосовым протезированием.
Для реконструкции внутренней стенки дефекта выполнена мобилизация шейных кожных лоскутов к средней линии с последующим сшиванием непрерывным швом. Вдоль линии шва уложены мембраны аутоплазмы, обогащенной тромбоцитами. Наружной стенкой явился перемещенный кожно – жировой лоскут. Заживление раны первичным натяжением, назогастральный зонд удален на 27 – е сутки после хирургического вмешательства, голосовая функция восстановлена (рис. 33).
Рисунок 33. Пациент, М. Вариант пластики фарингоэзофагостомы с использованием перемещенного кожно – жирового лоскута Следующий клинический пример отражает сложность проблемы реконструкции дефектов глотки и пищевода.
Пациент К., 51 год, поступил во 2 - e хирургическое отделение КОКОД 21.01.2013 г. с диагнозом: Рак гортаноглотки ст. IVb, Т4N1M0, КГ III. Состояние после комбинированного лечения (дистанционная гамма – терапия в СОД 46 Гр в сочетании с расширенно – комбинированной ларингэктомией от 24.07.12).
Фарингостома. Эзофагостома. Состояние после пластики дефекта от 09.10.12. На момент поступления у пациента имелось два сквозных дефекта по средней линии шеи: в проекции корня языка до 3,0 см, а также – шейного отдела пищевода, на 2,0 см выше трахеостомы диаметром до 1,0 см. Пациенту предложено оперативное лечение с пластикой дефекта мягких тканей передней поверхности шеи перемещенным комбинированным кожно – мышечным лоскутом с включением большой грудной мышцы. Операция была выполнена 24.01.13.
Внутренний листок стенки дефекта сформирован мобилизированными кожными шейными лоскутами. Сшивание лоскутов проводилось непрерывным швом по запатентованной методике с применением мембран аутоплазмы, обогащенной тромбоцитами. Наружную стенку сформировал донорский лоскут.
Заживление раны вторичным натяжением через формирование кожно – глоточного свища до 0,5 см в области верхнего края донорского лоскута, который появился через 18 дней после операции. В течение двух недель на фоне консервативного лечения, перевязок дефект произвольно закрылся.
Назогастральный зонд удален. (рис. 34).
Рисунок 34. Пациент, К. Пластика дефекта глотки и шейного отдела пищевода комбинированным лоскутом с включением большой грудной мышцы Аррозивных кровотечений из сонной артерии, внутренней яремной вены и их ветвей не было отмечено ни в одной группе. Случаев послеоперационной летальности, связанной с послеоперационными инфекционными осложнениями, зафиксировано не было.
Следует также отметить, что в сравниваемых группах отличались и сроки полного заживления ран при их осложненном течении. Среди пациентов, где применялись мембраны ПОТ этот период составил 38,2 ± 6,8 суток, а в группе сравнения – 54,6 ± 7,3сут (р < 0,05).
Этот факт имеет принципиальное значение для больных с запущенными формами заболеваний, которым операция выполняется на первом этапе комбинированного или комплексного противоопухолевого лечения. С одной стороны, в среднем, на 16 суток раньше удаляют назогастральный зонд, что для пациентов является наиболее значимым аспектом. С другой стороны, при нагноении, некрозе кожных лоскутов, мягких тканей в зоне операции, расхождении швов со слюнотечением исключается возможность проведения лучевой или химиолучевой терапии. При этом нарушается этапность специального лечения, что может привести к ухудшению показателей выживаемости данной категории больных.
Кроме того, пациентам с развившимися осложнениями требуются перевязки, иногда несколько раз в течение дня, направленные на лечение раневой инфекции, усиление репаративных процессов в тканях, предупреждение попадания слюны и раневого отделяемого в дыхательные пути и профилактику аррозивных кровотечений.
Также удалось добиться сокращения сроков пребывания больного в стационаре на 5 сут. Длительность нахождения пациентов исследуемой группы составила 24,1 койко - дня, а контрольной – 29,6 (p < 0,05); показатели послеоперационного койко - дня оказались 20,1 и 25,2 соответственно (p < 0,05).
ГЛАВА КЛИНИКО – ЭКОНОМИЧЕСКАЯ ОЦЕНКА
ЭФФЕКТИВНОСТИ ПРИМЕНЕНИЯ МЕМБРАН ИЗ ПЛАЗМЫ,
ОБОГАЩЕННОЙ ТРОМБОЦИТАМИ, ПОСЛЕ ОПЕРАЦИЙ ПО ПОВОДУ
ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ ГОЛОВЫ И ШЕИ
В ходе предыдущих этапов исследования была доказана клиническая целесообразность применения мембран плазмы, обогащенной тромбоцитами, при выполнении операций на органах шеи у онкологических пациентов. Кроме того, в настоящее время возникает необходимость оценки экономической эффективности применяемых медицинских технологий. Особую актуальность приобретают те из них, которые позволяют рационально и экономно расходовать финансовые ресурсы здравоохранения.Методологию сравнительной оценки различных медицинских технологий на основе комплексного взаимосвязанного анализа полученных с их помощью клинических результатов и затрат на выполнение этих технологий предлагает клинико - экономический анализ.
На текущем этапе исследования использовались данные медицинских карт 204 стационарных пациентов со злокачественными новообразованиями гортани, рото - и гортаноглотки, полости рта и щитовидной железы, учитывалась стоимость койко - дня во втором хирургическом отделении ОБУЗ «КОКОД», а также информация первичной бухгалтерской документации.
Использовались фармакоэкономические («общая стоимость заболевания», «затраты - эффективность») и статистические методы.
Сравнительному клинико экономическому анализу подвергнуты На исходном этапе определена полная стоимость лечения пациентов обоих групп методом «общая стоимость заболевания». Данный метод предполагает учет всех затрат, связанных с процессом диагностики и лечения (прямые медицинские затраты). Расчеты основаны на использовании установленной на текущий момент времени для отделения стоимости койко - дня, равной 3173, руб. В стоимость койко - дня входят затраты на лекарственные средства, препараты крови, расходуемые материалы (системы для переливания крови, шприцы, бинты), диагностические материалы, амортизацию медицинского оборудования, заработную плату медицинского персонала, питание больных и т.
п. В структуру затрат пациентов опытной группы также включена стоимость процедуры по изготовлению плазмы, обогащенной тромбоцитами, рассчитанная в соответствии с Инструкцией по расчету стоимости медицинских услуг (временной), утвержденной Министерством здравоохранения РФ 10.11.99 г. № 01 - 23/4 - 10, и составившая 55,0 руб.
Расчет уровня прямых медицинских затрат онкологического диспансера на лечение пациентов опытной и контрольной групп производился путем умножения срока пребывания пациентов в отделении, включая до - и послеоперационный этапы (сутки), на стоимость койко - дня (рубли).
После расчета индивидуальных затрат определена средняя стоимость лечения пациентов в опытной и контрольной группах. Результаты расчетов по методу «общая стоимость заболевания» с указанием средних сроков госпитализации и средних затрат на лечение представлены в табл. 14.
Результаты расчетов по методу «общая стоимость заболевания»
Данные таблицы 14 свидетельствуют, что средний срок пребывания в отделении пациентов опытной группы на 5 сут. меньше показателя в контрольной группе, что обусловливает весомое сокращение средних прямых медицинских затрат на 1 пациента, составляющее 17,4 тыс. руб., или 18,5%.
Сокращение сроков госпитализации и затрат на лечение пациентов опытной группы связано с улучшением качества заживления операционной раны и снижением частоты послеоперационных осложнений на фоне применения плазмы, обогащенной тромбоцитами.
Приведенные расчеты по методу «общая стоимость заболевания» не позволяют одновременно сопоставлять стоимость и эффективность применяемых методик лечения в виде единого интегрального показателя.
Данную проблему позволяет решить метод клинико - экономического анализа «затраты - эффективность».
Цель метода «затраты - эффективность» - провести стоимостную оценку эффективности, а именно – оценить затратную эффективность, т. е. определить стоимость единицы эффективности применяемых методик и в конечном итоге выявить не наиболее дешевое лечение, а оптимальное по эффективности и стоимости.
Ключевым вопросом при проведении метода «затраты - эффективность»
является выбор единиц клинической эффективности результатов лечения. Для целей данного исследования в качестве критерия клинической эффективности выбран опосредованный клинический эффект – снижение частоты послеоперационных осложнений (нагноения, оро - и фарингостомы, свищи) у пациентов исследуемой и контрольной групп.
При проведении анализа для каждой из применяемых методик лечения рассчитано соотношение «затраты - эффективность» по формуле:
где CER – удельный показатель эффективности затрат, DC – прямые затраты на использование методики, Ef – эффективность лечения в единицах эффективности.
Величина CER показывает затраты, которые приходятся на единицу эффективности. Наиболее приемлемой с экономической точки зрения является та методика, которая характеризуется меньшими затратами на единицу эффективности, т. е. меньшим значением удельного показателя эффективности затрат CER.
Сравнительное исследование эффективности применяемых техник глоточного шва показало, что при применении плазмы, обогащенной тромбоцитами, заживление операционной раны первичным натяжением происходило в 72,8% случаев, послеоперационные осложнения наблюдались лишь у 27,2% пациентов, что на 15,4% реже, чем в контрольной группе.
В рассчетах критерием эффективности используемой техники глоточного шва считали число пациентов, у которых применение выбранной методики позволило сократить число послеоперационных осложнений (Ef).
обогащенной тромбоцитами, при лечении 100 больных предотвратит появление послеоперационных осложнений у 45,6 пациентов, без плазмы эффект составит 14,8 пациентов. Поскольку затраты на лечение приведены на 1 пациента, расчет показателя эффективности также приведен на 1 пациента, т. е. эффективность в исследуемой группе равна 0,46, в контрольной – 0,15.
Коэффициент эффективности затрат в основной (1) и контрольной (2) группах составил:
Таким образом, удельный показатель эффективности затрат в опытной группе составляет 166,5 тыс. руб., что в 3,7 раза ниже, чем в контрольной. Это означает, что снижение частоты послеоперационных осложнений на 1% обойдется онкологическому диспансеру дешевле в 3,7 раза при использовании плазмы, обогащенной тромбоцитами, нежели при применении традиционного шва без плазмы.
Результаты расчетов по методу «затраты - эффективность» с указанием эффективности, затрат и удельного показателя эффективности затрат представлены в таблице 15.
Результаты расчетов по методу «затраты - эффективность»
приемлемую с точки зрения эффективности затрат медицинскую технологию технику глоточного шва с применением мембран аутоплазмы, обогащенной тромбоцитами. Данная техника является оправданной с точки зрения методов «общая стоимость заболевания» и «затраты - эффективность» в сравнении с традиционно применяемой. Средняя сумма экономии на 1 пациента составляет 17,4 тыс. руб. При использовании в качестве критерия эффективности снижения частоты послеоперационных осложнений стоимость одной дополнительной единицы эффективности (снижение частоты осложнений на 1%) составляет 166,5 тыс. руб.
ЗАКЛЮЧЕНИЕ
Развитие современной онкологии предполагает решение двух основных задач: увеличение продолжительности жизни пациентов с онкопатологией и улучшения качества их жизни. В лечении злокачественных опухолей гортани, ротогортаноглотки, полости рта и щитовидной железы оперативный метод является самым важным компонентом комбинированного и комплексного специального противоопухолевого лечения, в значительной степени определяющим прогноз для жизни каждого больного. Выполнение операций на органах головы и шеи неизбежно приводит к нарушению социально значимых функций: глотанию, жеванию и речи. Это обстоятельство является одной из основных причин отказа от лечения, что не может не сказаться на показателях выживаемости этой категории больных.При злокачественных новообразованиях гортани, слизистой полости рта, глотки и щитовидной железы оперативные вмешательства отличаются повышенной технической сложностью и носят комбинированный, расширенный характер. Это предполагает удаление опухоли в пределах не менее трех анатомических областей головы и шеи в сочетании с радикальной операцией на регионарных лимфатических путях шеи с одной или с двух сторон. Расширение диапазона хирургических вмешательств неизбежно приводит к увеличению числа послеоперационных осложнений. Частота местных осложнений может достигать 47 – 70%, у большинства из них основным звеном в этиологии и патогенезе является инфекция. Угроза инфекции в хирургии головы и шеи, прежде всего, исходит оттого, что в процессе операции нередко требуется рассечение пищевода, глотки, дыхательных путей. Это приводит к обсеменению операционного поля микрофлорой, обитающей на слизистой оболочке. Поэтому все операции при местнораспространенных опухолях головы и шеи можно отнести к контаминированным или даже инфицированным – в тех случаях, когда опухоли сопутствуют распад и вторичное нагноение.
возникшие вследствие несостоятельности глоточных швов. Выраженный гнойно – воспалительный процесс может явиться причиной аррозивных кровотечений из магистральных сосудов шеи.
С целью уменьшения нагрузки на ткани в области швов при жевании и продвижении пищевого комка интраоперационно устанавливается назогастральный зонд. Возникновение несостоятельности глоточных швов приводит к длительному ношению носопищеводного зонда, постоянному вытеканию слюны, ношению сложных повязок, что резко ухудшает качество жизни больных, исключает возможность питания через рот, делает их «социальными калеками».
Поэтому наиболее важным аспектом послеоперационной реабилитации является восстановление естественного способа приема пищи. Решение об удалении назогастрального зонда принимается с учетом характера заживления послеоперационной раны. При неосложненном течении раневого процесса мы придерживаемся тактики удаления через три – четыре недели после операции.
При наличии сквозных кожно - глоточных дефектов, нагноения или некроза кожных лоскутов создаются предпосылки для длительного его ношения в течение нескольких месяцев до самопроизвольного заживления раны или выполнения реконструктивно - восстановительной операции.
Несмотря на большое количество работ, освещающих вопрос профилактики послеоперационных осложнений, эта проблема остается все еще открытой. Это и послужило основанием для проведения данной работы.
Известно, что тромбоциты являются наиболее удобным и дешевым источником протеинов – факторов роста, участвующих в регенерации поврежденных тканей. Указанное свойство явилось теоретической предпосылкой их использования при формировании шва глотки, пищевода и полости рта с целью повышения его стабильности.
Перед проведением исследования нами был проведен анализ влияния на процесс заживления послеоперационных ран различных факторов. Часть из них связана с состоянием пациента: пол, возраст, стадия заболевания и локализация опухолевого процесса, предоперационная лучевая или химиолучевая терапия, наличие превентивной трахеостомы. Другую группу составили факторы, относящиеся к особенностям оперативного вмешательства: длительность и объем хирургического пособия, величина интраоперационной кровопотери, выполнение одномоментной шейной лимфодиссекции. В таблице представлены данные, отражающие значимость влияния перечисленных факторов на течение раневого процесса.
Предоперационное лучевое или химиолучевое лечение 0, Статистическая обработка данных выявила значимое влияние на процесс заживления только предоперационной лучевой или химиолучевой терапии (р = 0,0009).
Влияние облучения связывают со стимуляцией выработки эндотелиального фактора роста, что приводит к субинтимальному фиброзу, эндартерииту и тромбообразованию, что, в свою очередь, сопровождается нарушением тканевой микроциркуляции и развитием соединительной ткани. Это свойство предопределяет целесообразность проведения ЛТ в послеоперационном режиме.
радиочувствительность опухоли и привести к полной регрессии новообразования после радикальной дозы облучения. Кроме того, наличие местных инфекционных послеоперационных осложнений исключает возможность выполнения дистанционной гамма – терапии. При этом нарушается этапность оказания специализированной помощи онкобольным, что приводит к ухудшению показателей выживаемости.
В отношении каждого больного решение об очередности проведения методов противоопухолевого лечения принимается строго индивидуально, исходя из предполагаемого наиболее благоприятного прогноза.
На следующем этапе исследования выполнена экспериментальная часть на 60 кроликах породы шиншилла. Всем животным проводилось оперативное вмешательство на шейном отделе пищевода с рассечением его боковой стенки продольным разрезом длиной до 1,0 см и последующим ушиванием послеоперационной раны. С целью изучения влияния мембран ПОТ на стабильность шва пищевода, сформирована контрольная и исследуемая группы животных по 30 кроликов в каждой. В исследуемой на линию швов дополнительно укладывались мембраны аутоплазмы. С учетом сроков выведения из эксперимента, группы были разделены на подгруппы по 6 животных в каждой.
Для морфологического и морфометрического исследования получали комплекс органов, включающий шейные отделы трахеи и пищевода, гортань и нижний отдел глотки. В таблице 17 представлены данные морфометрического исследования послеоперационных ран.
Сводная таблица морфометрических показателей заживления Морфологическое исследование ран животных показало, что к 3 – м суткам, что в обеих группах подходит к концу стадия травматического воспаления.
Преобладающими клеточными элементами являются полиморфноядерные лейкоциты, которые составляют 60,0% клеток в ранах животных контрольной группы и 31,8% - в исследуемой (р < 0,001). Содержание макрофагов меняется с 20,5% в группе контроля до 30,3% в группе, где применялись мембраны ПОТ (р < 0,001), что свидетельствует об ослаблении воспалительных процессов.
Пролиферативные процессы с формированием участков молодой грануляционной ткани также более выражены в исследуемой группе, о чем говорит превышение количества фибробластов в 1,9 раза (р < 0,001) и эндотелиоцитов в 2,6 раза (p < 0,001) по сравнению с группой, где мембраны аутоплазмы не применялись.
К 5 – м суткам послеоперационного периода у 1 из 6 животных контрольной группы появился кожно – пищеводный свищ. Микроскопическая картина заживления в контрольной и исследуемой группах характеризуется развитием грануляционной ткани с преобладанием фибробластов среди всех клеток (43,0% и 61,5% соответственно). При этом в контрольной сохраняются явления воспаления вплоть до формирования крупных фокусов некроза. Количество макрофагов возрастает в 1,5 раза и достигает своего максимального значения, абсолютное число фибробластов увеличивается в 2,7 раза, а эндотелиоцитов – в 2,5 раза. В исследуемой группе происходит снижение количества нейтрофилов и макрофагов до 16,0% и 16,4% соответственно. Подобная динамика соотношения клеточных элементов говорит о снижении интенсивности воспалительной реакции, включая очистку раны с помощью механизма фагоцитоза, что является необходимым условием миграции фибробластов и эндотелиоцитов в зону повреждения.
Таким образом, морфометрическое исследование показало, что у животных исследуемой группы под влиянием мембран ПОТ абсолютные и относительные значения количества клеток послеоперационных ран на 3 – и сутки почти идентичны имеющимся на 5 – е сутки у кроликов контрольной группы.
К 7 – м суткам отмечается максимальная васкуляризация грануляционной ткани, количество эндотелиоцитов в обеих группах достигает максимальных значений. В контрольной группе еще сохраняются явления гемо – и лимфостаза, нарушения микроциркуляции и нейтрофильной инфильтрации, что сопровождается замедлением пролиферативной фазы воспаления. Об этом свидетельствует меньшее содержание фибробластов (в 1,2 раза) и эндотелиоцитов (в 1,7 раза) по сравнению с исследуемой группой. В ранах животных, у которых применялись мембраны ПОТ, реже встречаются недифференцированные формы фибробластов при одновременном увеличении числа зрелых, активно синтезирующих коллаген, а также миофибробласты, определяющие пространственную ориентацию и контракцию коллагеновых фибрилл.
К 14 – м суткам в ранах животных обеих групп отмечаются явления фиброзной перестройки грануляцинной ткани с началом формирования рубца. В эту фазу происходит уменьшение количества клеток и редукция капиллярной сети за счет заполнения межклеточного матрикса коллагеновыми волокнами. В контрольной группе развился еще один слюнной свищ. Нейтрофилы составляют 14,3%, а макрофаги – 15,4% клеточного состава, что свидетельствует о пролонгации воспаления. Снижена функциональная активность макрофагов, дифференцировка фибробластов в зрелые формы, отмечается торможение фибриллогенеза и созревания коллагеновых волокон. В исследуемой группе несмотря на снижение абсолютного числа фибробластов, их доля среди всего клеточного состава осталась практически неизменной, составив 70,4%.
К 30 – м суткам у животных обеих групп полностью сформирована рубцовая ткань. Продолжается уменьшение абсолютного количества клеток в ранах. В контрольной группе еще сохраняется большое количество клеточных элементов в рубце, накапливающиеся коллагеновые волокна расположены в хаотичном порядке. В исследуемой - по мере уменьшения содержания жидкости и мукополисахаридов в заживающей ране коллагеновые волокна подвергаются компрессии, четкому пространственному ориентированию с формированием поперечных связей между ними.
В итоге, изменение абсолютного числа и соотношения клеточных элементов и сосудов в заживающих ранах происходит в соответствии со стадиями раневого процесса.
У двух животных контрольной группы (6,7%) развилась несостоятельность пролонгированная воспалительная реакция, расстройство системы микроциркуляции, ослабление миграции в рану макрофагов, замедление пролиферации и дифференцировки фибробластов, процессов фибриллогенеза, созревания грануляционной ткани и её эпителизации.
При использовании мембран из ПОТ происходит улучшение заживления на фоне нормализации микроциркуляции, уменьшение лейкоцитарной инфильтрации и экссудативных явлений в области раны, стимуляция репаративных процессов, проявляющаяся в активизации макрофагального звена, усилении пролиферации и дифференцировки фибробластов к созреванию и ремоделированию грануляционной ткани.
Результаты эксперимента, доказавшие положительное влияние мембран ПОТ на регенерацию тканей в области шва пищевода, явились обоснованием проведения клинического испытания. Материалом для него стал анализ хирургического лечения 204 пациентов Курского областного клинического онкологического диспансера со злокачественными опухолями гортани, ротоглотки, гортаноглотки, полости рта и щитовидной железы. Общим принципом включения пациентов в группу исследования явилось наличие хирургического этапа лечения локального или местно – распространенного опухолевого процесса, в том числе с регионарными метастазами в шейные лимфатические узлы, при отсутствии отдаленных метастазов. Оперативное вмешательство выполнялось на разных этапах комбинированного или комплексного противоопухолевого лечения или в самостоятельном варианте, с ушиванием послеоперационной раны наглухо, без формирования плановой оро – или фарингоэзофагостомы.
За период исследования выполнено 204 оперативных вмешательства с учетом локализации и распространенности опухолевого процесса. При их выполнении применялся комплекс технических приемов, направленных на несостоятельностью послеоперационных швов. К ним относятся:
узловой однорядный шов, проникающий на всю толщу слизистой оболочки с захватом подлежащих тканей, для ушивания послеоперационных дефектов полости рта и ротоглотки (патент № 2338473);
ларингэктомии 3 – х рядным швом, укрытым мобилизированными грудино – ключично – сосцевдными мышцами (патент № 2331375);
иммобилизация краев раны у больных с обширными резекциями полости рта, челюсти, глотки и выполенной реконструкцией с шелковыми нитями держалками (патент № 2327424);
использование мембран из ПОТ для направленной регенерации тканей в области измененной сосудистой стенки при повышенном риске послеоперационных кровотечений (патент № 2330684).
Пациенты были разделены на контрольную (n = 101) и исследуемую (n = 103) распространенности опухолевого процесса, характеру предоперационного лечения, объему и длительности оперативного вмешательства, величине интраоперационной кровопотери. В исследуемой группе применялся новый подход в укреплении шва глотки, пищевода и полости рта, позволяющий улучшить результаты лечения С этой целью между сшиваемыми тканями при ушивании дефектов полости рта и ротоглотки, или между 2 – м и 3 – м рядами швов при формировании глоточно – пищеводного анастомоза мы применили мембраны аутоплазмы, обогащенной тромбоцитами.
Для получения обогащенной тромбоцитами аутоплазмы мы использовали метод, предложенный F. Adda, J. Choukroun и R. Schleicher в 2000г, заключающийся в однократном центрифугировании венозной крови пациента, взятой непосредственно перед операцией, при 3000 об/мин. в течение 15 мин. Во время операции пинцетом извлекали из пробирки густой гелеобразный белесоватый сгусток, который сдавливали между предметными стеклами для получения мембран.
Модификация способов ушивания послеоперационных дефектов полости рта, глотки и пищевода с использованием мембран ПОТ позволила улучшить результаты лечения за счет снижения числа местных послеоперационных инфекционных осложнений с 42,6% в контрольной группе до 27,2% в исследуемой (р < 0,05), в основном, за счет уменьшения частоты образования сквозных дефектов глотки и полости рта, что также позволило добиться улучшения качества жизни пациентов. Cпонтанное заживление раны на фоне проведения консервативных мероприятий произошло у девяти пациентов контрольной группы из 17, имевших кожно - глоточные свищи. В опытной группе полное закрытие дефекта отмечено у 10 пациентов из 13 (p > 0,05). Сроки заживления ран при этом составили в группе, где применялись мембраны ПОТ, 38,2 ± 6,8 сут, а в группе сравнения – 54,6 ± 7,3 сут (p < 0,05).
Аррозивных кровотечений из сонной артерии, внутренней яремной вены и их ветвей не было отмечено ни в одной группе. Также не было зафиксировано случаев летальности, связанной с внедрением в клиническую практику способов профилактики осложнений, связанных с несостоятельностью послеоперационных швов.
На заключительном этапе исследования доказана экономическая целесообразность использования мембран аутоплазмы, обогащенной тромбоцитами, при формировании швов глотки и полости рта. Средняя сумма экономии на 1 пациента составила 17,4 тыс. рублей. Снижение частоты послеоперационных осложнений на 1% обойдется онкологическому диспансеру дешевле в 3,8 раза при использовании предлагаемой методики, нежели при применении шва без плазмы.
Метод повышения стабильности глоточных швов отличается простотой исполнения, экономичностью, универсальностью применения и может быть рекомендован для использования в других лечебных учреждениях.
ВЫВОДЫ
Основным фактором риска развития осложнений, связанных с несостоятельностью послеоперационных швов, у пациентов, перенесших оперативное лечение по поводу опухолей гортани, глотки, полости рта является проведение предоперационной лучевой терапии (р = 0,0009) Использование плазмы, обогащенной тромбоцитами, в области пищеводного шва в эксперименте уменьшает лейкоцитарную инфильтрацию и экссудативные явления в ране, стимулирует репаративные процессы путем активизации макрофагального звена, усиления миграции, пролиферации и дифференцировки фибробластов, ускорения появления и созревания грануляционной ткани.Предложены для клинического применения модификация способа наложения швов слизистой полости рта и ротоглотки с фиксацией мембран ПОТ между сшиваемыми тканями и модификация способа формирования глоточно – пищеводного анастомоз с укладыванием мембран между вторым и третьим рядами швов.
Использование мембран ПОТ позволило уменьшить количество местных инфекционно – гнойных осложнений в 1,5 раза, сократить сроки полного заживления ран при их осложненном течении с 54,6 ± 7,3 сут до 38,2 ± 6,8 сут, а также длительность пребывания пациентов в стационаре с 29,6 до 24,1сут (на 5 сут.).
Применение мембран аутоплазмы, обогащенной тромбоцитами, в области послеоперационных швов уменьшает средние прямые затраты на одного пациента на 17,4 тыс. руб. (18,5%).
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ
1. При планировании оперативного вмешательства по поводу опухолей гортани, глотки, полости рта и щитовидной железы необходимо прогнозировать течение заживления послеоперационных ран с учетом предполагаемых факторов риска, среди которых ключевое значение имеет проведение предоперационной лучевой или химиолучевой терапии.2. Для повышения стабильности послеоперационных швов глотки и полости целесообразно использовать мембраны из аутоплазмы, обогащенной тромбоцитами.
3. Приготовление плазмы, обогащенной тромбоцитами, осуществляется путем однократного центрифугирования 30 мл аутокрови, взятой из кубитальной вены непосредственно перед оперативным вмешательством, в течение 15 мин.
при скорости 3000 об/мин.
4. Мембраны аутоплазмы, обогащенной тромбоцитами, укладывают между 2 – м и 3 – м рядами швов глоточно – пищеводного анастомоза, или между резецированными анатомическими частями полости рта и ротоглотки послеоперационных дефектов полости рта, глотки и пищевода с использованием мембран аутоплазмы, обогащенной тромбоцитами, экономически целесообразно.
СПИСОК ЛИТЕРАТУРЫ
1. Адда, Ф. Тромбоциты с высоким содержанием фибрина / Ф. Адда // Клиническая стоматология. – 2003. – № 1. – С. 67–69.2. Ахундов, А. А. Разработка хирургических методов лечения больных раком гортани после неэффективного курса лучевой терапии : автореф. дис. … канд. мед. наук : 14.00.14 / А. А. Ахундов ; Рос. онкол. науч. центр. – М., 1994. – 21 с.
3. Бакиров, Р. Т. Процесс метастазирования как модель для изучения топического и количественного расположения лимфатических узлов шеи / Р. Т.
Бакиров, Т. Ф. Ахметов // Сибир. онкол. журн. – 2006. – Прил. №1. – С. 12.
4. Болотина, Л. В. Перспективы предоперационной регионарной химиотерапии в органосохранном лечении сарком конечностей, головы и шеи / Л. В. Болотина, Л. А. Королева, А. Л. Корниецкая // Сибир. онкол. журн. – 2006.
– Прил. №1. – С. 17.
5. Булат, А. В. Контурная пластика альвеолярного отростка при имплантации с использованием обогащенной фибрином и тромбоцитами плазмы крови / А. В. Булат, Т. В. Галиновская, В. Л. Параскевич // Стомат. журн. – 2005.
– № 4. – С. 59–62.
6. Валдина, Е. А. Заболевания щитовидной железы : руководство. – 3-е изд.
– Е. А. Валдина. – СПб : Питер, 2006. – 368 c.
7. Втюрин, Б. М. Хирургическое лечение рака головы и шеи: первичная кожная пластика лоскутом на питающей ножке / Б. М. Втюрин, Г. А. Цыбырнэ, К. И. Клим. – Кишинев : Штиинца, 1981. – 150 с.
8. Вырупаев, С. В. Улучшение результатов хирургической реабилитации больных с дефектами и новообразованиями головы и шеи : автореф. дис. … д-ра мед. наук : 14.00.27 / С. В. Вырупаев ; Башкир. гос. мед. ун-т. – Уфа, 2005. – 28с.
9. Гладилина, И. А. Современные подходы к терапии рака ротоглотки / И. А. Гладилина, М. А. Шабанов, М. И. Нечушкин // Практ. онкология. – 2003. – Т. 4, № 1. – С. 45–50.
10. Гнойные осложнения при хирургическом лечении больных раком полости рта и их профилактика / М. А. Кропотов, Е. Г. Матякин, А. В. Желтова, Н. В. Дмитриева // Антибиотики и химиотерапия. – 1999. – № 5. – С. 29–32.
11. Гончарова, О. Г. Отдалённые клинические результаты у больных, перенесших операции на среднем ухе с применением антибактериальных полимерных плёнок и биологически обогащённой тромбоцитами плазмы / О.Г.
Гончарова // Рос. оториноларингология. – 2011. – № 3 (52). – С. 31–34.

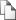
 [
[  «
«