«ХАМНУЕВА Л.Ю., ШАГУН О.В., АНДРЕЕВА Л.С., КОШИКОВА И. Н., МИСТЯКОВ М.В. Актуальные вопросы эндокринологии Сборник учебных пособий для самостоятельной внеаудиторной работы студентов Иркутск – 2008 Печатается по решению ...»
Клиническая картина гиперкортицизма весьма специфична, поэтому у значительной части больных нозологическая диагностика не представляет больших трудностей. Центрипетальное "кушингоидное" ожирение, "горбик" на задней поверхности шеи, широкие багровые "стрии" позволяют заподозрить гиперпродукцию кортизола надпочечниками, хотя встречаются не у всех больных. Вместе с тем такие часто отмечаемые при болезни и синдроме Иценко-Кушинга признаки, как артериальная гипертензия, нарушение углеводного обмена и половой функции, остеопороз, гипокалиемия, не являются специфическими. Они могут наблюдаться при различных других заболеваниях, и диагностическая ценность каждого из них в отдельности относительно невелика. В связи с этим в диагностике эндогенного гиперкортицизма, особенно при отсутствии ярких внешних клинических признаков, важнейшее, а подчас определяющее значение имеет оценка лабораторных гормональных показателей.
1. Гормональное исследование. Наиболее доступным и информативным методом гормональной диагностики гиперкортицизма является исследование уровня кортизола, АКТГ, суточного выделения кортизола с мочой. При синдроме Иценко-Кушинга уровень кортизола в крови повышен, а уровень АКТГ – снижен.
При болезни Иценко-Кушинга уровень кортизола и АКТГ в крови повышены.
Дифференциальная диагностика гиперкортицизма, обусловленного болезнью или синдромом Иценко-Кушинга, и вторичной симптоматической гиперкортизолемии при других нозологических формах может быть проведена только в специализированных эндокринологических отделениях. Для этого используют некоторые функциональные диагностические пробы.
2. Функциональные пробы. Если необходимо провести дифференциальную диагностику болезни и синдрома Иценко-Кушинга от «функционального»
гиперкортицизма проводят малую дексаметазоновую пробу.
Малая дексаметазоновая проба: в первый день в 800 проводится забор крови для определения исходного уровня кортизола. В 2300 дают внутрь 1 мг дексаметазона. На следующий день в 800 проводится забор крови для определения уровня кортизола.
Второй вариант проведения пробы: в первый день в 800 проводится забор крови для определения исходного уровня кортизола. Назначают по 0,5 мг дексаметазона каждые 6 ч в течение 2 сут. На третий день в 800 проводится забор крови для определения уровня кортизола.
Пробу оценивают по динамике и уровню кортизола крови, суточного выделения кортизола с мочой.
В норме и у больных с «функциональным» гиперкортицизмом секреция кортизола снижается на 50 % и более (или до уровня менее 80 нмоль/л) вследствие подавления продукции АКТГ дексаметазоном по механизму отрицательной обратной связи (проба положительная). При болезни и синдроме Кушинга снижения уровня кортизола не происходит (проба отрицательная).
Если необходимо провести дифференциальную диагностику болезни ИценкоКушинга, автономной опухоли коркового вещества надпочечников и эктопического АКТГ-синдрома, проводят большую дексаметазоновую пробу.
Большой дексаметазоновый тест основан на принципе обратной отрицательной связи-подавлении секреции АКТГ дексаметазоном. При болезни Иценко-Кушинга ответная реакция на большие дозы этого препарата выражена значительно; при автономных опухолях коркового вещества надпочечников отмечается резистентный ее характер.
В первый день в 800 проводится забор крови для определения исходного уровня кортизола. Назначают по 2 мг дексаметазона каждые 6 ч в течение 2 сут. На третий день в 800 проводится забор крови для определения уровня кортизола. Пробу оценивают по динамике и уровню суточного выделения кортизола с мочой, кортизола крови и считают положительной при снижении выделения гормонов с мочой на 50 % и более.
Таким образом, для болезни Иценко-Кушинга характерна положительная большая дексаметазоновая проба; для опухолей коркового вещества надпочечников и примерно в 50% эктопического АКТГ-синдрома - отрицательная.
Определение концентрации кортизола в плазме крови взятой из надпочечниковых вен позволяет уточнить конкретную нозологическую форму эндогенного гиперкортицизма. При болезни Иценко-Кушинга содержание кортизола в плазме крови, взятой из надпочечниковых вен, равномерно повышено с обеих сторон, при опухолях - значительно повышено на стороне опухоли и снижено или нормально с противоположной стороны.
Важнейший и, как правило, окончательный этап диагностики конкретной нозологической формы эндогенного гиперкортицизма - применение современных методов визуализации гипофиза и надпочечников. Достаточно информативными являются КТ, МРТ ультразвуковая томография, ангиографические методы.
Визуализация надпочечников:
УЗИ надпочечников является начальным методом. Выявляет увеличение размеров надпочечников и опухоли надпочечников размером более 3 см.
Информативность достигает 60-80 %.
КТ надпочечников выявляет 90-95 % случаев изменений надпочечников при эндогенном гиперкортицизме.
МРТ надпочечников. По информативности не уступает КТ.
Синдром эктопической продукции АКТГ обусловлен нерегулируемой избыточной секрецией АКТГ (реже КРГ) негипофизарными злокачественными новообразованиями.
Дифференциальный диагноз при гиперкортицизме.
Малая проба с Отрицательная Отрицательная Как правило, Положительная АКТГ в крови гипофиза микроаденома Ориентировочная основа действий по диагностике при синдроме Исследование суточной экскреции свободного кортизола с мочой Положительная (достоверное (>50 Отрицательная (отсутствие %) снижение уровня свободного достоверного снижения уровня При выраженной клинической Проведение большой дексаметазоновой пробы симптоматике гиперкортицизма рекомендуется начинать диагностику с большой дексаметазоновой пробы Измерение уровня АКТГ Синдром Кушинга (узелковая гиперплазия АКТГ-эктопированный Лечение синдрома Кушинга сводится к удалению опухоли надпочечника.
Поскольку функция противоположного надпочечника у больных с кортикостеромой подавлена в течение нескольких месяцев после операции проводят заместительную терапию глюкокортикоидами. При неоперабельной опухоли проводят терапевтическое лечение (см. ниже).
Адреналэктомия. Как правило, проводят одностороннюю тотальную адреналэктомию. У некоторых больных возникают рецидивы гиперкортицизма.
Накануне операции, во время ее и в первые несколько дней послеоперационного периода необходимо вводить большие дозы глюкокортикоидов. Это связано с тем, что гипоталамо-гипофизарная система у этих больных в течении длительного времени была угнетена и после удаления надпочечника могут возникнуть явления острой надпочечниковой недостаточности.
После двусторонней адреналэктомии заместительная терапия гормонами надпочечников проводится пожизненно.
У некоторых больных возникают рецидивы гиперкортицизма даже после двусторонней адреналэктомии. Это связано с регенерацией надпочечников из оставленных участков или с наличием аберрантной надпочечниковой ткани, которая при целенаправленном поиске обнаруживается у 16 - 32 % людей. Добавочные надпочечники могут находиться в любом отделе брюшной полости, чаще в окружающей надпочечник жировой и соединительной ткани и в верхнеполюсных отделах почек. Встречаются они и в области таза, в широкой связке матки, по ходу мочеполовых путей, в стенке влагалища, в гонадах и даже в печени и поджелудочной железе.
Медикаментозное лечение. Используют препараты блокирующие стероидогенез, тормозящие синтез глюко- и минералокортикоидов.
Блокаторы стероидогенеза включают аминоглютетимид (мамомит), а также противогрибковый препарат кетоконазол. Эффективность лечения этими препаратами оценивают по уровню кортизола в крови и его экскреции с мочой.
Мамомит блокирует начальные этапы стероидогенеза, нарушая превращение холестерина в прегненолон. Препарат дает достаточно быстрый эффект, однако при его отмене симптомы гиперкортицизма быстро появляются вновь. Поэтому мамомит целесообразно применять как средство предоперационной подготовки к адреналэктомии. Учитывая побочные эффекты мамомита, необходим контроль функций печени, коагулограммы, содержания тромбоцитов в крови.
Механизм действия кетоконазола связан с ингибированием стероидогенеза на нескольких уровнях, наибольшее значение имеет блокада превращения холестерина в прегненолон. Препарат назначают внутрь в дозах от 400 до 2000 мг/сут. Поскольку кетоконазол гепатотоксичен, в ходе лечения необходим контроль показателей функции печени.
«Фармакологическая адреналэктомия». При неэффективности блокаторов стероидогенеза можно использовать адренолитические средства. В России из препаратов данной группы зарегистрирован митотан. Препарат оказываем цитотоксическое действие на кору надпочечников. Начальная доза 250 мг 4 раза в сутки внутрь, и в дальнейшем дозу препарата повышают до индивидуально необходимой. Обычно назначают 3 - 5 г/сут до нормализации функции надпочечников, затем оставляют поддерживающую дозу (1 - 2 г/сут) на длительное время (6 - 12 месяцев). Лечение осуществляют под контролем функции надпочечников (уровень кортизола в крови или его экскрецию с мочой 1 раз 10 – дней).
ПЕРВИЧНЫЙ ГИПЕРАЛЬДОСТЕРОНИЗМ
Гиперальдостеронизм — клинический синдром, вызванный избыточной секрецией альдостерона и/или других минералокортикоидов. Различают первичный гиперальдостеронизм, вызванный автономной секрецией альдостерона клубочковой зоной коры надпочечников, и вторичный гиперальдостеронизм, связанный с вненадпочечниковыми факторами (наиболее часто с активацией ренинангиотензиновой системы).Морфологическим субстратом первичного гиперальдостеронизма является опухоль, реже - гиперплазия коркового вещества надпочечников.
Опухолевые поражения надпочечников как причина первичного гиперальдостеронизма наблюдаются в 85 % случаев, причем у 2-6 % больных они носят злокачественный характер. Первичный гиперальдостеронизм встречается чаще у взрослых лиц, соотношение женщин и мужчин составляет 3:1.
Основу патогенеза первичного гиперальдостеронизма составляют биохимические и морфологические изменения в различных органах и системах, обусловленные избытком альдостерона.
При гиперальдостеронизме возникают нарушения электролитного обмена. В частности, гиперкалийурия приводит к выраженной гипокалиемии (обычно менее 3,0 ммоль/л) и развитию общего дефицита калия в организме.
Гипернатриемия и повышение общего содержания натрия сопровождаются задержкой воды, гиперволемией, повышением АД, снижением гематокрита.
На фоне общего дефицита калия в организме его ионы в клетках замещаются ионами Н+ а последние, внеклеточно, ионом НСОз-, что приводит к развитию внутриклеточного ацидоза и внеклеточного алкалоза.
В условиях дефицита калия ингибируется продукция инсулина, вплоть до развития вторичного сахарного диабета. Возрастание уровня реабсорбции и общего содержания натрия в организме, в частности внеклеточной его концентрации, приводит к отеку сосудистой стенки и существенному повышению сосудистого тонуса. Вместе с тем снижение концентрации калия во внутри- и внеклеточном пространствах значительно ухудшает функцию органов, содержащих гладкие и поперечнополосатые мышечные волокна, а также паренхиматозных органов.
Клинические признаки первичного гиперальдостеронизма представлены тремя основными синдромами:
1. сердечно-сосудистым (гипертензионным), 2. нервно-мышечным Сердечно-сосудистый (гипертензионный) синдром. Артериальная гипертензия гиперальдостеронизма. Ее наблюдают практически у всех больных с первичным гиперальдостеронизмом, а в некоторых случаях она может быть даже единственным клиническим проявлением этого заболевания. Артериальная гипертензия имеет, как правило, постоянный характер. Вместе с тем у некоторых больных повышение АД имеет форму кризов; возможна также транзиторная артериальная гипертензия. Уровень артериального давления колеблется от умеренно повышенных цифр до очень высоких (250-280/130-140 мм рт.ст.).
Встречаются и нетипичные случаи первичного гиперальдостеронизма с нормальным АД.
Патофизиологическую основу гипертензии составляют задержка натрия в тканях и гиперволемия, отек интимы, уменьшение просвета сосудов, значительное увеличение периферического сопротивления. Кроме того, высокое содержание натрия в стенках кровеносных сосудов и обеднение клеток калием повышают чувствительность сосудов к воздействию прессорных факторов.
Артериальная гипертензия приводит к выраженной гипертрофии левого желудочка сердца, которая сопровождается дистрофией миокарда вследствие дефицита калия. На ЭКГ отмечаются признаки гипертрофии левого желудочка, снижение сегмента S-T, удлинение интервала Q-T, инверсия зубца Т, нарушение внутрижелудочковой и предсердно-желудочковой проводимости, аритмия.
Следствием функциональных и морфологических изменений миокарда может быть внезапная остановка сердца.
Большинство больных жалуются на интенсивную головную боль, обусловленную высоким артериальным давлением и явлениями гипергидратации головного мозга.
Нервно-мышечный синдром. Нарушения нервно-мышечной системы у больных обусловлены преимущественно гипокалиемией, изменением градиентов концентрации вне- и внутриклеточного калия, калиево-натриевого коэффициента, внутриклеточным ацидозом, и в итоге - дистрофическими изменениями в мышечной и нервной тканях. Больные, как правило, жалуются на резко выраженную мышечную слабость. Степень миастении различна от умеренной усталости и быстрой утомляемости до псевдопаралитических состояний.
Миастения может либо быть распространенной, либо охватывать определенные группы мышц, чаще нижних конечностей. Прием больших доз препаратов калия заметно уменьшает или временно устраняет мышечную слабость.
Почечный синдром. Гипокалиемия и гипернатриемия являются основной причиной развития калиепенической нефропатии, которая проявляется снижением концентрационной способности почек, полиурией, гипоизостенурией, никтурией, обостренным чувством жажды и полидипсией.
Сущность нарушений со стороны почек при калиепенической нефропатии состоит в том, что при дефиците калия в почечном эпителии страдает функция потребления энергии. При биопсии обнаруживают вакуольную дистрофию эпителия канальцев нефронов. Подобные изменения, обусловленные гипокалиемией, наблюдаются у 90 % больных.
Гиперкалийурия при гиперальдостеронизме препятствует выделению Н+ почками, обусловливая щелочную реакцию мочи. Последнее обстоятельство, а также снижение сопротивляемости почечной ткани инфекции в условиях общего дефицита калия и угнетения энергетических процессов способствуют возникновению хронического пиелонефрита.
Калиепеническая нефропатия, как правило, сопровождается отеками. Это очень характерный для первичного гиперальдостеронизма клинический признак.
Диагностика и дифференциальная диагностика.
1. Клиническая картина. Гиперальдостеронизм следует заподозрить у больных с упорной гипертензией, особенно в сочетании с гипокалиемией ниже 3,0 ммоль/л, снижением концентрационной способности почек, резкой мышечной слабостью.
2. Биохимические изменения. Гипернатриемия в большинстве случаев является постоянным симптомом. Задерживающийся в организме натрий занимает вне- и внутриклеточное пространство, вытесняя из клеток ионы калия и обусловливая развитие гиперволемии.
Гипокалиемия, особенно менее 3,0 ммоль/л, и гиперкалийурия. Некоторые авторы считают гипокалиемию непостоянным симптомом. Во время пункции вены при наложенном жгуте и активном сокращении мышц руки содержание калия в забираемой крови может повышаться.
Определенную диагностическую ценность при гиперальдостеронизме имеет выявление внеклеточного алкалоза, при этом рН крови достигает 7,6.
3. Гормональное исследование. Большое значение в диагностике имеет исследование концентрации альдостерона в жидких средах организма. Как правило, отмечается повышение уровня гормона в циркулирующей крови. Для исследования содержания альдостерона забор крови у пациента следует проводить только в горизонтальном положении, поскольку в вертикальном уровень гормона нередко повышается не только у больных синдромом Конна но и у здоровых лиц.
В целом гиперальдостеронурия наблюдается у 95-100 % больных синдромом.
Следует отметить, что высокий уровень экскреции гормона свидетельствует о наличии гиперальдостеронизма, но не позволяет убедительно сделать вывод о его причине - гиперальдостеронурия может достигать высокой степени как при первичном, так и при вторичном гиперальдостеронизме.
4. Проведение функциональных проб. Для диагностики гиперальдостеронизма применяют спиронолактоновый тест: у больного, соблюдающего диету, содержащую не менее 100 ммоль Na+ в утреннее время определяют уровень калия в крови, затем назначают верошпирон по 100 мг 4 раза в сутки в течение 3 сут. Утром на 4-е сутки определяют содержание калия. Повышение его более чем на 1 ммоль/л, свидетельствует о гиперальдостеронизме. Тест положителен как при первичном, так и при вторичном гиперальдостеронизме.
гиперальдостеронизма большое значение придается определению активности системы ренин-ангиотензин-альдостерон. При первичном гиперальдостеронизме базальная активность ренина плазмы (АРП) крови значительно снижена и не повышается после стимуляции, а при вторичном – повышена.
1. Проба с фуросемидом в сочетании с 2-часовой ортостатистической нагрузкой Протокол проведения пробы:
После забора крови у больного, пребывающего в лежачем положении, для определения альдостерона и активности ренина плазмы (АРП) ему в/в струйно вводится 80 мг фуросемида и через 2 часа ортостаза производится повторный забор крови для определения альдостерона АРП.
Интерпретация результатов пробы:
В норме вызванное ортостазом и приемом диуретиков снижение объема циркулирующей крови способствует активизации ренин-ангиотензиновой системы с повышением продукции альдостерона. В пользу наличия первичного гиперальдостеронизма будет указывать сохранение подавленного уровня АРП ниже 2 нг/мл/ч.
2. Проба с каптоприлом Протокол проведения пробы:
Пациент в 9.00 принимает per os 25 мг каптоприла. Забор крови для определения содержания альдостерона и активности ренина плазмы производится до и через 2 часа после приема препарата.
Интерпретация результатов теста:
У здоровых людей и у пациентов с эссенциальной гипертензией введение каптоприла (блокатора ангиотензин-преврвщающего фермента) приводит у снижению продукции альдостерона (более чем на 20 % от исходного) и повышению активности ренина плазмы. В итоге соотношение А/АРП снижается по сравнению с исходным значением. Напротив, у больных первичным гиперальдостеронизмом снижение уровня альдостерона и повышение активности ренина плазмы не наблюдается и потому соотношение А/АРП по сравнению с исходным не изменяется. Уровень активности ренина плазмы остается ниже референтных значений.
2. Межнозологическая диагностика После подтверждения диагноза первичного гиперальдостеронизма дальнейший дифференциально-диагностический поиск рекомендуется проводить между конкретными нозологиями, объединенными в синдром гиперальдостеронизма. В первую очередь это касается двух наиболее рапространенных форм ПГ:
альдостерон-продуцирующей аденомы и идиопатического гиперальдостеронизма, которые наблюдаются у 95 % больных. Своевременное разграничение этих патологических состояний позволяет, прежде всего, определить наиболее адекватный лечебный подход.
Если при синдроме Конна хирургическое удаление опухоли приводит к выздоровлению пациентов, то при идиопатическом гиперальдостеронизме (с двусторонним поражением надпочечников) односторонняя адреналэктомия не дает ожидаемых положительных результатов. Наиболее адекватным способом дифференциальной диагностики между этими состояниями является проведение «маршевой» (ортостатической) пробы, которая основана на выявлении различий в чувствительности клеток коры надпочечников к стимулирующему действию ангиотензина II.
При идиопатическом гиперальдостеронизме аденоматозные клетки образуются из клубочковой зоны коры надпочечников и потому сохраняют чувствительность к ангиотензину II, тогда как при синдроме Конна опухолевые клетки являются производными пучковой зоны коры надпочечников и потому реагируют аналогично кортизолпродуцирущим клеткам, подчиняясь регулирующему влиянию АКТГ и проявляя резистентность к почечной регуляции продукции альдостерона через ренин-ангиотензиновую систему. Для дифференциальной диагностики между этими состояниями, прежде всего, используется классическая «маршевая» проба.
«Маршевая» (ортостатическая) проба У здоровых людей, находящихся на диете с обычным содержанием поваренной соли, утром, после ночного пребывания в горизонтальном положении уровень альдостерона составляет 0,1-0,5 нмоль/л, а активность ренина плазмы (АРП) – 0,5- нг/мл/ч. После 2-4 часового пребывания в вертикальном положении содержание альдостерона и АРП увеличивается более, чем на 50 % от базальных показателей.
При умеренной физической нагрузке эти показатели увеличиваются ещ больше.
Такая динамика объясняется тем, что переход в вертикальное положение и длительное его сохранение сопровождаются снижением почечного кровотока (в результате перераспределения объема циркулирующей крови), уменьшением метаболического клиренса и повышением скорости секреции альдостерона.
Протокол проведения пробы:
В 8.00 после ночного (как минимум, 3-часового) пребывания в горизонтальном положении производят забор крови для определения уровня альдостерона и АРП.
Через 2-4 часа после вставания и нахождения пациента в вертикальном положении забор крови производится повторно. Точность исследования повышается при одновременном определении свободного кортизола.(!Важно, чтобы до проведения теста была ликвидирована гипокалиемия путем назначения препаратов калия).
Интерпретация полученных данных:
При наличии альдостеромы исходно повышенный уровень альдостерона во время проведения маршевой пробы либо не изменяется (в 90 % случаев), либо незначительно повышается (менее 30 % от базальных показателей), либо парадоксально снижается. Исходно сниженный уровень АРП не повышается после маршевой пробы, что указывает на стойкое подавление секреции ренина упри альдостероме, а уровень альдостерона не зависит от реального положения тела.
(Положительная проба.) Параллельное снижение уровней альдостерона и кортизола свидетельствует о наличии их циркадной секреции, зависимой от ритмической секреции АКРГ, что также характерно для альдостерон-продуцирующей аденомы.
При идиопатическом гиперальдостеронизме, для которого характерно сохранение чувствительности альдостерон-продуцирующих клеток к ангеотензину II, отмечается следующее: уровень АРП исходно снижен, но увеличивается при проведении маршевой пробы. Исходно повышенный базальный уровень альдостерона ещ более увеличивается (>30 %) в ответ на ортостатическую нагрузку. (Отрицательная проба, свидетельствующая против синдрома Конна.) Ориентировочная основа действий по диагностике и лечению первичного Уровни общего T4 и общего T3 в сыворотке зависят от распространения и тяжести воспалительного процесса и могут быть повышены вследствие деструкции ткани железы в тиреотоксическую фазу. Однако общий T3 обычно возрастает незначительно, поскольку соотношение T4 и T3, попадающих в кровь при активном воспалении ЩЖ, такое же, как в самой железе. При развитии гипотиреоидной фазы наблюдается снижение концентрации T4, а иногда и и T3.
На протяжении нескольких недель после появления симптомов заболевания в сыворотке могут обнаруживаться аутоантитела к тиреоглобулину и микросомальным антигенам. Через несколько месяцев аутоантитела исчезают.
Появление аутоантител является, по-видимому, реакцией на попадание тиреоглобулина в кровь, а не отражением первичного аутоиммунного процесса, направленного против клеток ЩЖ.
По УЗИ выявляются увеличение объема ЩЖ, зоны пониженной эхогенности в одной или обеих долях.
В острой стадии заболевания поглощение радиоактивного йода ЩЖ всегда снижено, что обусловлено нарушением захвата йода из-за гибели тиреоцитов.
При пункции ЩЖ в полученном материале обнаруживается смешанный воспалительный инфильтрат с нейтрофилами, лимфоцитами, гистиоцитами и гигантскими многоядерными клетками без казеоза. Данный метод не используют для диагностики подострого гранулематозного тиреоидита, т.к. это может вызвать ухудшение самочувствия пациента.
При проведении теста Крайля (преднизолон 20 – 40 мг/сут внутрь) отмечается уменьшение болезненности в шее, температуры и СОЭ через 24 – 72 часа.
Дифференциальная диагностика. Подострый гранулематозный тиреоидит приходится дифференцировать с другими заболеваниями ЩЖ и нетиреоидными заболеваниями, которые сопровождаются болями в передней части шеи, ухе или нижней челюсти. Эти заболевания перечислены в табл. 2.
Лечение. Лечение симптоматическое. При легкой боли назначают нестероидные противовоспалительные средства (аспирин в дозе 500 мг каждые 6 ч) в течение месяцев.
Почти всегда удается уменьшить боль с помощью преднизолона (по 30 - 40 мг в сутки внутрь), причем эффект, как правило, наступает уже через 24 - 72 часа после начала приема. Отсутствие быстрого обезболивающего эффекта преднизолона ставит под сомнение диагноз подострого гранулематозного тиреоидита. Через 1- недели начинают снижать дозы преднизолона на 5 мг каждую неделю до полной отмены. Длительность лечения преднизолоном в среднем составляет 3-4 месяца. В процессе отмены преднизолона боль иногда усиливается. В таких случаях дозы преднизолона вновь увеличивают, а затем опять снижают.
Для устранения симптомов тиреотоксикоза назначают -адреноблокаторы (эгилок, атенолол per os по 25-50 мг 2 раза в день или анаприлин, по 20-40 мг 3-4 раза в сутки). Антитиреоидные средства не применяют. В гипотиреоидную фазу проводят заместительную терапию левотироксином по 25-100 мкг/сут.
б. Подострый лимфоцитарный тиреоидит (послеродовой тиреоидит).
Послеродовой тиреоидит – особая форма тиреоидита, развивающаяся после родов у 5-10% женщин, вероятно, аутоиммунного генеза.
Этиология. Подострый лимфоцитарный тиреоидит – вероятно, аутоиммунное заболевание. У большинства больных выявляются антитиреоидные аутоантитела.
Существует генетическая предрасположенность к подострому лимфоцитарному тиреоидиту, так как у больных с высокой частотой встречаются HLA-DR3 и HLA-DR5.
Сходство клинического течения подострого гранулематозного тиреоидита и подострого лимфоцитарного тиреоидита указывает на возможную вирусную этиологию последнего. Однако при подостром лимфоцитарном тиреоидите редко обнаруживают антитела к вирусам и отсутствует характерный для вирусных инфекций продромальный период.
Клиническая картина. Заболевание развивается через 8-12 недель после родов и характеризуется транзиторным тиреотоксикозом (чаще легкой степени), который затем переходит в гипотиреоидную фазу длительностью 6-8 недель, после чего восстанавливается эутиреоидное состояние. Переход в стойкий гипотиреоз бывает редко. При осмотре часто находят диффузный зоб небольших размеров. ЩЖ безболезненная, увеличенная, уплотненная. Почти у половины больных зоба нет.
По клинической картине подострый лимфоцитарный тиреоидит очень трудно отличить от диффузного токсического зоба (ДТЗ).
Диагностика.
Критериями диагноза послеродового (безболевого) тиреоидита являются:
• связь заболевания с родами;
• умеренно увеличенная, уплотненная, безболезненная ЩЖ;
• транзиторный тиреотоксикоз, носящий деструктивный характер, для которого характерно низкое поглощение радиоактивного йода на фоне повышения в крови уровня свободного Т4 и/или Т3; отсутствие в крови высокого титра тиреостимулирующих антител в комплексе с указанными критериями отличает транзиторный тиреотоксикоз на фоне послеродового тиреоидита от ДТЗ;
• высокий титр антимикросомальных антител;
• диффузные или мультифокальные гипоэхогенные изменения при УЗИ ЩЖ;
• лимфоидная инфильтрация при гистологическом и цитологическом исследованиях;
• повышение в крови уровня антимикросомальных антител при беременности (индикатор тиреоидной деструкции) является фактором риска развития послеродового тиреоидита.
Дифференциальная диагностика. Если ДТЗ исключен, подострый лимфоцитарный тиреоидит дифференцируют с другими формами тиреотоксикоза, характеризующимися низким поглощением радиоактивного йода ЩЖ. Анамнез и физикальное исследование почти всегда позволяют различить формы тиреотоксикоза.
Например, если в анамнезе имеются указания на недавнее применение йодсодержащих лекарственных средств, прием тиреоидных гормонов или их потребление с пищей, правильный диагноз установить нетрудно (см. табл. 2).
Таблица 2. Дифференциальный диагноз при тиреотоксикозе с пониженным Диффузный токсический зоб, йодсодержащих препаратов T4- и T3секретирующая (яичниковая струма)* Метастазирующий фолликулярный Постепенпальпироваться Не выявляются Передозировка гормонов * — редкое заболевание Стадии заболевания и лечение. По течению подострый лимфоцитарный тиреоидит весьма сходен с подострым гранулематозным тиреоидитом.
Начальная, или тиреотоксическая, стадия длится от 6 нед. до 3-4 мес. (редко дольше). Лечение направлено на устранение симптомов тиреотоксикоза. Обычно эффективны -адреноблокаторы per os (эгилок, атенолол 25-50 мг 2 раза в день или анаприлин 20-40 мг внутрь 3-4 раза в сутки. Антитиреоидные средства неэффективны, и применять их не следует.
После тиреотоксической стадии наступает эутиреоидная стадия продолжительностью примерно 3-4 нед; на этой стадии запасы гормонов в ЩЖ постепенно истощаются.
Затем у 25 - 40% больных развивается гипотиреоидная стадия. Могут появляться не только гормонально-метаболические, но и клинические признаки гипотиреоза.
Гипотиреоз сохраняется обычно не дольше 2 - 3 мес и требует назначения левотироксина (по 100-150 мкг/сут).
После гипотиреоидной стадии обычно наступает эутиреоидная стадия. Однако почти у трети больных сохраняются признаки патологии ЩЖ: зоб, усиленная реакция ТТГ на экзогенный тиролиберин или даже клинически выраженный гипотиреоз. Поэтому больные, перенесшие подострый лимфоцитарный тиреоидит, нуждаются в длительном наблюдении.
Подострый послеродовой лимфоцитарный тиреоидит может рецидивировать при следующей беременности.
АУТОИММУННЫЙ ТИРЕОИДИТ.
Аутоиммунный тиреоидит (АИТ) является наиболее частым из всех заболеваний ЩЖ. Аутоиммунный (лимфоматозный) тироидит описан Хашимото в 1912 г., который выявил изменение специфического морфологического строения железы с обязательным наличием 4 характерных признаков:диффузная инфильтрация железы лимфоцитами;
специфическое образование лимфоидных фолликулов;
деструкция эпителиальных клеток пролиферация фиброзной (соединительной) ткани, которая замещает нормальную структуру ЩЖ.
Заболевание чаще встречается у женщин (по данным некоторых авторов, соотношение лиц женского и мужского пола составляет 15:1) в возрасте 40-50 лет.
Это органоспецифическое аутоиммунное заболевание. Считается, что основной его причиной служит дефект CD8-лимфоцитов (T-супрессоров), вследствие которого CD4-лимфоциты (T-хелперы) получают возможность взаимодействовать с антигенами клеток ЩЖ. У больных хроническим лимфоцитарным тиреоидитом часто встречается HLA-DR5, что свидетельствует о генетической предрасположенности к данному заболеванию.
Антитела к ЩЖ в сыворотке крови больных, страдающих аутоиммунным тиреоидитом, впервые были обнаружены в 1956 г. В дальнейшем было установлено, что при этом заболевании выявляются антитела к тироглобулину, второму коллоидному антигену, пероксидазе щитовидной железы (микросомальному антигену).
Титр антитироидных антител при аутоиммунном тиреоидите зависит от активности аутоиммунного процесса и может снижаться по мере увеличения длительности заболевания.
В зависимости от размеров ЩЖ и клинической картины аутоиммунный тиреоидит следует подразделять на:
1) гипертрофическая форма аутоиммунного тиреоидита, или тиреоидит Хашимото (ЩЖ плотная, диффузная, ее функция не нарушена, но чаще отмечаются умеренные нарушения ее функции – гипотиреоз или тиреотоксикоз) 2) атрофическая форма аутоиммунного тиреоидита (ЩЖ никогда не была увеличенной или раньше отмечалось умеренное увеличение ЩЖ, а в момент обследования объем ЩЖ не увеличен, функционально – гипотиреоз).
Клиническая картина. Заболевание чаще всего выявляют у женщин 30-50 лет с бессимптомным зобом. Женщины составляют примерно 95% больных.
Аутоиммунный тиреоидит может манифестировать транзиторной тиреотоксической фазой, которая в литературе часто обозначается как хашитоксикоз.
В патогенезе хашитоксикоза имеют значение два механизма: тиреотоксикоз может носить деструктивный (тиреолитический) характер, аналогичный таковому при «молчащем» и послеродовом тиреоидите, или же развивается истинный гипертиреоз за счет транзиторной продукции стимулирующий антител к рецептору ТТГ. Как правило, хашитоксикоз длится обычно 2 – 4 недели (но не более 6 месяцев) и не выходит за порог субклинического тиреотоксикоза (изолированное подавление уровня ТТГ при нормальном Т4 и Т3), может иметь лишь скудные симптомы и, таким образом, чаще всего выявляется случайно. По мере деструкции фолликулярного аппарата ЩЖ развивается эутиреоидное состояние, а затем гипотиреоз.
Клиническая картина в момент осмотра определяется функциональным состоянием ЩЖ (наличием гипотиреоза, эутиреоза или тиреотоксикоза). Симптомы гипотиреоза проявляются только при значительном снижении уровней T4 и T3.
Обычные жалобы: ощущение давления, напряженность или боли на передней поверхности шеи. Иногда наблюдаются легкая дисфагия или охриплость голоса.
Неприятные ощущения на передней поверхности шеи могут быть вызваны быстрым увеличением ЩЖ, однако чаще она увеличивается постепенно и бессимптомно. При осмотре обычно обнаруживают симметричный, очень плотный, подвижный зоб, часто неравномерной или узловатой консистенции.
У пожилых больных (средний возраст - 60 лет) иногда встречается атрофическая форма заболевания - первичный гипотиреоз. В таких случаях зоб обычно отсутствует, а дефицит тиреоидных гормонов проявляется вялостью, сонливостью, охриплостью голоса, отечностью лица, брадикардией. Считается, что первичный гипотиреоз вызван тиреоблокирующими аутоантителами, либо разрушением тироцитов цитотоксическими антитиреоидными аутоантителами.
Лабораторные и инструментальные исследования.
Изменение уровня ТТГ, Т4 в сыворотке крови является наиболее ранним диагностическим признаком нарушения функции ЩЖ.
Лабораторными маркерами аутоиммунного тиреоидита являются антитела к ЩЖ. В то же время нужно знать, что классические антитиреоидные антитела (антитела к тироидной пероксидазе – АТ к ТПО и антитела к тиреоглобулину – АТ к ТГ) являются неспецифическим маркером любой аутоиммунной патологии ЩЖ. Носительство антител к ЩЖ многократно превышает распространенность гипотиреоза в популяции, что свидетельствует о том, что наличие в крови этих антител далеко не всегда заканчивается гипотиреозом.
Ультразвуковые признаки аутоиммунного тиреоидита - неоднородность структуры (гипер-, гипоэхогенные участки), также возможны изменения размеров железы.
Пункционную биопсию проводят только при сочетании аутоиммунного тиреоидита с узловым образованием для исключения онкологической патологии (при классическом гипертрофическом варианте аутоиммунного тиреоидита в ЩЖ выявляется массивная лимфоидная инфильтрация с формированием лимфоидных фолликулов, оксифильная трансформация тиреоцитов, при атрофическом варианте доминируют явления фиброза).
При сцинтиграфии ЩЖ обычно обнаруживают ее симметричное увеличение с неравномерным распределением изотопа. Иногда визуализируется одиночный холодный узел. Поглощение радиоактивного йода ЩЖ может быть нормальным, пониженным или повышенным. Следует отметить, что сцинтиграфия ЩЖ и проба с поглощением радиоактивного йода при подозрении на хронический лимфоцитарный тиреоидит имеют небольшое диагностическое значение. Однако ценность результатов этих проб возрастает, если в ЩЖ обнаружен одиночный узел или если увеличение ЩЖ продолжается, несмотря на лечение тиреоидными гормонами.
Диагноз аутоиммунного тиреоидита устанавливается только в случае обязательного наличия 3 больших диагностических критериев.
«Большими» диагностическими признаками, сочетание которых позволяет установить диагноз АИТ, являются:
- первичный гипотиреоз (манифестный или стойкий субклинический);
- наличие антител к ткани ЩЖ;
- ультразвуковые признаки аутоиммунной патологии.
В случае отсутствия хотя бы одного из критериев диагноз аутоиммунного тиреоидита носит вероятностный характер.
Лечение. В настоящее время для заместительной терапии гипотиреоза применяются преимущественно препараты содержащие тироксин (L–тироксин, эутирокс, баготирокс). Препарат обеспечивает стабильные уровни не только Т4, но и Т3 в крови.
Значительно реже используется трийодтиронин (синтетический Т3). Обычно его не применяют в качестве длительной монотерапии, а используют в комбинации с Т4. В последнем случае трийодтиронин используется, если монотерапия тироксином не позволяет достичь состояния эутиреоза. Другим показанием к назначению Т3 является достаточно редко встречающийся периферический гипотиреоз, когда нарушается периферическая конверсия Т4 в Т3.
В настоящее время на фармацевтическом рынке широко представлены и комбинированные препараты тиреоидных гормонов, содержащие Т4 и Т3. В состав некоторых их них входит также неорганический йод в физиологической или субфизиологической дозировках.
Таблица 5. Основные тиреоидные препараты.
При пероральном приеме всасывается 60-80% тироксина, пик всасывания наступает через 6-8 часов. Период полураспада препаратов составляет 6-8 дней, латентный период (до проявления первых признаков клинического эффекта) продолжается 2-3 дня, а длительность действия достигает 1-3 недель. Всю суточную дозу тироксина принимают внутрь 1 раз в сутки за 30 минут до завтрака с небольшим количеством жидкости.
Препараты, содержащие Т3.
При пероральном приеме всасывается 90-100% Т3, пик всасывания наблюдается спустя 2-3 часа. Латентный период при применении Т3 составляет 6- часов, период биологического полураспада - 1 сутки. Длительность действия Т меньше, чем Т4 и составляет 5-10 дней.
После нормализации уровня ТТГ контрольные исследования в первые несколько лет проводятся с интервалом 1 раз в 6 месяцев, затем 1 раз в год.
ХРОНИЧЕСКИЙ ФИБРОЗНЫЙ ТИРЕОИДИТ.
Это очень редкое воспалительное заболевание, характеризующееся выраженным фиброзом ЩЖ и окружающих тканей и признаками сдавления близлежащих органов.Этиология. Причина хронического фиброзного тиреоидита неизвестна.
Клиническая картина. Заболевание проявляется симптомами сдавления возвратного гортанного нерва; больные жалуются на давление в области шеи, затруднение дыхания и глотания. При пальпации находят крайне плотную неподвижную ЩЖ. Равномерно увеличенной может быть вся железа или только одна доля; иногда железа кольцом охватывает трахею.
Хронический фиброзный тиреоидит может сочетаться с другими синдромами очагового склероза, в том числе с фиброзом средостения и забрюшинного пространства, а также с холангитом.
При исследовании функции ЩЖ примерно у 25% больных обнаруживают гипотиреоз. Антитиреоидные аутоантитела, как правило, отсутствуют. При сцинтиграфии ЩЖ находят сниженное включение изотопа в пораженные участки.
Лечение. Хирургическое лечение показано при больших размерах зоба и признаках сдавления окружающих органов, обструкции дыхательных путей.
Показаны тиреоидные гормоны, даже при отсутствии клинических признаков гипотиреоза, препараты кальция, витамин D при явлениях гипопаратиреоза.
Эхографическая картина хронического аутоиммунного тиреоидита. Размеры железы значительно увеличены, общая эхогенность ткани снижена. Эхоструктура ткани неоднородная за счет множественных участков пониженной эхогенности различной формы и размера. На снимке представлено продольное сечение правой доли.
Задача 1.
Больной Р., 58 лет, обратился в поликлинику с жалобами на давление в области шеи, затруднение дыхания и глотания, общую слабость, сонливость, раздражительность, сухость кожных покровов, увеличение в размерах ЩЖ, охриплость голоса.
Из анамнеза: три года назад впервые заметил увеличение в размерах ЩЖ, в течение года начали беспокоить ощущение сдавления шеи, затруднение дыхания и глотания, постепенно усиливаясь, в течение 3 месяцев появилась слабость, сонливость, раздражительность.
Объективно. Кожа сухая, бледная, индекс массы тела – 36. Пульс 61 в мин., АД – 110/75 мм.рт.ст., тоны сердца приглушены. ЩЖ увеличена до II степени по ВОЗ, плотная, бугристая, безболезненная.
1. какой диагноз можно предположить, почему?
2. какое обследование необходимо провести?
3. с каким заболеванием необходимо дифференцировать?
4. какое лечение следует назначить?
Задача 2.
Больной Н., 34 лет, обратился в поликлинику с жалобами на боль в области проекции ЩЖ (на передней поверхности шеи), иррадиирующую в правое ухо, усиливающуюся при глотании и поворотах головы. Повышение температуры тела до 380С, слабость, миалгии.
Из анамнеза: Две недели назад перенес пневмонию. Три дня назад (после переохлаждения) появилось ощущение дискомфорта и боль в области ЩЖ, повысилась температура тела до 380С. К врачу не обращался. Самостоятельно принимал парацетамол в течение 2 дней, однако эффекта не было, боли в области ЩЖ усилились.
Объективно. Кожа обычной окраски, влажная, индекс массы тела – 24. Пульс 78 в мин., АД – 115/80 мм.рт.ст. ЩЖ увеличена до II степени по ВОЗ, резко болезненная при пальпации, кожа над ЩЖ гиперемирована.
1. какой диагноз можно предположить, почему?
2. какое обследование необходимо провести?
3. с каким заболеванием необходимо дифференцировать?
4. какое лечение следует назначить?
Задача 3.
Больная Г., 38 лет, поступила в клинику с жалобами на общую слабость, недомогание, головные боли, склонность к запорам, ломкость ногтей, сухость кожных покровов, отеки.
Из анамнеза: вышеописанные жалобы беспокоят два года постепенно прогрессируя. Самостоятельно принимала диуретики (по поводу отеков), однако эффекта не было.
Объективно. Кожа сухая, бледная, отеки на ногах до коленных суставов, периорбитальные отеки, индекс массы тела – 40. Пульс 56 в мин., АД – 95/ мм.рт.ст., тоны сердца приглушены. ЩЖ не увеличена, безболезненная.
По УЗИ ЩЖ расположена обычно, общий объем железы – 6,5 см3, эхогенность снижена, узловых образований нет.
1. какой диагноз можно предположить, почему?
2. какое обследование необходимо провести?
3. какое лечение следует назначить?
Задача 4.
Больной Н., 19 лет, обратился в поликлинику с жалобами на боль в области правой доли ЩЖ, иррадиирущую в правое ухо, и нижнюю челюсть, усиливающуюся при глотании и поворотах головы. Повышение температуры тела до 38,20С, слабость, головные боли, миалгии, сердцебиение, потливость.
Из анамнеза: Неделю назад перенес ОРВИ. Два дня назад (после переохлаждения) появилось ощущение дискомфорта и боль в области ЩЖ, повысилась температура тела до 380С, потливость, сердцебиения, снижение аппетита.
Объективно. Кожа обычной окраски, влажная, индекс массы тела – 21. Пульс 88 в мин., АД – 115/80 мм.рт.ст. При пальпации в области правой доли ЩЖ, обнаруживается, плотное, узловатое, болезненное образование. ЩЖ не увеличена, кожа над ЩЖ не измена.
5. какой диагноз можно предположить, почему?
6. какое обследование необходимо провести?
7. с каким заболеванием необходимо дифференцировать?
8. какое лечение следует назначить?
Задача 5.
Больная Д., 45 лет, обратилась к врачу с жалобами на общую слабость, отеки, сонливость, давление в области шеи, особенно при ношении одежды с воротником, увеличение в размерах ЩЖ, ощущение дискомфорта в области ЩЖ в положении лежа на спине.
Из анамнеза: год назад впервые заметила увеличение в размерах ЩЖ, тогда же начали беспокоить слабость, раздражительность, сердцебиения, потливость, снижение массы тела. Через месяц состояние улучшилось, однако, ЩЖ в размерах не уменьшилась. В течение этого времени никакого лечения не получала. Три месяца назад появились слабость, отеки, сонливость.
Объективно. Кожа сухая, бледная, индекс массы тела – 27. Пульс 60 в мин., АД – 120/80 мм.рт.ст. ЩЖ увеличена до II степени по ВОЗ, плотная, безболезненная.
По УЗИ ЩЖ расположена обычно, общий объем железы – 62,9 см3, эхогенность снижена.
1. какой диагноз можно предположить, почему?
2. какое обследование необходимо провести?
3. с каким заболеванием необходимо дифференцировать?
4. какое лечение следует назначить?
1. Для характеристики функции ЩЖ более информативно:
а. сканирование ЩЖ б. определение в крови Т3, Т4, ТТГ в. лимфография г. определение в крови антител к тиреоглобулину д. ультразвуковое исследование ЩЖ 2. Секреция ТТГ в гипофизе контролируется тиреоидными гормонами:
г. не контролируется 3. Основной компонент патогенеза острого тиреоидита:
а. аутоиммунный б. инфекционный в. иммунодефицит г. аллергический 4. Тест Крайля при подостром гранулематозном тиреоидите:
а. положителен б. отрицателен в. различный результат г. не применяется 5. Поглощение радиоактивного йода ЩЖ при проведении сцинтиграфии у больных с подострым лимфоцитарным тиреоидитом:
б. повышено в. не определяется г. не применяется в диагностике 6. Аутоиммунный тиреоидит встречается чаще у:
7. Антитела к рецептору ТТГ определяются при:
а. аутоиммунном тиреоидите б. болезни Грейвса в. сахарном диабете 1 типа г. беременности 8. Антитела к рецептору тиреоглобулина более характерны для:
а. аутоиммунного тиреоидита б. сахарного диабета 1 типа 9. Антитела к тиреоидной пероксидазе наиболее часто определяется при:
а. аутоиммунном тиреоидите б. сахарного диабета 1 типа 10. Какой формы аутоиммунного тиреоидита не существует:
а. гипертрофическая 11. К «большим» диагностическим признакам АИТ не относятся:
а. первичный гипотиреоз (манифестный или стойкий субклинический);
б. наличие антител к ткани ЩЖ;
в. ультразвуковые признаки аутоиммунной патологии г. наличие тиреотоксикоза 12. Оперативное вмешательство при АИТ показано при:
а. при подозрении на злокачественное новообразование в. по жизненным показаниям Библиография.
1. И. И. Дедов, Г. А. Мельниченко, В.В. Фадеев. Эндокринология: Учебник.М.:Медицина, 2000.
2. И. И. Дедов, М. И. Балаболкин, Е. И. Марова и др. Болезни эндокринной системы: Руководство для врачей. М.:Медицина, 2000.
3. И. И. Дедов, Г. А. Мельниченко, В. С. Пронин и др. Клиника и диагностика эндокринных нарушений. М.: «Триада», 4. Н. Лавин (ред.). Эндокринология. М.: Практика, 5. В. В. Фадеев, Г. А. Мельниченко. Гипотиреоз: руководство для врачей. М., 6. В. В. Фадеев. Заболевания щитовидной железы в регионе легкого йодного дефицита: эпидемиология, диагностика, лечение. М., 7. Диффузный эутиреоидный зоб эпидемиология, диагностика, лечение CONSILIUM-MEDICUM Том 07-N 9- 8. Мифы отечественной тиреоидологии и аутоиммунный тиреоидит CONSILIUM-MEDICUM Том 3-N 11-
ФОСФОРНО-КАЛЬЦИЕВЫЙ ОБМЕН.
НОРМА И ПАТОЛОГИЯ.
ЗАБОЛЕВАНИЯ ПАРАЩИТОВИДНЫХ ЖЕЛЕЗ.
Учебная цель: дать студентам базисные знания о принципах диагностики, лечения гипер-, гипопаратиреоза.Студент должен знать:
1. Физиологию фосфорно-кальциевого обмена 2. Этиологические факторы и патогенез синдрома гипер-, гипокальциемии 3. Клинические проявления при гипер- и гипопаратиреозе 4. Лабораторную и инструментальную диагностику синдромов гипер- и гипопаратиреоза 5. Методы лечения данных синдромов 6. Формы гиперпаратиреоза, гипопаратиреоза 7. Отличительные черты таких состояний как псевдогиперпаратиреоз, псевдогипопаратиреоза и псевдопсевдогипопаратиреоз.
Студент должен уметь:
1. Выявлять основные клинические признаки гипер- и гипопаратиреоза 2. Своевременно назначать необходимые дополнительные исследования для подтверждения диагноза 3. Составлять алгоритм дифференциальной диагностики гипер- и гипопаратиреоза 4. Освоить тактику патогенетического и симптоматического лечения эндокринных заболеваний паращитовидных желез 5. Овладеть методикой оказания необходимой медицинской помощи при судорожном синдроме гипопаратиреоза Вопросы для самоконтроля 1. Анатомия и физиология паращитовидных желез 2. Основные механизмы регуляции фосфорно-кальциевого обмена 3. Состояния, сопровождающиеся гиперкальциемией 4. Состояния, сопровождающиеся гипокальциемией 5. Клинические проявления гипер-, гипопаратиреоза 6. Диагностика и дифференциальная диагностика различных форм гипопаратиреоза 7. Лечение при гипер-, гипопаратиреозе
РЕГУЛЯЦИЯ ФОСФОРНО-КАЛЬЦИЕВОГО ОБМЕНА.
РЕГУЛЯЦИЯ ОБМЕНА КАЛЬЦИЯ.
Главные регуляторы обмена кальция и фосфора - паратиреоидный гормон (ПТГ), витамин D и кальцитонин. Мишени этих гормонов - костная ткань, почки и тонкая кишка. В регуляции метаболизма кальция и фосфора участвуют и другие факторы: ПТГ-подобные пептиды, цитокины (интерлейкины-1, -2, -6; трансформирующие факторы роста - и -;факторы некроза опухолей - и -), тромбоцитарный фактор роста, инсулиноподобный фактор роста I и II (ИФР-I, ИФР-II), а также ИФР-связывающие белки.
Концентрация кальция во вне- и внутриклеточной жидкости поддерживается в очень узких пределах, что жизненно важно для нормального функционирования физиологических систем. Этот элемент находится преимущественно вне клетки. Его внутриклеточная концентрация составляет около 1/10 000 от концентрации вне клетки.
Нормальный уровень кальция в крови 2,2-2,6 ммоль/л, ионизированного Нервное проведение, сокращение мышцы и свертывание крови зависят от нормального содержания кальция. Он служит кофактором многих ферментативных реакций и связующим звеном между возбуждением и сокращением мышц. Кроме того, прочность и структура скелетной системы зависят от наличия солей кальция в белковом матриксе кости.
Около 50 % общей концентрации кальция в крови находится в ионизированном состоянии (Са2+), остальная его часть, в связанной с белками форме. Ионизированный кальций биологически активен и играет ключевую роль в осуществлении нервно-мышечной передачи и свертывании крови. Внеклеточный ионизированный кальций находится в равновесном состоянии с резервной формой кальция, депонированной в костях. У взрослого человека костная ткань содержит более 1000 г кальция, который выполняет как структурную, так и накопительную функцию.
В таблице представлены данные о суточной потребности кальция. В рационе жителя средней полосы России содержится около 800 мг кальция, следовательно, после наступления менопаузы у женщин и после 65 лет у лиц обоих полов необходимы добавки солей кальция.
Суточная потребность в кальции в разные возрастные периоды, а также при Механизмы, участвующие в поддержании нормальной концентрации ионизированного внеклеточного кальция, регулируют его абсорбцию в желудочнокишечном тракте, экскрецию почками и процессы обмена в костях. Организм защищает себя от гипокальциемии, увеличивая его абсорбцию в желудочнокишечном тракте, уменьшая почечную экскрецию и повышая скорость разрушения костей и деминерализации. Высокие концентрации кальция во внеклеточном пространстве приводят к снижению его абсорбции в желудочно-кишечном тракте, увеличению экскреции почками и усилению минерализации костей.
Паратиреоидный гормон. Паратиреоидный гормон (ПТГ) - это белковый гормон, секретируемый паращитовидными железами в ответ на низкую концентрацию ионизированного кальция во внеклеточной жидкости. ПТГ способствует входу кальция во внеклеточную жидкость тремя путями: повышением абсорбции в желудочно-кишечном тракте, повышением почечной реабсорбции, усилением резорбции и деминерализации костей.
Регулирует секрецию ПТГ кальциевый рецептор на поверхности паратиреоидной клетки. Молекула ПТГ выделяется в ответ на стимуляцию низкой концентрацией кальция. Она синтезируется как часть большой молекулыпредшественника - пре-пропаратиреоидного гормона, которая расщепляется с образованием меньшей молекулы пропаратиреоидного гормона.
активной молекулы ПТГ, состоящей из 84 аминокислот. Циркулирующий в крови ПТГ имеет период полусуществования около 10 мин и в периферических тканях расщепляется на более мелкие части. Только молекула ПТГ является активной.
ПТГ оказывает различные воздействия на метаболизм кальция и всегда приводит к повышению его концентрации во внеклеточной жидкости.
Эффекты ПТГ.
Повышает реабсорбцию кальция в почечных канальцах, что ведет к уменьшению его экскреции с мочой и повышению концентрации внеклеточного кальция.
Уменьшает реабсорбцию фосфата в почечных канальцах, что сопровождается повышением его экскреции с мочой и снижением содержания фосфата во внеклеточном пространстве. Концентрация внеклеточного кальция при этом возрастает.
Активирует витамин D3 (стимулирует синтез кальцитриола - 1,25(OH)2D3 из кальцидиола - 25(OH)D3 в проксимальных извитых канальцах) вследствие чего, повышается абсорбция кальция в желудочно-кишечном тракте (в тонкой Активируют обменные процессы в костях путем стимуляции остеобластов, функционирующих сопряженно с остеокластами. Повышение активности остеокластов делает кальций костей доступным для обмена с внеклеточным кальцием.
В ответ на снижение внеклеточной концентрации кальция наблюдается быстрое выделение ПТГ паращитовидными железами. Его влияние на почечную регуляцию баланса кальция и фосфата и деминерализацию костей сказывается практически немедленно. Эффект ПТГ на метаболизм витамина D3 и опосредованные последним влияния на абсорбцию кальция проявляются через больший период времени.
Механизм действия ПТГ подобен таковому у многих других пептидных гормонов. Он сначала связывается с аденилатциклазной системой клеточной мембраны, что приводит к образованию внутри клетки циклического аденозинмонофосфата (цАМФ). Этот вторичный переносчик опосредует биологический эффект на клеточном уровне в почках и костях.
Витамин D3. Под этим названием объединяют несколько жирорастворимых веществ, в том числе - кальцитриол (1,25(OH)2D3 / 1,25-дигидроксивитамин D3), кальцидиол (25(OH)D3), холекальциферол (витамина D3) и эргокальциферол (витамина D2).
Кальцитриол образуется из холекальциферола или эргокальциферола.
Холекальциферол синтезируется в организме человека и поступает в него с пищей, а эргокальциферол поступает только с пищей.
Вместе с ПТГ витамин D3 является важным регулятором минерального обмена веществ и представляет собой жирорастворимую молекулу. Многие продукты, особенно молочные, содержат витамин D3. Всасывание в кишечнике происходит одновременно с жирами, и на этот процесс влияют те же факторы, что и на абсорбцию жиров. Поскольку витамин D3 жирорастворимое соединение, организм способен его накапливать, благодаря чему большинство людей переносят значительные колебания в поступлении витамина D3 с пищей и степени ультрафиолетового облучения без развития недостаточности витамина D3.
В эпидермисе из провитамина D3 (7-дегидрохолестерина) под действием ультрафиолетового облучения синтезируется превитамин D3, который затем превращается в холекальциферол путем термической изомеризации (при температуре тела). В эпидермисе холекальциферол связывается с витамин-D-связывающим белком, в таком виде поступает в кровь и переносится в печень.
В печени холекальциферол и эргокальциферол превращаются в 25(OH)D3 (25гидроксихолекальциферол, кальцидиол) путем 25-гидроксилирования. Кальцидиол - это основной циркулирующий метаболит холекальциферола и эргокальциферола. Поэтому по концентрации 25(OH)D3 можно судить о содержании в организме всех форм витамина D.
В норме концентрация 25(OH)D3 в сыворотке составляет 15-60 нг/мл. Надо учитывать, что уровень 25(OH)D3 максимален летом и минимален зимой и ранней весной. Гормональная активность 25(OH)D3 в 10 - 100 раз ниже активности 1,25(OH)2D3.
Образовавшийся в печени кальцидиол в комплексе с витамин-D-связывающим белком поступает в кровь и переносится к почкам, где в клетках проксимальных извитых канальцев подвергается 1- или 24-гидроксилированию. В результате образуются гормонально-активная форма витамина D - 1,25(OH)2D3 (кальцитриол) и 24,25(OH)2D (24,25-дигидроксивитамин D3). Обе реакции катализируются митохондриальным ферментом 1-гидроксилазой.
Витамин-D-связывающий белок транспортирует и другие производные холекальциферола и эргокальциферола, в том числе кальцитриол. Холекальциферол и эргокальциферол гормонально-неактивны.
Холекальциферол содержится во многих продуктах. Его особенно много в рыбьем жире, печени млекопитающих, птиц и рыб, а также в яичном желтке. Основные источники эргокальциферола - хлеб и молоко. Холекальциферол и эргокальциферол входят в состав многих витаминных препаратов. Их также добавляют к пищевым продуктам, в частности - к молоку и крупам.
Пути образования активных форм витамина D3 в организме.
Рецепторы кальцитриола, кальцидиола и 24,25-дигидроксивитамина D3 обнаружены не только в тонкой кишке, костях, и почках, но и в поджелудочной железе, скелетных мышцах и гладких мышцах сосудов, клетках костного мозга, лимфоцитах. По-видимому, роль метаболитов витамина D не ограничивается регуляцией уровня кальция во внеклеточной жидкости.
Регуляция синтеза. Скорость образования кальцитриола зависит от количества и состава пищи и от сывороточной концентрации кальция, фосфата, ПТГ, и, возможно, других гормонов - кальцитонина, эстрогенов, соматотропного гормона, инсулина. ПТГ непосредственно стимулирует синтез кальцитриола, активируя 1-гидроксилазу. Синтез кальцитриола усиливается при снижении внутри- и внеклеточной концентрации кальция и фосфора. Изменения концентрации кальция и фосфора влияют на синтез кальцитриола опосредованно, через ПТГ: при гипокальциемии и гипофосфатемии секреция ПТГ усиливается, при гиперкальциемии и гиперфосфатемии - подавляется.
Механизм действия витамина D3 на клеточном уровне подобен таковому у тиреоидных и стероидных гормонов. После пересечения клеточной мембраны витамин связывается с рецептором внутри клетки. Образовавшийся комплекс связывается с участком хромосомы в ядре, в результате изменяется синтез белков, что определяет биологическое действие витамина D3.
В желудочно-кишечном тракте витамин D3 стимулирует образование кальцийсвязывающей молекулы, при участии которой происходит всасывание кальция. Всасывание фосфата также усиливается в присутствии витамина D3.
Резорбция кости и тесно связанное с ней формирование новой костной ткани тоже стимулируются витамином D3.
При дефиците кальцитриола нарушается образование аморфного фосфата кальция и кристаллов гидроксиапатита в органическом матриксе, что приводит к рахиту или остеомаляции. Недавно было установлено, что кальцитриол усиливает резорбцию костной ткани. В опытах на культурах клеток паращитовидных желез показали, что кальцитриол подавляет секрецию ПТГ.
Кальцитонин - пептид, который секретируется парафолликулярными или Склетками щитовидной железы. Кальцитонин синтезируется в ответ на повышение концентрации ионизированного кальция во внеклеточной жидкости. Основной эффект гормона - угнетение остеокластов и соответствующее уменьшение остеокластической резорбции кости. В результате реминерализация кости и отток из нее кальция снижаются.
Физиологическая роль:
Кальцитонин - антагонист ПТГ. Кальцитонин тормозит резорбцию костной ткани, снижая активность остеокластов стимулирует остеобласты, способствуя образованию костной ткани.
Подавляет канальцевую реабсорбцию кальция в почках и тем самым усиливает его экскрецию.
Тормозит всасывание кальция в тонкой кишке.
Скорость секреции кальцитонина у женщин сильно зависит от уровня эстрогенов. При дефиците эстрогенов, обусловленном менопаузой или заболеванием яичников, секреция кальцитонина снижается, что способствует ускоренной резорбции костной ткани и приводит к остеопорозу.
Период полусуществования кальцитонина, как и других белковых гормонов, короткий. Физиологическая роль кальцитонина в регуляции обмена кальция не ясна, так как кальциевый баланс не нарушен у людей, неспособных его синтезировать.
Также, высокие нерегулируемые концентрации кальцитонин, наблюдаемые при медуллярном раке щитовидной железы, С-клеточной опухоли, обычно не приводят к существенным изменениям в метаболизме кальция.
Однако используемый как фармакологический препарат, кальцитонин оказывает важное влияние на метаболизм кальция и обмен в костях. При болезни Педжета, при которой происходит значительное увеличение активности остеокластов, кальцитонин может использоваться для снижения остеокластической активности; его применяют также при лечении остеопороза и гиперкальциемии при злокачественном новообразовании.
Уровень кальцитонина резко повышается при медуллярном раке щитовидной железы, возрастает и при раке легкого, толстой кишки, молочной железы, поджелудочной железы и желудка. Почечная недостаточность или желудочно-кишечное кровотечение также могут сопровождаться повышением уровня кальцитонина.
Всасывание кальция в желудочно-кишечном тракте. Молочные продукты, сардины, темно-зеленые овощи содержат большое количество кальция.
Среднесуточное потребление кальция с пищей составляет 0,6—1,5 г. Всасывание кальция в желудочно-кишечном тракте (ЖКТ) происходит преимущественно в проксимальном отделе тонкой кишки, в тощей кишке и зависит от активности витамина D3. Присутствие в пище веществ, связывающих кальций и уменьшающих его абсорбционную доступность, оказывает существенное влияние на всасывание кальция. Абсорбируются только 50-75 % кальция, поступившего с пищей.
Небольшое его количество выделяется ЖКТ в составе секретов печени и поджелудочной железы, но все же ЖКТ является местом всасывания, а не экскреции кальция в организме.
(содержание кальция рассчитано на 100-граммовую порцию продукта).
ФРУКТЫ
МОЛОЧНЫЕ ПРОДУКТЫ
Экскреция кальция почками. Регуляция экскреции кальция почками осуществляется за счет изменения количества реабсорбируемого из клубочкового фильтрата иона кальция. В обычных условиях почками выводится 100-400 мг кальция в день, что равно количеству, абсорбируемому из ЖКТ.В присутствии ПТГ канальцевая реабсорбция увеличивается и с мочой выделяется меньше кальция. Одновременно под влиянием ПТГ повышается экскреция фосфата почками, что приводит к снижению концентрации фосфата в сыворотке и внеклеточной жидкости и последующему увеличению содержания кальция в сыворотке крови. Изменение почечной регуляции содержания кальция и фосфата способно существенно изменить величину экскреции этих минералов, но почечные механизмы не могут вызвать повышение содержания кальция и фосфата в организме.
Костная ткань. Нормальная кость постоянно ремоделируется, разрушаясь и восстанавливаясь. Осуществляют этот процесс остеобласты и остеокласты. Их деятельность тесно связана между собой и взаимозависима.
Рисунок 1. Система регуляции концентрации Ca2+ в плазме.
[Ca2+] — концентрация Ca2+, (+) - стимуляция, (–) - торможение.
Пунктирные линии: предполагаемые воздействия 1,25(OH)2D3 (кальцитриола) на резорбцию костной ткани и синтез ПТГ.
Когда активны остеокласты, кость разрушается, а в процессе деминерализации во внеклеточную жидкость высвобождаются кальций в фосфат. С другой стороны, активность остеобластов приводит к формированию новой кости. стов.
Минерализация, которая происходит при образовании новой костной ткани, приводит к перемещению кальция из внеклеточного пространства во вновь сформированную кость. Остеокласты не имеют рецепторов ни к ПТГ, ни к витамину D3, но имеют рецепторы к кальцитонину. Остеобласты обладают рецепторами к ПТГ, и к витамину D3. Взаимосвязь активности остеобластов и остеокластов, механизм которой пока не ясен, выражается в том, что при стимуляции остеобластической активности ПТГ возрастает активность остеокла Метаболизм фосфата. Концентрация фосфата контролируется менее жестко, чем концентрация кальция. В организме взрослого человека содержится около 600 г фосфора, большая его часть представлена в виде неорганического фосфата и содержится в костях. Движение фосфата через клеточную мембрану пассивное и определяется в основном током кальция. Молекулы фосфата играют ключевую роль в передаче энергии внутри клетки, служат для модификации функции ферментов и являются важным компонентом клеточных мембран.
В сыворотке крови небольшое количество фосфата связано с белками;
оставшаяся часть, присутствует либо в ионизированной форме, либо в комплексе с кальцием или другим катионом. При нормальном рН сыворотки крови большая часть фосфата существует в двухвалентной форме - РО42-.
Концентрации кальция и фосфата во внеклеточной жидкости взаимосвязаны.
Вместе с увеличением содержания кальция растет скорость минерализации, и, как следствие, снижается концентрация фосфата. Когда содержание кальция во внеклеточной жидкости падает, преобладает процесс деминерализации, и нарастает концентрации фосфата.
Регуляция гомеостаза фосфата тесно связана с факторами, контролирующими баланс кальция. Всасывание фосфата в желудочно-кишечном тракте облегчается в присутствии витамина D3, но в основном не регулируется. Обычная диета содержит около 1500 мг фосфора, который имеется в различных продуктах. Экскреция фосфата почками является основным моментом регуляции метаболизма фосфата.
При низких концентрациях фосфата увеличивается деминерализация костей, возрастает активация витамина D3 почками, и повышается канальцевая реабсорбция фосфата. Эти три процесса приводят к росту концентрации фосфата.
Гиперфосфатемия, в свою очередь, сопровождается снижением концентрации кальция. Последнее приводит к стимуляции выброса ПТГ и, в дальнейшем, к снижению канальцевой реабсорбции фосфата и увеличению его экскреции почками.
Нарушения метаболизма фосфата обычно напрямую связаны с процессом регуляции его содержания почками. Недостаточность фосфата встречается при очень высоком диурезе, а также у больных с диабетическим кетоацидозом и различными формами нарушения питания.
Клинические методы исследования.
Концентрация кальция в сыворотке крови. Большая часть методов, используемых для измерения содержания кальция в сыворотке крови, позволяет определить общую концентрацию всех форм кальция. В обычных условиях около половины общего количества кальция приходится на его активную ионизированную форму. Остальная часть либо находится в связанном с белками состоянии, либо в хелатных соединениях с различными лигандами. Следовательно, изменения концентрации кальция необходимо интерпретировать с учетом концентрации основного связывающего кальций белка, альбумина.
Каждый грамм альбумина связывает около 88 мг кальция. Другие факторы (например, рН) влияют на сродство белка к кальцию и изменяют концентрацию биологически активной ионизированной формы, хотя общая концентрация кальция остается стабильной. Например, при алкалозе, который может быть следствием гипервентиляции, большая часть кальция связана с белками и меньшая находится в ионизированной форме, но общая концентрация кальция остается нормальной и не изменяется. Симптомы покалывания и подергивания мышц, которые наблюдаются при гипервентиляции, обусловлены сниженной концентрацией ионизированного кальция.
Диапазон нормальных значений концентрации кальция, принятый в большинстве лабораторий, составляет 85-105 мг/л. Превышение этих значений отмечается при избыточном содержании ПТГ, витамина D3 или повышенном разрушении костей; значения ниже нормы - при дефиците ПТГ, витамина D3 и почечной недостаточности.
Ионизированный кальций. При оценке характера некоторых нарушений обмена кальция иногда полезно определить концентрацию ионизированного кальция, хотя эта методика более дорогостоящая и менее доступная. Анализ позволяет устранить влияние изменений концентрации белка и рН крови и может оказаться полезным для диагностики некоторых клинических состояний.
Концентрация фосфата. Определение концентрации фосфата в сыворотке крови легко доступно и позволяет оценить характер обмена кальция. Диапазон нормальных значений – 30-45 мг/л. ПТГ, витамин D3 и концентрация кальция в сыворотке существенно влияют на концентрацию фосфата. Низкое содержание фосфата, кроме ситуаций, связанных с его истощением, наблюдается при повышении уровня ПТГ. Высокие концентрации фосфата и низкие концентрации кальция отмечаются при почечной недостаточности и гипопаратиреозе.
Недостаточность витамина D3 приводит к снижению концентрации фосфата, в то время как содержание фосфата повышается при интоксикации витамином D3.
Концентрация магния. Недостаток магния может приводить к существенной дисфункции паращитовидной железы и снижению эффективности ПТГ. Первичной причиной некоторых клинических проблем, которые на первый взгляд кажутся вызванными недостаточностью ПТГ, является недостаток магния.
Концентрация паратиреоидного гормона. Для определения ПТГ используется радиоиммуноанализ или иммуноферментный анализ.
Концентрация витамина D3. Содержание витамина D3 можно измерить, но применяемая для этого методика дорогостоящая, и анализ занимает много времени.
Содержание кальцитриола, самой активной формы гормона, колеблется и не дает достоверной информации о запасах витамина D3 в организме. Более точно величину его резервов в организме можно установить, определяя концентрацию кальцидиола (25-гидроксивитамина D3). Низкие значения свидетельствуют о недостаточном поступлении витамина D3 с пищей, нарушении всасывания, болезнях печени, в то время как повышенные значения отмечаются при интоксикации витамином D3.
Активность (концентрация) щелочной фосфатазы. Преимущественными источниками щелочной фосфатазы в сыворотке крови являются кости и печень. При нормальной функции печени источником повышенного содержания этого фермента в сыворотке, скорее всего, является костная ткань. Щелочная фосфатаза вырабатывается в костях остеобластами, и ее содержание увеличивается в периоды усиленной остеобластической активности (рост, заживление переломов и другие состояния, связанные с усилением обменных процессов в костях).
Исследования плотности костей. На обычных рентгенограммах сложно диагностировать нарушение метаболизма костей. Плотность костной ткани можно субъективно оценить, но более полную информацию получают при помощи денситометрии кости. Существуют различные методики (например, компьютерная томография, фотонная абсорбциометрия), но двойная рентгенологическая абсорбциометрия обеспечивает измерение плотности костей с минимальным облучением и относительно небольшой стоимостью исследования. Плотность костной ткани обычно измеряется в поясничном позвонке или в бедренной кости.
Измерение рекомендуется через некоторое время повторить с тем, чтобы оценить динамику состояния костей. При низких значениях плотности костей риск возникновения переломов выше.
Сканирование костей. Модифицированная молекула фосфата, меченая излучающим изотопом, технецием 99 используется в качестве сканирующего агента при исследовании костей. Меченая молекула откладывается в костной ткани пропорционально скорости минерализации или образования новой кости. Важную роль в распределении изотопа играют кровоток и минеральный обмен. Локальное повышение захвата наблюдается в местах переломов и метастатического поражения костей. Генерализованное повышение захвата характерно для метаболических болезней костной ткани, таких как гиперпаратиреоз.
НАРУШЕНИЯ ФОСФОРНО-КАЛЬЦИЕВОГО ОБМЕНА.
Гиперкальциемия - это нарушение обмена веществ, проявляющееся повышением уровня кальция в сыворотке крови (более 2,63 ммоль/л общего и/или более 1,2 ммоль/л ионизированного кальция) и сопровождающееся различной степени выраженности клинической картиной.Гиперкальциемия является следствием нарушения скорости перемещения кальция в костную ткань и обратно в системное кровообращение. В нормальных условиях постоянно сохраняется равновесие между процессами образования и резорбцией костной ткани, что находит свое отражение в постоянстве содержания уровня кальция в периферическом кровообращении.
Гиперкальциемия относится к угрожающим жизни состояниям и требует немедленного лечения и тщательной диагностики. Основная патогенетическая роль в развитии гиперкальциемии принадлежит остеолитическим факторам, к которым относят ПТГ, лимфокины (интерлейкин-1 и др.), трансформирующие факторы роста, простагландины, тироидные гормоны и др. Ее причиной могут быть метастатическое разрушение костей, повышенная активность паращитовидной железы или секреция ПТГ-подобного белка опухолью и др. Значительно реже причиной гиперкальциемии является снижение экскреции кальция с мочой, что диагностируют при хронической почечной недостаточности и уменьшении объема циркулирующей крови при одновременно повышенной абсорбции кальция в кишечнике. Следует иметь в виду, что тиазидовые диуретики, ПТГ значительно уменьшают экскрецию кальция с мочой даже при сохранной функции почек. Возросший уровень кальция в сыворотке крови и повышение чувствительности к витамину D способствуют усилению абсорбции кальция в кишечнике и могут быть причиной гиперкальциемии.
Состояния, сопровождающиеся гиперкальциемией:
1. Гиперкальциемия вследствие избыточной секреции ПТГ:
- первичный гиперпаратиреоз;
- вторичный гиперпаратиреоз;
- третичный гиперпаратиреоз;
- множественный эндокринный аденоматоз типа 1 и 2;
- гиперпаратиреоз при эктопированном образовании паратгормона (псевдогиперпаратиреоз);
- семейный изолированный гиперпаратиреоз 2. Эндокринопатическая гиперкальциемия:
- хроническая надпочечниковая недостаточность;
- випома (опухоль, секретирующая вазоактивный интестинальный пептид) 3. Злокачественные новообразования:
- остеолитические метастазы злокачественных опухолей в кости;
- заболевания системы крови (лейкоз, лимфома, миеломная болезнь, лимфогранулематоз).
4. Медикаментозные гиперкальциемии:
- щелочно-молочный синдром;
- лечение тиазидовыми диуретиками;
- избыточный прием витаминов А и D;
- лечение препаратами лития;
- лечение рака молочной железы эстрогенами, антиэстрогенами и тестостероном;
- парентеральное питание;
- избыточный прием алюминия.
5. Гиперкальциемия при иммобилизации:
- соматические заболевания, приковывающие больного к постели на длительный 6. Острая и хроническая недостаточность почек 7. Семейная гипокальциурическая гиперкальциемия Начальное лечение гиперкальциемии не зависит от ее причины и включает гидратацию и фармакологическое вмешательство с целью уменьшения деминерализации костей. В большинстве случаев клиническая картина и определение величины содержания фосфата позволяют установить причину гиперкальциемии, но для ее устранения необходимо дальнейшее обследование.
ГИПЕРПАРАТИРЕОЗ.
Гиперпаратиреоз является составной частью синдрома гиперкальциемии, обусловленного гиперфункцией паращитовидных желез. Избыточная продукция ПТГ способствует ускорению реабсорбции кальция в почках, экскреции фосфора с мочой, повышению синтеза 1,25(OH)2D3 и резорбции костной ткани. Все это формирует основной симптомокомплекс заболевания, обусловленный хронической гиперкальциемией с поражением костей скелета и внутренних органов.Также выделяют паратиреоид-независимую форму синдрома гиперкальциемии, причины которой не связаны с гиперфункцией паращитовидных желез.
По характеру развития секреторных нарушений гиперпаратиреоз подразделяется на первичный, вторичный и третичный.
При первичном гиперпаратиреозе причиной гиперсекреции ПТГ является солитарная аденома или первичная гиперплазия паращитовидных желез.
Вторичный гиперпаратиреоз устанавливается тогда, когда избыточная продукция ПТГ является компенсаторным ответом на стойкую гипокальциемию, возникшую в результате недостаточного поступления в организм кальция (синдром мальабсорбции, недостаточность витамина D или вследствие нарушения образования в почках активного витамина D-кальцитриола).
Третичный гиперпаратиреоз, это - осложнение длительно существующего вторичного гиперпаратиреоза, характеризующееся развитием гиперплазии или неоплазии гиперфункционирующих парааденом. При первичном и третичном гиперпаратиреозе наблюдается нарушение обратной связи между содержанием кальция в сыворотке крови и скоростью секреции ПТГ.
Первичный гиперпаратиреоз - заболевание, обусловленное первичной гиперсекрецией паратгормона, приводящей к прогрессирующей патологии фосфорнокальциевого обмена с развитием множественных системных и органных нарушений.
Распространенность заболевания составляет 1 случай на 2000 жителей. Две трети от всех пациентов составляют женщины, причем с возрастом заболеваемость возрастает, достигая пика между 50 и 70 годами жизни. Причинами нефизиологического повышения продукции ПТГ являются солитарные или множественные автономно функционирующие аденомы паращитовидных желез. По степени встречаемости (в %) можно выделить следующие морфологические формы:
солитарная аденома (75-80%);
гиперплазия одной или нескольких паращитовидных желез (15-20%);
множественные аденомы (5%);

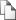
 [
[  «
«