«Омская Государственная Медицинская Академия L, Universite Louis Pasteur de Strasbourg (France) L, Universite de Luxembourg (Grand – Duche de Luxembourg) Министерство здравоохранения Омской области ГУЗОО Клинический ...»
Tempus Programme IB_JEP-26029-2005
Omsk
State
Medical
Academy
Омская Государственная Медицинская Академия
L, Universite Louis Pasteur de Strasbourg (France)
L, Universite de Luxembourg (Grand – Duche de Luxembourg) Министерство здравоохранения Омской области ГУЗОО Клинический онкологический диспансер
ОНКОЛОГИЧЕСКИЕ ЗАБОЛЕВАНИЯ ОРГАНОВ
МОЧЕПОЛОВОЙ СИСТЕМЫ
Учебное пособие Материал подготовлен в рамках проекта Tempus Programme IB_JEP 26029-2005 «Модернизация образовательных программ для онкологической службы в Омской области»Омск - Tempus Programme IB_JEP-26029- Omsk State Medical Academy Омская Государственная Медицинская Академия L, Universite Louis Pasteur de Strasbourg (France) L, Universite de Luxembourg (Grand – Duche de Luxembourg) Министерство здравоохранения Омской области ГУЗОО Клинический онкологический диспансер
ОНКОЛОГИЧЕСКИЕ ЗАБОЛЕВАНИЯ ОРГАНОВ
МОЧЕПОЛОВОЙ СИСТЕМЫ
Серия «Онкология». Книга Учебное пособие Материал подготовлен в рамках проекта Tempus Programme IB_JEP 26029- «Модернизация образовательных программ для онкологической службы в Омской области»Омск - Tempus Programme IB_JEP-26029- УДК 616.61/.62+616.65/.66+616.681- ББК 55.694.89я 0 – Авторский коллектив: Е.И. Копыльцов, A.И. Новиков, В.К. Косенок, О.В. Леонов, Н.Н. Голубь, В.А. Акулинин, D. Jacqmin, G. Massard.
Рецензенты:
1. Г.П.Колесников - кафедра урологии и оперативной нефрологии Российского университета дружбы народов, доктор медицинских наук, профессор.
2. А.Б.Окулов - заведующий отделом детской хирургии Российской медицинской академии последипломного образования, доктор медицинских наук, профессор.
Онкологические заболевания органов мочеполовой системы: учебное пособие/ Е.И.Копыльцов [и др.]; ред. А.И.Новиков [и др.]. – Омск: Издательство Центра МО и ИТ ОмГМА, 2008. – 197 с. илл.- (Серия «Онкология», кн.4.).
Редакционная коллегия: А.И.Новиков, Н.В.Румянцев, В.К.Косёнок, В.А.Акулинин, С.С.Степанов, Н.Б.Водолазский, А.П.Ахрамович, B. Ludes, G. Massard, F. Anton.
Злокачественные опухоли мочеполовой системы представляют собой чрезвычайно сложную, многогранную проблему теоретической и клинической онкологии. Внимание к этой проблеме в последнее время усиливается в связи с имеющейся тенденцией роста онкологической заболеваемости данных локализаций, как в масштабах Омского региона, так и Российской Федерации в целом.
В учебном пособии проанализированы демографические и клинические особенности, закономерности возникновения рецидивов, результаты комбинированного и хирургического лечения больных раком органов мочеполовой системы.
Пособие состоит из шести учебных модулей, охватывающих все основные вопросы, связанные с лечением онкологических заболеваний органов мочеполовой системы. Текст пособия, а также схемы, рисунки, фотографии выполнены врачами Клинического онкологического диспансера г. Омска и Омской области Е.И.Копыльцовым, О.В.Леоновым и Н.Н.Голубь.
Материал учебного пособия предназначен для реализации программ непрерывного последипломного обучения врачей-онкологов, врачей общей практики, узких специальностей.
Его также могут использовать студенты медицинских вузов и колледжей, аспиранты, ординаторы, интерны, желающие приобрести знания в области диагностики и лечения злокачественных новообразований.
Данный материал опубликован при поддержке Европейского Союза. Содержание публикации является предметом ответственности авторов и не отражает точку зрения Европейского Союза.
© Омская государственная медицинская академия УДК 616.61/.62+616.65/.66+616.681- ББК 55.694.89я Writing team: Evgeny I. Kopyltsov, Alexander I. Novikov, Victor C. Kosenok, Oleg V. Leonov, Natalia N.
Golub, Victor A. Akulinin, Didier Jacqmin, Gilbert Massard Reviewers:
1. G.P. Kolesnikov, MD, PhD, Professor, Urology and Operative Nephrology Department, Russian University of Peoples’ Frendship.
2. A.B. Okulov, MD, PhD, Professor, Head of the Pediatric Surgery Department, Russian Medical Academy for Postgraduate Education.
Urologic and male genital cancers: text-book/ Evgeny I. Kopyltsov [et al.]; under the editorship of Alexander I. Novikov [at al.]. - Omsk: Center for International Relations and Information Technologies Press of the Omsk State Medical Academy, 2008. – 197 pages including illustrations. – (“Oncology” Series, Volume 4.).
Editorial Board: Alexander I. Novikov, Nikolay V. Rumyantsev, Victor C. Kosenok, Victor A. Akulinin, Sergey S. Stepanov, Nikolay B. Vodolazsky, Anastasiya P. Akhramovich, Bertrand Ludes, Gilbert Massard, Fernand Anton Urologic and male genital cancers correspond to extremely complicated and multiplex problem both in theoretical and clinical oncology. They have to pay a considerable attention to this problem due to the incidence increasing of urologic and male genital cancers in Omsk Region and integrally in the Russian Federation.
Demographic and clinical features, mechanisms of recurrences, results of conservative, combined and surgical treatment of the patients with urologic and male genital cancers have been analyzed and presented in the text-book.
The text-book consists of six chapters covered all crucial issues concerning epidemiology, etiology, detection and diagnosis, classification, principles of treatment, and outcomes of urologic and male genital cancers. The text-book is illustrated with schemes, diagrams, pictures and photos that allow comprehending the given material in the best way and increasing the efficacy of memorization. The text-book has been developed and designed by physicians of the Omsk Region Oncologic Hospital, namely Evgeny Kopyltsov, Oleg Leonov and Natalia Golub.
The textbook is aimed at program realization for postgraduate life-long learning for oncologists, general practitioners, and other specialists. It can be exploited by students of Medical Universities and Colleges, postgraduate students, residency physicians, internship students who desire to gain widen knowledge in diagnosis and treatment of oncological diseases.
The text-book is published under support of the European Union. The authors bear responsibility for the content of the text-book; the content does not reflect the point of view of the European Union.
© Omsk State Medical Academy
СОДЕРЖАНИЕ CONTENTS
Серия «Онкология». КнигаМодуль 1. РАК ПРЕДСТАТЕЛЬ- Chapter 1. CANCER OF THE
НОЙ ЖЕЛЕЗЫ PROSTATE
1.2. Этиология, факторы риска…..... 13 1.2. Etiology, risk factors…………... ристика рака предстательной желе- 1.6.1. Histologic scores (the Gleason 1.6.1. Гистологическая степень (ин- 1.7. Tumor extension beyond the 1.7.Экстрапростатическое распро- 1.8. TNM International Classification 1.8. Международная классификация 1.9. Diagnosis of prostate cancer …... рака предстательной железы по систе- 1.9.1. Diagnostic methods for distant 1.9. Диагностика рака предстатель- 1.9.2. Diagnosis and routs of spread of ной железы…………1.9.1. Методы диагностики отда- 1.9.3. Clinical presentations of locaленных метастазов………………... ….. 28 lized and locally advanced of пространенности опухолевого процес- 1.10. Clinical presentations of dysseса………………………………………... 29 minated prostatic cancer……............ 1.9.3. Клинические проявления ог- 1.11. Evaluation for extention level of раниченного и местно распространен- prostatic cancer……………….......... 1.10. Клинические проявления дис- 1.13. Treatment of prostatic cancer….. семинированного рака предстательной 1.13.1. Expectant therapeutic approach... 1.11. Оценка степени распростра- 1.13.3. Neoadjuvant hormonotherapy..... ненности рака предстательной желе- 1.13.4. Adjuvant hormonotherapy……... 1.12. Прогноз……………………….. 33 1.13.6. Alternative treatment modes fo 1.13.4. Адьювантная гормонотера- 1.15. Control tests…………………......
пия………………………………………. 36 1.16. Bibliography………………….....
1.13.5. Лучевая терапия…………...... 1.13.6. Альтернативные методы лечения локализованного рака предстательной железы………………………... 1.13.7. Особенности лечения местно распространенного (T3-4N0M0 или T1-4N1M0) и диссеминированного рака предстательной железы…………….. 1.14. Контрольные вопросы……….. 1.15. Тестовые задания……….…...... 1.16. Рекомендуемая литература…..Модуль 2. РАК ЯИЧКА Chapter 2. TESTIS CANCER
2.3. Патоморфологическая характе- 2.3. Pathomorphologic characterisристика рака яичка…………………….. 59 tics of testis cancer……2.4. Клинические проявления……… 59 2.4. Clinical presentations………..... 2.5. Диагностика рака яичка……...... 60 2.5. Diagnosis of testis cacner……... 2.6. Международная классификация 2.6. TNM International Classificaрака яичка по системе TNM…………... 61 tion for testis cancer……………….. 2.7. Лечение рака яичка……………. 63 2.7. Principles of treatment for testis
2.10. Bibliography………………….
Модуль 3. РАК ПОЛОВОГО Chapter 3. PENILE CANCER
ЧЛЕНА 3.1. Эпидемиология………………… 74 3.2. Pathomorphologic characterisПатоморфологическая характе- tics of penile cancer………………... ристика рака полового члена……......... 74 3.3. Diagnosis of penile cancer…..... на………………………………………... 3.4. TNM International ClassificaРекомендации по диагностике 77 tion for penile cancer ……………… рака полового члена…………………… 3.5. Principles of treatment………... 3.4. Международная классификация 3.5.1. Primary tumor……………..... рака полового члена по системе 77 3.5.2. Regional metastases………… TNM…………………………………..... 78 3.5.3. Recommendations to treatЛечение рака полового члена…. 78 ment principles of penile cancer…... 3.5.1. Первичная опухоль………….. 80 3.5.4. Quality of life………………. 3.5.2. Регионарные метастазы……... 3.5.5. Principles of surgical treatРекомендации по лечению ра- 81 ment of penile cancer……………… 3.5.5. Технические аспекты опера- 83 3.6. Patient follow-up…………….. тивного лечения рака полового члена.. 83 3.6.1. Recommendations to patient 3.5.7. Прогностические факторы….. 85 3.7. Advancement questions…….... 3.6.1. Рекомендации по диспансери- 87 3.9. Bibliography…………………... зации больных раком полового члена... 3.7. Контрольные вопросы………… 3.8. Тестовые задания………………. 3.9. Рекомендуемая литература…….
Chapter 4. KIDNEY CANCER
Модуль 4. РАК ПОЧКИ 4.1. Эпидемиология………………… 94 4.2. Etiology and pathogenesis…..... 4.2. Этиология и патогенез………… 4.3. Pathomorphologic characterisПатоморфологическая характе- 96 tics of kidney cancer……………….. ристика рака почки………………......... 98 4.4. Metastatic spread……………… 4.4. Метастазирование рака почки… 101 4.5. Spontaneous regression……….. 4.5. Спонтанная регрессия…………. 101 4.6. Diagnosis of kidney cancer…… 4.6. Диагностика рака почки………. 4.7. Differential diagnosis………..... 4.7. Дифференциальная диагности- 4.8. Clinical manifistations………... ка рака почки……………………........... 105 4.9. Classificatoin of kidney cancer.. 4.10. Прогноз………………………... 109 4.11.1. Surgical treatment for locaХирургическое лечение рака lized kidney cancer………………… 4.11.1. Хирургическое лечение ло- 4.11.3. Surgical treatment for locally 4.11.2. Выбор хирургического дос- 4.11.4. Paliative surgery…………… тупа……………………………………... 114 4.11.5. Complications after surgery.. 4.11.3. Хирургическое лечение ме- 4.11.6. Conservative surgery in kidстно-распространенного рака почки…. 115 ney cancer………………………….. 4.11.4. Паллиативные хирургиче- 4.11.7. Endoscopic surgery………... ские вмешательства…………………… 121 4.11.8. Surgical treatment for solitaОсложнения при хирургиче- ry and single metastatses in kidney 4.11.6. Органосохраняющее лечение 4.11.9. Surgical treatment for the loпри раке почки…………………………. 122 cal reccurence after nefprectomy….. 4.11.7. Эндоскопические операции.. 125 4.12. Medical therapy for metastatic. литарных и единичных метастазов ра- 4.14. Advancement questions………4.11.9. Хирургическое лечение ме- 4.16. Bibliography………………….
стных рецидивов после нефрэктомии……………………………………… 4.12. Лекарственное лечение метастатического рака почки………………. 4.13. Лучевая терапия………………. 4.14. Контрольные вопросы……….. 4.15. Тестовые задания……………... 4.16. Рекомендуемая литература…...Модуль 5. ОПУХОЛИ ВЕРХНИХ Chapter 5. TUMORS OF THE
МОЧЕВЫХ ПУТЕЙ UPPER URINARY TRACT
5.2. Этиология и патогенез………… 138 5.2. Etiology and pathogenesis…...... 5.3. Классификация………………… 139 5.3. Clsasification………………...... 5.4. Клинические проявления рака 5.4. Clinical manifistations of cancer верхних мочевых путей……………...... 140 of the upper urinary tract……...........5.9. Рекомендуемая литература……. 147 5.9. Bibliography…………………..
Модуль 6. РАК МОЧЕВОГО Chapter 6. BLADDER CANCER
ПУЗЫРЯ
6.5. Клиническая картина………...... 154 6.6. Diagnosis of bladder cancer………. го пузыря………………………….......... 155 6.7.1. Principles of treatment for superЛечение рака мочевого пузыря.. 157 ficial transitional cell carcinoma of 6.7.2. Лечение инвазивного рака 6.7.3. Comparative evaluation of differмочевого пузыря……………………….. 159 ent surgical procedures…………........... 6.8. Лечение инвазивного РМП……. 165 6.11. Advancement questions……….....6.10. Генерализованный рак моче- 6.13. Bibliography……………………...
6.12. Тестовые заданияИТОГОВЫЕ ТЕСТЫ…………….. FINAL TESTS
МАТРИЦЫ ОТВЕТОВ………….. SAMPLES FOR ANSWERS……….
ГЛОССАРИЙ……………………… GLOSSARY………………………… ИНТЕРНЕТ РЕСУСЫ…………… INTERNET RESOURCES………… Онкологические заболевания органов мочеполовой системы · Рак предстательной железы · Рак яичка · Рак полового члена · Рак почки · Опухоли верхних мочевых путей · Рак мочевого пузыря Модуль 1. РАК ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ D.Jacqmin. Faculte de medecin de Strasbourg: Pr.
Е.И.Копыльцов. Клинический онкологический диспансер г. Омска и Омской области, к.м.н., зав. урологическим отделением О.В. Леонов. Клинический онкологический диспансер г. Омска и Омской области, к.м.н., врач-онколог урологического отделения Н.Н.Голубь. Клинический онкологический диспансер г. Омска и Омской области, врачонколог урологического отделения Требования к уровню усвоения содержания учебного материала 1 О месте рака предстательной железы (РПЖ) в структуре распространенных злокачественных новообразований у мужчин 2 О рисках фоновых и предраковых состояний предстательной железы, группах повышенного риска 3 О распространенности патологии и тенденциях в изменениях эпидемиологических показателей в Российской Федерации и в Омском регионе 4 О клинических проявлениях рака предстательной железы 5 О зависимости клиники, течения, прогноза и лечения заболевания от морфологии и локализации опухоли 6 О современных методах диагностики рака предстательной железы 7 О возможностях проведения скрининга и профилактики заболевания 1 Топографическую и клиническую анатомию предстательной железы 2 Патоморфологические характеристики рака предстательной железы.
3 Гистологическую степень (индекс Глинса) 4 Экстрапростатическое распространение опухоли 5 Международную классификацию (РПЖ) по системе TNM 6 Диагностику рака предстательной железы 7 Диагностику отдаленного метастазирования, основные пути метастазирования, исторические названия частых локальных метастатических очагов 8 Варианты возникающих осложнений опухолевого процесса.
9 Принципы стадирования, понятие о лимфодиссекции, её прогностическое значение 10 Методы клинической и лабораторной диагностики, инструментальные, эндоскопические, лучевые 11 Значимость онкомаркера (PSA) в диагностике рака предстательной железы 12 Методы лечения (хирургические, комбинированные, паллиативные, симптоматические).
13 Виды оперативных вмешательств 14 Прогнозировать результаты лечения в зависимости от стадии процесса.
15 Правовые и деонтологические нормы при общении с пациентом и его родственниками.
1 Собирать жалобы, анамнез, в том числе и наследственный.
2 Выполнять осмотр больного, с оценкой общего состояния.
3 Пальпировать и определять состояние предстательной железы.
4 Составить рациональный план обследования, с учетом сопутствующей патологии.
5 Оценить заключение эндоскопического, морфологического, УЗИ и рентгенологического исследования, результатов лабораторной диагностики.
6 Определить стадию заболевания.
7 Определить тактику лечения, прогноз, осуществлять лечение 8 Выполнять принципы деонтологии 1.1. Эпидемиология Рак предстательной железы (РПЖ) - одно из наиболее распространенных злокачественных новообразований у мужчин (рис. 1). В структуре онкологических заболеваний в ряде стран рак предстательной железы выходит на 2-3 место после рака легких и желудка, а в США - на первое место. Ежегодно в мире выявляется до 400000 случаев рака предстательной железы.
Рис.1. Заболеваемость раком простаты на 100 000 населения В России заболеваемость раком простаты занимает 7-8-е место и составляет около 6,0%. РПЖ - самое часто встречающееся злокачественное новообразование у мужчин старше 60-ти лет. Доказано, что с возрастом риск заболевания РПЖ увеличивается гораздо стремительнее, чем риск заболевания другими опухолями. Особенностью рака простаты в России и странах СНГ является поздняя диагностика, когда опухоль диагностируют на III-IV стадии. В настоящее время разрабатываются программы для выявления заболевания на ранней стадии.
В 2004 году в России выявлено 14565 новых случаев рака предстательной железы, прирост заболеваемости по России за период с 2000 по 2007 год составил (77,65%).
Заболеваемость раком предстательной железы в Омском регионе возросла с 13,0 в 1995 году до 38,6 в 2007 году на 100000 населения. Эпидемиологическая обстановка по заболеваемости раком предстательной железы в Омской области является одной из наиболее неблагоприятных в России, занимая 9-10 место по приросту в 2000 году. По Омской области за 2007 год выявлено 186 новых случаев РПЖ.
1.2. Этиология, факторы риска Рак предстательной железы относится к полиэтиологическим заболеваниям.
Факторы риска - это те факторы, которые увеличивают шансы заболеть раком. Наличие фактора риска не обязательно приводит к развитию заболевания. К факторам риска развития рака предстательной железы относятся: 1) пожилой возраст; 2) нарушения гормонального фона, связанного с возрастом; 3) особенности питания (высококалорийная пища, животные жиры и т.д.); 4) наследственная предрасположенность; 5) вирусные инфекции; 6) различные факторы внешней среды (облучение ультрафиолетовыми лучами); 7) профессиональные вредности (работа с кадмием, в резиновой промышленности).
Чем старше мужчина, тем больше у него риск заболеть раком предстательной железы.
Более 75% случаев рак простаты диагностируется у мужчин после 65 лет. Только 7% всех случаев относятся к возрасту менее 60 лет. Средний возраст на момент установления диагноза составляет 72 года.
Другим фактором риска считается расовая принадлежность. Афроамериканцы имеют самый высокий в мире риск заболеть раком предстательной железы - в три раза выше, чем белые американцы. Напротив, иммигранты из Азии в США имеют небольшую частоту рака предстательной железы.
Определенную роль играет семейный анамнез. Например, риск заболеть раком предстательной железы увеличивается у мужчины, отец или брат которого болен раком предстательной железы. Риск повышается в 10 раз у мужчины, трое родственников которого больны раком предстательной железы. В определенной степени риск появления рака предстательной железы может быть повышен, если родственница мужчины больна раком молочной железы.
Ученые пристально изучают гормональные, наследственные факторы, диету, воздействие окружающей среды и другие изменения образа жизни на предмет их связи с раком предстательной железы.
Гормональная гипотеза в этиологии рака предстательной железы существует длительное время, оставаясь актуальной. Было установлено, что тестостерон и его метаболит дигидротестостерон необходимы для нормального роста и развития предстательной железы. Подтверждением гормональной гипотезы служили успехи в лечении рака предстательной железы эстрогенами, которые подавляют образование андрогенов. Кроме того, в экспериментах была показана возможность индуцирования рака предстательной железы в результате длительного воздействия на животных андрогенами. Однако убедительных эпидемиологических работ в поддержку гормональной гипотезы рака предстательной железы нет. Следует также помнить о том, что пациенты, получающие андроген, относятся к группе риска по возникновению РПрЖ и требуют более тщательного наблюдения.
У мужчин, употребляющих жирную пищу, риск возникновения рака простаты возрастает в 2 раза. При употреблении жирной пищи (животные жиры) снижается всасывание витамина А и, как следствие, бета-каротина, который является фактором защиты от возникновения некоторых злокачественных опухолей. В рационе жителей азиатских стран, где заболеваемость раком предстательной железы самая низкая, содержится много витамина А и эстрогенов растительного происхождения, которые нейтрализуют действие андрогенов на предстательную железу. За последние годы отмечается прирост заболевания РПЖ и в этих страTempus Programme IB_JEP-26029- нах, что связывают с влиянием европейской кухни. Например, в Японии и Китае, где распространена диета с низким содержанием жиров, немногие заболевают раком предстательной железы. Тем не менее частота рака предстательной железы значительно возрастает среди мужчин, которые иммигрируют в США, и еще больше растет у детей иммигрантов.
Исследователи изучают роль вазэктомии (хирургическая стерилизация мужчин) в развитии рака предстательной железы. В некоторых исследованиях показано, что вазэктомия увеличивает риск рака предстательной железы, хотя другие исследователи не нашли такой взаимосвязи.
Контакт с кадмием, который содержится в табачном дыме, в аккумуляторах, сварочных материалах также повышает риск возникновении РПЖ. Следует сказать, что данная версия не доказана, но имеет право на существование. Выдвигалось предположение, что риск заболевания повышается при избыточном воздействии ультрафиолетовых лучей. Но данный фактор влияет лишь опосредованно, вызывая иммуносупрессию, тем самым повышая риск возникновения опухолей различных локализаций.
Инфекционная этиология РПЖ (вирус гепатита, цитомегаловирус, вирус герпеса 2-го тип) в настоящее время не нашла подтверждения.
1.3. Профилактика В настоящее время специфическая профилактика РПЖ не разработана. В некоторых исследованиях показана профилактическая роль фенастерида (ингибитор 5-альфа-редуктазы), соевых продуктов, ликопина, селена, витамина Е.
Опухолевая ткань обладает значительно меньше выраженной активностью 5-альфаредуктазы, чем нормальная ткань предстательной железы и доброкачественная гиперплазия простаты. Однако недостаточность 5-альфа-редуктазы скорее всего снижает риск рака предстательной железы, в связи с чем в последнее время пытаются применять ингибиторы 5альфа-редуктазы для профилактики рака. Тем не менее следует отметить, что, хотя прямой зависимости между уровнем андрогенов в крови и риском развития рака предстательной железы не выявлено, все же предполагается связь между повышенным уровнем 5-альфаредуктазы и заболеваемостью.
В настоящее время продолжено серьезное изучение влияния сильного антиоксиданта лейкопина, содержащегося в томатах, как возможного профилактического средства. Проведенные в Европе клинические исследования показали, что потребление томатов снижает наследственный риск заболевания раком предстательной железы в 0,81 раза.
1.4. Скрининг Скрининг РПЖ проводится на определении уровня простатаспецифического антигена (ПСА) в сыворотке крови, пальцевого ректального исследования и трансректального ультразвукового исследования (ТРУЗИ) предстательной железы. В настоящее время применяемые программы скрининга в Европе и США позволили увеличить частоту выявлений рака предстательной железы I-II стадий. Выявление локализованного рака простаты позволяет провести радикальный метод лечения, тем самым увеличивая продолжительность жизни пациента. Использование комбинации 3-х методов позволяет с большей вероятностью выявить РПЖ. Не следует забывать, что скрининг может приводить к ложноположительным результатам, выявлению клинически незначимых опухолей, лечение которых является поводом для дискуссий в настоящее время.
1.5. Топографическая и клиническая анатомия предстательной железы Предстательная железа располагается в подбрюшинном отделе малого таза. Над железой находятся шейка мочевого пузыря, семенные пузырьки, ампулы семявыносящих протоков; снизу – мочеполовая диафрагма, спереди – задняя поверхность лобкового симфиза, сзади – ампула прямой кишки (рис. 2).
Рис. 2. Топографическая анатомия предстательной железы.
Прямая кишка отделена от простаты брюшно-промежностным апоневрозом, и с боков – m. levator ani. Покрывает железу хорошо выраженная фасциальная капсула (ПироговаРетция), соединяемая с симфизом lig. puboprostatica. В простате различают две доли и перешеек. Протоки простаты открываются в простатическую часть уретры. Предстательная железа кровоснабжается из aa. vesicalis inferiores и aa. rectalis media. Вены образуют венозные сплетения, сливающиеся со сплетениями пузыря, и впадают в v. iliaca interna. Лимфа оттекает в лимфоузлы по ходу внутренней и наружной подвздошной артерии и на тазовой поверхности крестца.
Рак предстательной железы в 60-70% случаев возникает в периферической зоне, лишь в 5-10% случаев опухоль появляется в центральной зоне, в остальных – в переходной зоне.
1.6. Патоморфологическая характеристика рака предстательной железы Невозможно правильно установить диагноз рака предстательной железы без гистологического и цитологического исследования биопсийного и операционного материала, целью которого является стадирование РПЖ в целях определения дальнейшей тактики лечения, прогноза заболевания для каждого конкретного больного.
Пролиферативные изменения железистого эпителия предстательной железы периферической зоны обозначаются как простатическая интраэпителиальная неоплазия (PIN), центральной зоны – атипическая аденоматозная гиперплазия. Все виды атипической гиперплазии являются факультативным предраком и рассматриваются как предшественники аденокарциномы.
I. Пролиферативная воспалительная атрофия (PIA) – локальные участки эпителиальной атрофии, близкие к PIN или карциноме. Эти повреждения демонстрируют генетическую альтерацию, связанную с раком простаты и признаками клеточного стресса.
II. Простатическая интраэпителиальная неоплазия (PIN) – клеточная пролиферация ацинарного эпителия на разных стадиях клеточных отклонений, характеризуется прогрессирующей утратой маркеров секреторной дифференцировки и патологическим изменением ядер и ядрышек, плотности микрососудов, генетической нестабильностью и содержанием ДНК. PIN бывает высокой и низкой степени. PIN высокой степени делится на 6 типов (пучковидный, микропапиллярный, плоский, крибриформный, мелкоклеточный, инвертированный).
Больным с изолированной PIN высокой степени в течение 6 месяцев выполняется повторная полифокальная биопсия, независимо от уровня ПСА и результатов пальцевого ректального исследования. В настоящее время при обнаружении PIN лечение больному не показано. PIN является прогностическим фактором развития рака простаты.
III. Злокачественные образования:
А. Аденокарцинома – мелкоацинарный рак (small acinar carcinoma), составляет 95-97% всех случаев РПЖ, происходит из ацинарного эпителия преимущественно периферической зоны предстательной железы, но около 20-25% аденокарцином возникает в переходной зоне простаты. В этих случаях рак может быть диагностирован в ходе гистологического исследования после трансуретральной резекции предстательной железы. Как правило, он соответствует стадиям Т1а или Т1b.
Выделяют несколько гистологических вариантов аденокарциномы.
1. Протоковый (эндометриоидный) рак (ductal or endometriod carcinoma) – характеризуется папиллярным ростом, локализуется в протоках простаты (рис. 3а).
2. Муцинозная аденокарцинома (или коллоидная) (mucinous adenocarcinoma) – характеризуется тем, что 25% и более желез в просвете содержит слизь (муцин) или железы «плавают» в большом количестве слизи (рис. 3б). Однако такая форма расположения муцина может быть найдена при атипичной аденоматозной гиперплазии, PIN, что стимулирует рак простаты.
Для муцинозной аденокарциномы характерно:
1) клетки не имеют рецепторов к андрогенам; 2) критерии Глисона неприменимы; 3) прогноз такой формы рака простаты более неблагоприятный по сравнению с обычной аденокарциномой; 4) устойчива к традиционной терапии; 5) средняя продолжительность жизни не более 3 лет.
3. Перстневидноклеточный рак (signet cell carcinoma) – характеризуется наличием клеток в виде «перстня», кольца с камнем, что является результатом наличия цитоплазматического просвета, интрацитоплазматической слизи и липидных вакуолей (рис. 3в). Крайне неблагоприятный вид рака, больные погибают в течение 3х лет после установления диагноза.
4. Мелкоклеточный рак – нейроэндокринный рак (small cell carcinoma, neuroendocrine carcinoma), который трудно отличить от низкодифференцированной аденокарциномы. Характерны большие нейроэндокринные клетки с большими эозинофильными гранулами (рис. 3г).
Гранулы содержат хромогранин А, серотонин, бомбезин, васкулярный эндотелиальный фактор роста (VEGF).
Нейроэндокринные клетки андрогеннезависимы и не вызывают повышения ПСА.
Клетки-предшественницы выделяют нейропептиды, что может иметь значение в клинике в виде формирования гормонорефрактерного фенотипа рака простаты. Однако клетки могут быть чувствительными к лучевой и химиотерапии (VP-16 этопозид, цисплатин).
Наряду с типичными признаками аденокарциномы предстательной железы могут иметь место паранеопластические синдромы в виде синдрома Кушинга, злокачественной гиперкальциемии, синдрома неадекватной секреции антидиуретического гормона, миастенический синдром; средняя выживаемость – менее 1 года.
5. Плоскоклеточный рак (железисто-плоскоклеточный) – опухоли с плоскоклеточной дифференцировкой, возникающие из выстилающих базальных клеток в периуретральных железах, простатических ацинусах, не содержат железистых элементов. Для данного вида опухоли характерно агрессивное течение.
Вариант плоскоклеточной опухоли – аденоакантокарцинома – менее 0,6% опухолей простаты. Для плоско-клеточного рака характерно: 1) возраст больных 50-80 лет; 2) около 50% аденоакантокарцином возникает у больных карциномой после гормональной и лучевой терапии; 3) описаны случаи взаимосвязи с инфекцией – шистосомозом; 4) проявляется мочевой обструкцией, болью в костях, гематурией; 5) быстро метастазирует в кости, вызывая остеолитическое их поражение; 6) не вызывает повышение ПСА; 7) гормональная, лучевая и химиотерапия не эффективны. В случае наличия данной опухоли рекомендуется выполнить радикальную простатэктомию, цистопростэктомию, тотальную уретроэктомию.
6. Базалоидный рак (базальноклеточная карцинома) – солидные скопления крупных базалоидных клеток, часто с периферическим некрозом, растет по периневральным пространствам (рис. 3д). Клетки не имеют рецепторов к андрогенам, но имеют к эстрогенам и прогестерону. Опухоль характеризуется высоким потенциалом быстрого злокачественного роста и образования отдаленных метастазов (биологическое поведение изучено недостаточно из-за малого количества случаев и непродолжительности наблюдений).
Рис. 3. Патоморфологическая характеристика различных форм рака предстательной железы. а - протоковая (эндометриоидная) аденокарцинома; б - коллоидная аденокарцинома; в перстневидноклеточная карцинома; г - нейроэндокринная аденокарцинома; д - базальноклеточная карцинома; е - переходноклеточный рак.
Кроме выше названных форм, к злокачественным образованиям предстательной железы относится аденосквамозный рак и кистозная аденокарцинома.
Б. Переходноклеточный (уротелиальный) рак – происходит из главных протоков предстательной железы, которые лежат вблизи мочеиспускательного канала, что и обусловливает его название (рис. 3е). Может быть самостоятельным очагом рака простаты и одним из вариантов перехода рака из мочевого пузыря. Первичный рак встречается в 0,7-2,8% случаев всех видов РПЖ, происходит из уротелиальной выстилки простатической уретры и проксимальной части простатических протоков. Вторичный – обусловлен прорастанием уроуротелиальных опухолей мочевого пузыря и уретры в простату. Может наблюдаться сочетание инвазивной уротелиальной карциномы мочевого пузыря и вторичной уротелиальной карциномы предстательной железы.
В. Мезенхимальные опухоли – саркомы (лейомиосаркома, рабдомиосаркома) – встречаются редко (0,1-0,2% всех опухолей предстательной железы).
1. Лейомиосаркома – чаще встречается у взрослых (40-70 лет), однако 20% лейомиосарком может встречаться в молодом возрасте. Прогноз крайне неблагоприятный, часто и быстро метастазирует (чаще в легкие), рецидивирует. 5-летняя выживаемость составляет около 40%.
2. Рабдомиосаркома – встречается у детей, относится к эмбриональному подтипу опухолей, для подтверждения необходимо иммуногистохимическое подтверждение. Отдаленные метастазы встречаются редко. Наиболее агрессивный тип – альвеолярная рабдомиосаркома.
Отдаленные метастазы встречаются редко, прогноз крайне неблагоприятный, 5-летняя выживаемость составляет 0-10%. После биопсии и гистологического подтверждения проводится интенсивная лучевая и химиотерапия.
Г. Лимфоэпителиальный рак.
1.6.1. Гистологическая степень (индекс Глисона) Наиболее значимым предиктором прогрессирования РПЖ после биопсии и радикальной простатэктомии является сумма Глисона, определенная в препарате (табл. 1, 2). Исследование индекса Глисона выполняется в случаях, если опухоль происходит из секреторных клеток. Сумма Глисона состоит из двух слагаемых: первичного (наиболее распространенного) и вторичного (второй по распространенности) показателей Глисона. Если в препарате не выявляется вторичный показатель Глисона, то для получения суммы Глисона первичный показатель Глисона удваивается. Первичный и вторичный показатели Глисона должны указываться в скобках после указания суммы Глисона (например, сумма Глисона 7 [3+ 4]).
Степени злокачественности по Глисону (Gleason grade) Grade 1 – одиночные, отдельные, плотно расположенные железы Grade 2 – одиночные железы, более тесно располагающиеся, менее единообразные Grade 3 – одиночные железы различного размера и взаимоотношения, крибриформные и папиллярные структуры Grade 4 – неправильные скопления желез и сливающиеся пласты эпителия, могут наблюдаться светлые клетки Grade 5 – анапластический рак Группировка сумм Глисона по прогностическим категориям 1.7. Экстрапростатическое распространение опухоли 1. Прорастание в семенные пузырьки – прорастание карциномы в мышечный слой семенных пузырьков идет по трем путям: 1) вверх по ходу семявыносящих протоков; 2) через основание предстательной железы или прорастание из жировой ткани перипростатической зоны или жировой ткани семенных пузырьков; 3) изолированный депозит в семенные пузырьки. При данной форме роста опухоли отмечается значительное ухудшение прогноза и выживаемости больных; требуется изменение стадирования по системе TNM.
2. Рост по лимфатическим сосудам встречается более чем в 1/3 случаев при радикальной простатэктомии, не взаимосвязан с обнаружением метастазов опухоли в лимфатические узлы.
3. Метастазы в лимфоузлы – последовательное поражение запирательных, подвздошных, крестцовых и парааортальных узлов. Метастатическое поражение лимфатических узлов ухудшает прогноз.
4. Прорастание опухоли в хирургический край – показывает, что во время операции опухоль иссечена не полностью, операция не радикальная. Если хирургический край положительный, то в этой зоне нельзя исключить экстрапростатическую инвазию опухоли.
5. Периневральный рост опухоли – распространение опухоли по сосудисто-нервным пучкам в заднелатеральных узлах предстательной железы. Наблюдается в 75-84% случаев.
Данная форма роста может привести к более быстрой распространенности опухоли и прогрессированию опухоли после лучевой терапии и радикальной простатэктомии.
1.8. Международная классификация рака предстательной железы по системе TNM Согласно классификации (2007 год) состояние первичной опухоли (индекс Т) оценивают по результатам пальцевого ректального исследования и ТРУЗИ, а не по результатам биопсии. На практике это важно в тех ситуациях, если при пальпации опухоль определяется в одной доле, а по результатам биопсии выявлена опухоль в обеих долях, состояние определяется как T2a. Если при пальцевом ректальном исследовании патологии нет, а при УЗИ выявлено поражение одной доли, то состояние первичной опухоли тоже T2a. Стадия Т1 означает заболевание, случайно выявленное после трансуретральной резекции предстательной железы или при определении уровня ПСА, которое не обнаруживается при пальпации и УЗИ. Несмотря на сказанное, эту стадию подразделяют на 3 варианта с различным прогнозом: при стадии T1b медиана периода времени до прогрессирования составляет 4,75 года, а для стадии Т1а – 13,5 лет, что важно для пожилых людей со стадией заболевания Т1а. В данной ситуации оправдана выжидательная тактика, в то время как при стадии T1b требуется терапия, направленная на излечение заболевания.
Т – первичная опухоль Tх – размеры первичной опухоли оценить невозможно;
T0 – первичная опухоль не определяется;
Т1 – случайно выявленная (не пальпируемая и не выявляемая при УЗИ), клинически не проявляется;
Т1а – не пальпируется при ректальном исследовании. Опухоль, обнаруженная при гистологическом исследовании, с поражением около 5% ткани, полученной при резекции;
T1b – не пальпируется при ректальном исследовании. Опухоль, обнаруженная при гистологическом исследовании, с поражение более 5% ткани, полученной при резекции;
T1c – опухоль, обнаруженная при трансректальной биопсии, выполненной по поводу повышения уровня ПСА, не пальпируется и не видна при ТРУЗИ;
Т2 – опухоль ограничена предстательной железой, обнаружена в одной или 2-х долях;
Т2а – опухоль поражает половину одной доли;
Т2b – опухоль поражает более половины одной доли, но не обе доли;
Т2с – опухоль занимает обе доли;
Т3 – опухоль выходит за пределы капсулы предстательной железы;
Т3а – экстракапсулярное распространение опухоли;
Т3b – опухоль распространяется на семенные пузырьки;
Т4 – опухоль прорастает в соседние органы (в шейку мочевого пузыря, сфинктер заднего прохода, прямую кишку, мышцу, поднимающую задний проход, стенки таза).
N – регионарные лимфатические узлы (запирательные, внутренние и наружные подвздошные) Nx – недостаточно данных для оценки метастазирования в регионарные лимфоузлы;
N0 – метастазы в регионарные лимфоузлы не выявлены;
pNmi – метастазы не более 0,2 см;
N1 – есть метастазы в регионарные лимфоузлы.
М – отдаленные метастазы Mx – недостаточно данных для оценки отдаленного метастазирования;
М0 – нет отдаленных метастазов;
М1 – имеются отдаленные метастазы;
М1а – метастазы в лимфоузлы, не относящиеся к регионарным;
М1b – метастазы в кости;
М1с – метастазы в другие органы (прямая кишка, семенные пузырьки).
1.9. Диагностика рака предстательной железы В большинстве случаев заболевание на ранних стадиях не проявляется. При прогрессировании заболевания, чаще при местно распространенных и диссеминированных опухолях, характеризуются появлением симптомов:
1) затруднение мочеиспускания;
2) снижение силы струи мочи;
3) повышение частоты мочеиспускания;
4) отсутствие возможности контролировать мочеиспускание;
5) острая задержка мочеиспускания;
6) повторяющиеся инфекции мочевого тракта;
7) появление крови в моче или семенной жидкости.
При вовлечении в процесс шейки мочевого пузыря, уретры характерны симптомы инфравезикальной обструкции: ослабление и прерывистость струи мочи, ощущение неполного опорожнения мочевого пузыря, учащение мочеиспускания, императивные позывы на мочеиспускание, стрессовое недержание мочи. При дальнейшем прогрессировании опухоли появляются боли в промежности, гематурия, обусловленная прорастанием опухоли, недержание мочи, эректильная дисфункция, недержание кала или запоры, обусловленные вовлечением в процесс стенки прямой кишки. При отдаленных метастазах: в кости возникает боль в костях, при обструкции мочеточников, возможны боли в пояснице, поражение спинного мозга может проявляться парестезией, вялым нижним парапарезом, нарушением функции мочевого пузыря, прямой кишки – недержание мочи и кала. При массивном поражении регионарных лимфоузлов характерно развитее лимфостаза нижних конечностей.
Основные методы диагностики, применяющиеся при возникновении подозрения на рак предстательной железы:
1. Пальцевое исследование простаты через прямую кишку.
2. Трансабдоминальное и трансректальное ультразвуковое исследование.
3. Уровень PSA (простатспецифический антиген) в крови.
4. Морфологическое исследование пунктатов и биоптатов ткани простаты и опухоли.
5. Рентгенологическое исследование (экскреторная урография, цистография, везикулография).
Пальцевое исследование прямой кишки. Пальцевое исследование - наиболее простой и безопасный метод диагностики рака предстательной железы, позволяет выявить опухоль предстательной железы, локализующийся в периферических отделах, если объем превышает 0,2 мл. Выявление патологических очагов в предстательной железе (в зависимости от опыта врача) свидетельствует о наличии РПЖ при ПСА 4-10нг/мл в 41% случаев, при ПСА >10нг/мл – в 69% случаев. Проведение этого исследования приводит к выявлению РПЖ только в 0,1-4% случаев. Пальпация железы осуществляется в коленно-локтевом положении больного либо в положении лежа на правом боку. В результате пальпации врач может выявить следующие симптомы опухоли предстательной железы. Во время осмотра оценивается: симметричность, эластичность, контуры железы, подвижность железы, оценивается состояние стенки прямой кишки, семенные пузырьки, наличие пальпируемых узлов, характер поверхности железы. Данные, полученные при пальпации, не всегда легко интерпретировать.
В данной ситуации важно оценивать общую картину с учетом результатов ПСА и ТРУЗИ.
Определение уровня простато-специфического антигена (ПСА). ПСА – калликреинподобная сериновая протеаза, секретируемая эпителиальными клетками предстательной железы. ПСА – органоспецифический маркер, специфичный для предстательной железы и характеризуется повышением не только при РПЖ, но при простатите, доброкачественной гиперплазии простаты, а также после инвазивных вмешательств. Учитывая чувствительность показателя к различного рода вмешательствам (ректальный осмотр, катетеризация мочевого пузыря), необходимо воздержаться от вышеуказанных процедур в течение 10-14 дней до забора крови на ПСА. Поскольку ПСА имеет большое значение не только для диагностики, но и для лечения и прогноза РПЖ, более подробно остановимся на этом маркере.
Уровень ПСА в сыворотке крови может быть повышен по следующим причинам:
2) доброкачественная гиперплазия простаты, 3) наличие воспаления или инфекции в простате, 4) ишемия или инфаркт простаты, 5) эякуляция накануне исследования.
Средним нормальным уровнем ПСА считают пороговый уровень в 4 нг/мл. Кроме того, необходимо учитывать возрастные нормы уровня маркера:
Учитывая чувствительность показателя, для улучшения диагностики рака простаты предложено использование некоторых расчетных показателей ПСА:
1) плотность ПСА – отношение уровня ПСА к объему предстательной железы (в см3), вычисленным по данным ТРУЗИ. Для РПЖ характерна плотность >0,15.
2) плотность ПСА переходных зон – отношение уровня ПСА к объему переходных зон предстательной железы (в см3), вычисленным по данным ТРУЗИ. Для РПЖ характерна плотность переходных зон >0,35.
3) молекулярные формы (фракции) ПСА – отношение уровня свободного ПСА к уровню общего ПСА. Для РПЖ более характерно отношение 10нг/мл; 3) Gleason>8, 4) большое количество положительных биопсий, 5) отдаленные изменения (метастазы в кости и отдаленные лимфатические узлы).
Прогноз в отношении жизни (осложняется возрастом пациентов, так как чаще это пожилые пациенты с тяжелой сопутствующей патологией, которая нередко является причиной смерти). Излеченные пациенты в 80% случаев имеют 5-летнюю выживаемость и в 70% летнюю выживаемость (хирургическое и лучевое лечение имеют одинаковую эффективность). Больные с метастазами в 50% случаев выживают в течение 2-х лет и в 10% - 5-ти лет.
1.13. Лечение рака предстательной железы 1.13.1. Выжидательная тактика Преимущества радикального лечения РПЖ на ранних стадиях не доказаны. Очень часто опухоль выявляется у пожилых мужчин, у которых нередко имеются тяжелые сопутствующие заболевания. Кроме того, небольшие высокодифференцированные опухоли, выявляемее у данной категории больных, характеризуются медленным ростом. Несколько исследований, проведенных в Европе, доказали оправданность данной тактики. Однако определить сроки, когда необходим переход к лечению, очень сложно.
1.13.2. Радикальная простатэктомия Первую радикальную простатэктомию промежностным доступом выполнил Х.Янг в 1904 году, первую позадилонную - Т.Миллин в 1945 году. Однако позадилонная простатэктомия была не популярна в связи с частым развитием осложнений - недержание мочи и импотенции. Отношение к этой операции изменилось после детального изучения топографической анатомии органов таза. Изучение топографии венозного сплетения на передней поверхности предстательной железы, особенно глубокой дорзальной вены полового члена, позволило изменить технику операции и сократить кровопотерю. Благодаря почти идеальному гемостазу и использованию налобной лампы с волоконной оптикой стало возможным четко визуализировать верхушку предстательной железы и выделять ее наименее травматичным способом. Анастомоз между мочеиспускательным каналом и мочевым пузырем тоже стал более анатомичным, без повреждения сфинктеров, с сохранением резервуарной функции мочевого пузыря и хорошим сопоставлением слизистой мочевого пузыря и мочеиспускательного каTempus Programme IB_JEP-26029- нала. Со временем стало известно о расположении сфинктера мочеиспускательного канала относительно верхушки предстательной железы, а изучение топографии нервов пещеристых тел полового члена позволило разработать методику операции, предупреждающую импотенцию.
Радикальная простатэктомия остается основным видом лечения больных с I и II стадиями заболевания, выполняется пациентам с ожидаемой продолжительностью жизни не менее 10 лет. Радикальная операция включает удаление всей предстательной железы, семенных пузырьков, простатического отдела уретры (рис. 5).
Рис.5. Макропрепарат. Удаленный комплекс: предстательная железа и семенные пузырьки.
Обязательным является выполнение тазовой лимфодиссекции со срочным гистологическим исследованием. Последняя включает удаление наружных и внутренних подвздошных и запирательных лимфатических узлов от бифуркации общей подвздошной артерии до запирательного отверстия, что является золотым стандартом. Двусторонняя тазовая лимфоаденэктомия выполняется из надлобкового (открытого доступа) и лапароскопического доступов.
Лимфоаденэктомию проводят в тех случаях, когда планируется местное лечение РПЖ. У больных с уровнем ПСА 8), явным наличием опухоли по краю разреза, ненулевым ПСА и с инвазией опухоли в семенные пузырьки вряд ли получат пользу от лучевой терапии и являются кандидатами для ранней гормональной терапии. Группа больных с наличием опухоли по краю разреза и нулевым ПСА, умеренно- и низкодифференцированной аденокарциномой представляется наиболее подходящей для проведения адъювантной лучевой терапии.
1.13.5. Лучевая терапия Выделяют дистанционную (по радикальной программе) и внутритканевую (брахитерапия) лучевую терапию.
Дистанционная лучевая терапия проводится пациентам, которым противопоказано хирургическое лечение, и тем, кто отказывается от операции. Перед началом лучевой терапии составляют топометрические карты, определяя поля облучения по костным ориентирам на рентгенограммах или объем мишени по КТ. Дистанционное облучение РПЖ осуществляется тормозным излучением высокоэнергетических ускорителей (4-23 МВ) или, что хуже, на телегаммаустановках (1,25 МВ). Рекомендуется не менее чем 3-4-польное или конформное облучение. При конформном (3D) облучении СОД может составлять 76 Гр и больше без риска увеличения осложнений. Увеличение дозы лучевой терапии улучшает отдаленные результаты лечения. Стандартная доза облучения: РОД 2 Гр, СОД 65-70 Гр на предстательную железу и 44 Гр на таз. Чаще всего применяется облучение до СОД 40 Гр с последующим перерывом на 3 недели и продолжением курса до достижения необходимой суммарной дозы.
Противопоказаниями к лучевой терапии являются: наличие цистостомы, обострение цистита или ректита, камни мочевого пузыря, выраженная доброкачественная гиперплазия простаты с наличием остаточной мочи. У больных, подвергшихся трансуретральной резекции, лучевая терапия должна быть отложена примерно на 4 недели, в противном случае возможно развитие недержания мочи и структуры уретры.
Брахитерапия (от греческого слова «brachios» - короткий быстрый) – современный безоперационный метод лечения рака предстательной железы, когда микроисточники на основе I-125,Pd-103 вводятся внутрь пораженного органа. При этом максимальная доза излучения составляется непосредственно в опухоль без поражения прилегающих органов и тканей (рис. 6).
Впервые брахитерапия была применена в 1910 году, когда D. Pasteau и Р.Degrais ввели капсулы радия 226 в предстательную железу через уретру. Далее в 1917 году в США R.H.
Barrinder ввел микроисточники в железу через иглы. Затем Flocks вместе с соавторами в году применили в качестве имплантов радиоактивное золото.
Возрождение брахитерапии РПЖ началось в 1970 году с развитием ретропубикальной (открытой) имплантации зерен I-125 в мемориальном госпитале Нью-Йорка, однако при выполнении данной методики зерна йода располагались мануально, вследствие чего не достигалось оптимального, гомогенного распределения дозы, вследствие чего оставались холодные очаги.
В 1981 году Holm и Gammergaard применили технологию имплантации микроисточников I-125 в ткань предстательной железы под контролем трансректального ультразвукового датчика.
В 1990 году P.Koutrouvelis использовал трехмерную стереотаксическую приставку к компьютерному томографу для лечения больных с раком предстательной железы, которым невозможно введение источников под контролем ТРУЗИ.
В 2000 году в России проведена первая брахитерапия больному с раком предстательной железы на базе НИИ урологии МЗ города Москва.
Наиболее высокие результаты достигают 100% безрецидивного 5-летнего течения у больных в стадии Т1-2 с высокодифференцированными опухолями. Значительно худшие результаты брахитерапии у пациентов с более распространенным процессом, множественными метастазами в регионарные лимфатические узлы и низкодифференцированной формой рака.
В связи с этим для внутритканевой лучевой терапии отбираются больные раком предстательной железы в стадии Т1-2, показателем Глиссона 2-6, объемом железы не более 60 см3. У пациентов с умеренным риском прогрессирования заболевания - стадия Т2б, показатель Глиссона 7, уровнем ПСА 10-20 нг/мл четких показаний к применению брахитерапии, сочетанного и комплексного лечения нет.
На подготовительном этапе брахитерапии за 3-4 недели до операции пациенту проводят исследование на мультиспиральном компьютерном томографе либо с помощью ТРУЗИ (рис. 7).
Выполнение разметки (контур предстательной железы).
На основании полученных данных оценивается состояние предстательной железы и семенных пузырьков. С помощью специальной компьютерной программы производится трехмерная объемная реконструкция анатомических структур (рис. 8). Это необходимо для расчета дозиметрии и оценки последующей лучевой нагрузки на органы. Затем проводится предварительное планирование расположения источников и анализ распределения дозы.
Главная цель - достичь равномерного распределения дозы излучения. Местный рецидив отмечается у 5% больных с гомогенным распределением дозы и у 24% с негомогенным.
Рис. 8. Брахитерапия. Расчет количества имплантов.
Анализ данных с помощью специальной компьютерной программы, в которой производится трехмерная объемная реконструкция предстательной железы и определяются места введения проводников.
Второй этап – процедура имплантации (рис. 9). Имплантация радиоактивных зерен проводится в операционной под общим наркозом и длится около 1-2 часов. В простату под контролем ультразвукового аппарата или КТ, через кожу промежности, между мошонкой и прямой кишкой, специальными иглами вводят небольшие металлические капсулы, содержащие радионуклиды. Обычно вводится около 60-90 капсул, в зависимости от размера железы.
Положение игл и зерен контролируется на экране монитора. Указанные изотопы образуют при распаде бета-изучение с максимальным пробегом в тканях не более 8 мм. Суммарная очаговая доза одной внутритканевой лучевой терапии составляет в среднем 140-160 Гр при использовании I-125, 115-120 Гр для Pd-103. Расстояние между радиоактивными источниками составляет от 0,5 до 1 см. I-125 имеет период полураспада 60 дней.
Рис. 9. Брахитерапия, имплантация радиоактивных зерен в простату под контролем ультразвукового аппарата с помощью специальных игл.
Третий этап - постимплантационная дозиметрия и общий контроль расположения источников. Проводится оценка лучевой нагрузки на пораженную ткань и «органы риска»: мочевой пузырь, уретру, прямую кишку. Через 4-6 недель после операции пациенту проводится компьютерная томография предстательной железы с целью дополнительного контроля за расположением источников.
1.13.6. Альтернативные методы лечения локализованного рака предстательной железы Криотерапия. Предстательная железа замораживается с помощью нескольких криозондов, введенных чрез кожу под контролем УЗИ (рис. 10). Принято использовать пять зондов: два вводят спереди и медиально, два сзади и латерально и один - сзади. Большинство авторов рекомендуют проводить два цикла замораживания и оттаивания. Если верхушка предстательной железы не попала в зону замораживания во время сеансов, во время извлечения зондов проводят третий цикл замораживания-оттаивания. Температура по краям замороженного участка колеблется от 0 до -2о С. Поскольку клетки погибают при температуре от - до -50о С, на самом деле разрушается несколько миллиметров ткани внутрь замороженного участка и точно определить границы деструкции по УЗИ невозможно. После двукратного замораживания-оттаивания разрушается более обширный участок. Теоретически при этом границы некроза приближаются к границам замороженного участка.
Рис. 10. Криотерапия при раке предстательной железы.
Лазеротерапия. Основана на трансформации световой энергии лазерного луча в тепловую, в результате чего температура внутри железы может на несколько секунд достигать 60о С. На фоне этой температуры возникает денатурация белковых структур клеток и гибель.
Глубина проникновения светового лазерного луча зависит от длины волны. Открытие гибких световодов позволило более точно подводить и фокусировать лазерный луч на предстательной железе. Sander и Beisland впервые применили неодимовый лазер (Nd:YAGLaser) для лечения больных с локализованным раком простаты. Излучение этого лазера продуцирует равномерную коагуляцию на глубине 3-4 мм. Зона некроза покрывается фибрином с минимальным рубцеванием.
Гипертермия является методом термической деструкции различных тканей, предположительно обладающим селективным цитотоксическим действием на опухолевые клетки.
Хотя до конца механизм подобного действия не определен, существует теория о разрушающем воздействии повышенной температуры на измененные опухолевые сосуды. Кроме того, на опытных моделях выявлена повышенная чувствительность именно опухолевых клеток к повышению температуры. При РПЖ локальная гипертермия может быть выполнена с использованием трансректального доступа. По данным других авторов, у ряда пациентов с РПЖ после проведения гипертермии простаты отмечено прогрессирование заболевания, что, однако, может быть обусловлено недостаточно тщательным отбором пациентов для данного метода.
Гипертермия как вспомогательный метод лечения пациентов с локализованным раком простаты может быть допустим на ранней стадии опухолевого процесса. На сегодняшний день практически невозможно оценить истинную эффективность методики, так как ни в одном из исследований гипертермия не была проведена в самостоятельном варианте в качестве основного вида лечения.
Высокоинтенсивная сфокусированная ультразвуковая аблация простаты (HIFU) – один из малоинвазивных методов лечения рака предстательной железы (рис. 11).
Исследования по изучению воздействия сфокусированных ультразвуковых волн были начаты в 1989 году во Франции, в Лионе. В течение 10 лет метод проходил клинические испытания и получил европейский сертификат. В Европе этим методом пролечено уже более 9000 больных раком простаты. HIFU используется не только в европейских странах (Франции, Германии, Италии и др.), но и в Канаде, Южной Корее. В настоящее время проходят испытания в США.
HIFU-терапия показана больным локализованным раком простаты стадии Т1-Т2, которым не может быть проведена радикальная простатэктомия (по возрасту, соматическому статусу) или в случае отказа больного от оперативного вмешательства по тем или иным причинам. Методика также может использоваться у больных с местным рецидивом после наружной лучевой терапии и радикальной простатэктомии.
Операция выполняется в положении на правом боку под спинальной анестезией на специально оборудованном столе фирмы EDAP (рис. 12).
Через прямую кишку устанавливается датчик, излучающий высокоинтенсивные, конвергирующие (сходящиеся) ультразвуковые волны. В определенной точке, где происходит фокусирование лучей, повышается температура (от 85 до 100о С), разрушающая клетки, и возникает эффект кавитации. Зона разрушения при каждом воздействии - 24 мм по высоте и менее 2 мм в диаметре. Повторяя импульсы и одновременно перемещая датчик, специалист последовательно разрушает всю ткань предстательной железы с опухолью (для этого требуется примерно 400-600 импульсов). Процедура занимает около 2-3 часов.
Непосредственно после воздействия агрессивных ультразвуковых лучей развивается отек ткани предстательной железы за счет некроза, что требует постоянного дренирования мочевого пузыря на период в среднем 7 дней. Для этого в мочевой пузырь устанавливается по уретре катетер или в некоторых случаях ставится цистостома.
Почти всем больным перед сеансом HIFU-терапии выполняется трансуретральная резекция простаты. Эта операция выполняется в один день непосредственно перед сеансом HIFU. Без разреза, через мочеиспускательный канал специальной петлей удаляется часть предстательной железы – так как это делается при аденоме простаты. Трансуретральная резекция (ТУР) простаты перед сеансом HIFU уменьшает объем предстательной железы, что делает последующую HIFU-терапию более радикальной. С предварительной ТУР предстательной железы процент осложнений после лечения, связанных с расстройствами мочеиспускания, значительно снижается.
Сразу после HIFU происходит пик нарастания ПСА, а затем в течение 3 месяцев уменьшение его до 0,1 нг/мл.
Абсолютными противопоказаниями являются выраженный проктит после лучевой терапии, утолщенная стенка прямой кишки (более 4 мм), пациенты после брахитерапии, предшествующие свищи в прямой кишке, инвазия опухоли в прямую кишку, отсутствие прямой кишки и ряд пациентов после лучевой терапии со склеротическими изменениями в органах малого таза.
Для точного определения показания или противопоказания к HIFU-терапии необходимо предварительное трансректальное ультразвуковое исследование (рис. 13) и другие общепринятые обследования при раке простаты. Прогноз лечения зависит от степени онкологического риска, который устанавливается по данным проведенного обследования.
1.13.7. Особенности лечения местно распространенного (T3-4N0M0 или T1-4N1M0) и диссеминированного рак предстательной железы Основное место в лечении местно распространенного (T3-4N0M0 или T1-4N1M0) РПЖ принадлежит гормонотерапии и лучевой терапии. Большинству больных раком предстательной железы с Т3 проводят неоадьювантную гормональную терапию с последующей лучевой терапией при необходимости. Сочетание 2-х методов значительно улучшает результаты лечения и безрецидивную выживаемость.
В стадии Т3-Т4 рекомендуется СОД 70 Гр на предстательную железу и 44-50 Гр на таз. При конформном (3D) облучении СОД может быть 76 Гр и больше без риска увеличения осложнений. Увеличение дозы лучевой терапии улучшает отдаленные результаты лечения.
Облучение регионарных лимфатических узлов проводится во всех случаях, кроме тех, когда отсутствие метастазов в тазовых лимфоузлах доказано морфологически (pN0). Подробнее схемы гормонотерапии приведены далее.
Основное место в лечении диссеминированного РПЖ принадлежит гормональной терапии.
Цель гормонального лечения рака предстательной железы - увеличение показателей выживаемости и улучшения качества жизни больных. Гормонотерапию как самостоятельный вариант проводят с паллиативной целью, но гормонопрепараты могут быть использованы в сочетании с радикальным оперативным и лучевым лечением как комбинированная противоопухолевая терапия.
В основе механизма действия эндокринного лечения лежит снижение концентрации тестостерона в клетках предстательной железы, которое может быть реализовано двумя механизмами:
1) подавление секреции андрогенов яичками (достигается снижение уровня сывороточного тестостерона);
2) конкурентное взаимодействие с андрогенными рецепторами в ядрах клеток предстательной железы (достигается снижение уровня внутриклеточной концентрации тестостерона).
Кастрация (хирургическая или медикаментозная). Билатеральная орхидэктомия является «золотым» стандартом в лечении больных метастатическим раком предстательной железы. Преимущества хирургической кастрации: быстрое снижение уровня тестостерона в сыворотке (в течение 3-12 часов), технически несложная операция, низкие затраты на лечение. Двусторонняя орхидэктомия эффективна у 80-85% больных первично выявленным гормонально чувствительным РПЖ. Основные побочные эффекты и осложнения хирургической кастрации: эректильная дисфункция, приливы, остеопороз, мышечная атрофия, нарушения липидного обмена, гинекомастия, нервно-психические расстройства. Побочные эффекты двусторонней орхидэктомии существенно ухудшают качество жизни больных РПЖ. Кроме того, хирургическая кастрация не позволяет проводить у больного интермиттирующую андрогенную блокаду.
Показаниями к хирургической кастрации являются:
1) локализованный РПЖ (Т1-2N0M0) при невозможности проведения радикального лечения; 2) местно распространенный РПрЖ (T3-4N0M0) в качестве самостоятельного лечения или адьювантной или неоадьювантной терапии до и после оперативного или лучевого лечения; 3) метастатический РПЖ.
Медикаментозная кастрация осуществляется путем использования агонистов ЛГРГ синтетических аналогов нативного гипоталамического релизинг-гормона лютеинизирующего гормона. В основе механизма действия агонистов ЛГРГ лежит десенсибилизация рецепторов к рилизинг-гормону, ведущая к снижению продукции лютеинизирующего гомона гипофиза и в дальнейшем к снижению выработки тестостерона клетками Лейдига в яичках. После введения агонистов ЛГРГ отмечают кратковременное повышение концентрации тестостерона на 3день (синдром вспышки) с последующим снижением ее до посткастрационного уровня на 21-28 день. Для профилактики синдрома вспышки у пациентов с метастатическим РПЖ перед введением агониста ЛГРГ и в течение 1-й недели терапии следует назначать антиандрогены.
Побочные эффекты и осложнения терапии агонистами ЛГРГ такие же, как при хирургической кастрации.
Показания к применению агонистов ЛГРГ:
1) локализованный РПЖ (Т1-2N0M0) при невозможности проведения радикального лечения или в качестве неоадьювантной терапии перед проведением радикального лечения или лучевым лечением; 2) местно распространенный РПЖ (T3-4N0M0) в качестве самостоятельного лечения или адьювантной или неоадьювантной терапии до и после оперативного или лучевого лечения; 3) метастатический РПЖ.
В настоящее время для лечения РПЖ применяют следующие агонисты ЛГРГ: гозерелин (золадекс) - 3,6 мг и 10,8 мг, диферелин - 3,75 мг, бусерелин - 3,75 мг. Лечение агонистами ЛГРГ проводят длительно до развития рефрактерности к гормональному воздействию.
Некоторые авторы рекомендуют применение агонистов ЛГРГ в режиме интермиттирующей терапии, но эффективность интермиттирующей терапии не доказана.
Монотерапия антиандрогенами. К антиандрогенам относятся стероидные и нестероидные препараты. В основе механизма действия стероидных антиандрогенов лежит не только блокирование андрогенных рецепторов в клетках предстательной железы, но и центральное прогестиноподобное действие, что приводит к снижению сывороточной концентрации тестостерона, дегидротестостерона и ЛГРГ. К стероидным антиандрогенам относятся ципротерон, мегастрол и хлормадинон.
Ципротерон назначают в комбинации с хирургической или медикоментозной кастрацией в дозе 100-150 мг перорально ежедневно, в виде монотерапии - 250-300 мг перорально ежедневно.
Побочные эффекты стероидных антиандрогенов: сердечно-сосудистые осложнения, гинекомастии, болезненность грудных желез, гастроинтестинальные расстройства.
Механизм действия нестероидных (чистых) антиандрогенов связан с конкурентным взаимодействием с андрогенными рецепторами и их ингибированием. При применении нестероидных антиандрогенов в режиме монотерапии концентрация сывороточного тестостерона возрастает. К нестероидным антиандрогенам относят флутамид, нилутамид, бикалутамид.
Показания к назначению антиандрогенов:
1) локализованный РПЖ (Т1-2N0M0) при невозможности проведения радикального лечения; 2) местно распространенный РПЖ (T3-4N0M0) в качестве самостоятельного лечения или адьювантной или неоадьювантной терапии до и после оперативного или лучевого лечения; 3) метастатический РПЖ.
Флутамид назначают по 250 мг 3 раза в сутки перорально. Препарат применяют в режиме максимальной андрогенной блокады, реже в режиме монотерапии. Побочные эффекты флуцинома: гастроинтестинальные расстройства (диарея, тошнота, рвота), гинекомастия, нарушение функции печени, снижение либидо.
Бикалутамид в режиме максимальной андрогенной блокады назначают в дозе 50 мг перорально ежедневно. В режиме монотерапии в дозе 150 мг для лечения больных с гормонорефрактерным РПЖ, при этом качество жизни пациентов и сексуальная функция достоверно лучше. Побочные эффекты бикалутамида: гинекомастия, болезненность грудных желез, гастроинтестинальные расстройства (редко).
Монотерапия эстрогенами. В основе механизма действия эстрогенных препаратов лежит блокирование по механизму обратной связи синтеза ЛГ и ФГ, что приводит к снижению концентрации тестостерона в сыворотке. Кроме того, эстрогены оказывают прямое ингибирующее действие на яички. Исторически эстрогены являются первой группой гормональных препаратов, которые стали применять для лечения больных с РПЖ. Однако эстрогенные препараты обладают выраженными побочными свойствами, наиболее опасным из которых является кардиотоксичность, существенно ограничивающая применение эстрогенов в клинической практике.
Побочные реакции и осложнения эстрогенотерапии: тромбоэмболические осложнения, сердечно-сосудистые осложнения, отеки, эректильная дисфункция, снижение либидо, гинекомастия и болезненность грудных желез, гастроинтестинальные расстройства (диарея, тошнота, рвота), нарушение функций печени.
Показания к применению эстрогенов:
1) метастатический РПЖ; 2) вторая линия гормонотерапии после прогрессирования опухолевого процесса на фоне хирургической кастрации, лечения агонистами ЛГРГ или антиандрогенами.
Наиболее эффективный препарат из группы эстрогенов - диэтилстильбэстрол, его назначают в дозе 1 или 3 мг ежедневно внутримышечно. Пероральное применение препарата в дозе 5 мг/сут приводит к высокой кардиоваскулярной токсичности. При сравнении эффекTempus Programme IB_JEP-26029- тивности двусторонней орхидэктомии, терапии агонистами ЛГРГ и эстрогенами получены одинаковые показатели выживаемости и длительности ремиссии.
Максимальная андрогенная блокада (сочетание хирургической и медикаментозной кастрации с назначением антиандрогенов). Комбинированная блокада андрогенов – сочетание агонистов LHRH с антиандрогенами или орхиэктомии с антиандрогенами. Орхэктомия и комбинированная блокада андрогенов являются стандартными методами лечения метастатического рака предстательной железы. Комбинированная блокада андрогенов (максимальная андрогенная блокада) назначается пациентам с метастатическим РПЖ в течение первых 6 месяцев лечения для более быстрого достижения эффекта, в последующем антиандрогены могут быть отменены.
Интермиттирующая гормонотерапия. У пожилых людей с большим количеством сопутствующих заболеваний и плохим прогнозом при отсутствии клинического проявления рака простаты лечение опухоли целесообразно начинать по мере появления клинической симптоматики. У отдельных больных благодаря гормональной терапии проходят симптомы болезни, показатель ПСА снижается до нормальных цифр, или при плохой переносимости препаратов – в подобной ситуации целесообразно сделать перерыв и лечение вновь начать по мере появления клинических признаков болезни и повышения ПСА. Теоретически этот метод лечения должен иметь определенные преимущества, как, например, периодическое восстановление уровней тестостерона в плазме и восстановление половой активности, снижение риска сердечно-сосудистых осложнений. Лечение начинают с комбинированной андрогенной блокады и продолжают минимум 6 месяцев, пока уровни ПСА не снижались до стойкого минимума. Затем лечение отменяли, пока уровни ПСА не снижались до стойкого минимума. Затем лечение отменяли, пока уровни ПСА не возрастали в среднем до 10-20 мкг/литр. Такой цикл «лечение + перерыв» повторяют, пока изменения ПСА не утрачивали зависимости от уровня андрогенов.
При гормонорефрактерном раке предстательной железы, для которого характерен рост уровня ПСА в сыворотке крови и/или наличие каких-либо других признаков прогрессирования заболевания при адекватной андрогенной блокаде с подтвержденным достоверным кастрационным уровнем тестостерона, стандартов в лечение нет.
Перечисленные методы равноценны, возможности их ограничены, и выживаемость они увеличивают в лучшем случае на 3-4 месяца. (МАБ, интермиттирующая гормонотерапия, антиандрогенная терапия 2-й линии, применение ЛС, ингибирующих андрогены надпочечников, антиэстрогенная терапия, химиотерапия).
Рак простаты является в большинстве своем андрогенозависимой опухолью. Известно также, что с течением времени эта опухоль становится андрогенонезависимой. Критериями эффективности проводимого лечения считаются улучшение самочувствия, уменьшение болевого синдрома и снижение уровня ПСА. Это может быть достигнуто назначением второй линии гормональной терапии при андрогенорезистентном раке предстательной железы или применением химиотерапии.
Наиболее эффективными схемами полихимиотерапии являются:
1) паклитаксел - 135 мг/м2 в/в (1-й день) + эстрацит - 250 мг внутрь 2 раза в день (1-6й дни);
2) доксорубицин - 50 мг/м2 в/в + цисплатин - 50 мг/м2 в/в (1-й день);
3) митоксантрон - 12 мг/м2 в/в (1-й день), преднизолон 5 мг внутрь 2 раза в день постоянно.
Интервалы между курсами – 4 недели.
Симптоматическая терапия. Одним из направлений в лечении больных диссеминированным РПЖ является улучшение «качества жизни», для чего в последнее время широко используется большое количество методов.
У больных с метастатическим поражением костного скелета чаще всего основным симптомом являются боли. Болевой синдром часто является причиной значительного физического и психологического стресса, и обезболивающий эффект является важной частью в процессе лечения. Ослабление метастатических болей становится особенно актуальным у больных раком предстательной железы, продолжительность жизни которых может быть значительно продлена в далеко зашедших стадиях, но качество жизни у них часто остается очень плохим, особенно в заключительных стадиях. Устранение болевого синдрома является очень сложной задачей в силу различных факторов, которые могут служить его причиной.
В настоящее время считается, что в 60-90% случаев причиной боли является непосредственно опухоль или метастазы, приблизительно в 5-20% имеются опухоль ассоциированные боли, в 10-25% случаев причиной боли является следствие проведенного лечения – химиотерапии, облучения, хирургических вмешательств, и в 3-10% случаев боли не связаны с опухолью.
Лечение боли у онкологических больных проводится в соответствии с рекомендациями ВОЗ. Терапия состоит из 4 уровней:
1-й уровень – неопиоидные препараты;
2-й уровень – неопиоидные препараты + слабые опиоиды;
3-й уровень – неопиоидные препараты + сильные опиоиды;
4-й уровень – инвазивные методы обезболивания (спинальная анальгезия, использование подкожных аппликаторов).
Неопиоидные препараты: нимесулид, ксифокам и другие.
Слабые опиоиды: дигидрокодеин в разовой дозе 60-90 мг через 8-12 часов (максимальная суточная доза 240 мг), трамадол в разовой дозе 50-100 мг через 3-5 часов (максимальная суточная доза 400 мг). Возможна комбинация с препаратами первой линии.
Сильные опиоиды: препараты морфина. Их применяют в таблетках, ректальных свечах, подкожно, внутривенно и перидурально по мере необходимости. Альтернативой могут служить бупренорфин по 0,2-1,2 мг через 6-8 часов (максимальная суточная доза 4,8 мг) или фентанил-TTS. Также возможна комбинация с препаратами первой линии обезболивания.
Четвертая линия подразумевает спинальное или эпидуральное обезболивание с введением анальгетиков через специальные катетеры. Наряду с препаратами опия рекомендуется назначать антидепрессанты и противосудорожные средства.
При неэффективности противоболевой медикаментозной терапии целесообразна локальная лучевая терапия в небольших дозах (до 20 Гр) на очаги наибольшей болезненности.
В случаях компрессии спинного мозга, связанного с метастатическим поражением, применяются стероидные препараты (дексаметазон 4-25 мг через 6 часов) и локальная лучевая терапия на пораженный участок позвоночника. Кроме того, в ряде случаев возможно выполнение ламинэктомии для декомпрессии спинного мозга.
В последние годы для снятия болей нашел применение новый препарат метастрон (стронций-89 хлорид). Попытка использования различных радиофармпрепаратов для терапии метастазов в кости была предпринята много лет назад. Было показано, что стронций 89 (метастрон) локализуется в местах метастазирования рака предстательной железы, обеспечивая облегчение болевого симптома в результате избирательного излучения. Метастрон представляет собой инъекционный препарат (стерильный водяной раствор для внутривенного введения, содержащий разовую дозу 150 MBq {4 mCi} в 4 мл раствора), период полураспада – 50, дней, излучение – частицы с максимальной энергией 1.5 MeV, проникающая способность – 0см.
Стронций имитирует обмен кальция и поэтому накапливается в костной ткани, особенно в местах усиленного обмена. Исследование препарата показало, что поврежденная метастазами костная ткань накапливает Sr гораздо больше, чем неизмененная. Накопление в скелете через 3 месяца варьирует от 11 до 88% в зависимости от степени поражения скелета.
Исследования показали, что около 90% активности стронция выводится через почки. Почечный клиренс стронция у многих больных раком предстательной железы значительно ниже нормального уровня, возможно вследствие нарушенного гомеостаза кальция. Это является положительным моментом при лечении, так как большие фракции радионуклида могут откладываться в местах патологии. Наибольшая экскреция с мочой стронция наблюдается в течение первого и второго дня после инъекции, спустя неделю – менее 10%. В результате избирательного излучения удается избавить больного от сильных болей в 80% случаев в течение месяцев, причем у тех больных, которым не помогали все другие методы обезболивания.
Обычно обезболивающий эффект достигается через 10-20 дней после инъекции, однако полностью он реализуется спустя 4-5 недель. Препарат вводится в амбулаторных условиях. Повторно можно применять через 3 месяца. У пациентов с неизмененным костным мозгом отмечалась небольшая токсичность, связанная с введением метастрона (лейкопения, тромбоцитопения), в связи с чем рекомендуется регулярный гематологический контроль. В редких случаях имеет место обострение болевого симптома непосредственно после инъекции, которое купируется через 48 часов. В подобных случаях целесообразно применение анальгетиков. Обострение болевого синдрома во всех случаях считается хорошим прогностическим признаком.
Прогноз. Прогноз РПЖ определяется стадией, на которой выявлено заболевание, а также степенью дифференцировки опухоли и уровнем ПСА. Пятилетняя безрецидивная выживаемость больных с РПЖ на I и II стадиях после проведения радикального лечения (радикальная простатэктомия, и лучевая терапия) составляет 70-90%, общая выживаемость 85Tempus Programme IB_JEP-26029- 97%. При выявлении РПЖ на стадии метастатического процесса средний период до прогрессирования процесса на фоне лечения составляет 24-36 месяцев.
1.14. Контрольные вопросы 1. Какова заболеваемость раком предстательной железы в структуре общей заболеваемости злокачественными новообразованиями у мужчин?
2. Чем вызвана высокая распространенность рака предстательной железы в Омском регионе?
3. Как возраст влияет на распространенность рака предстательной железы?
4. Какие диагностические методики позволяют выявить ЗНО предстательной железы на ранней стадии?
5. Каковы клинические проявления ограниченного и местно распространенного рака предстательной железы?
6. Назовите принципы хирургического лечения, показания к хирургическому лечению рака предстательной железы?
7. В каких случаях показана гормонотерапия рака предстательной железы (группы, препараты, схемы)?
8. Показания, противопоказания к комбинированному лечению рака простаты (химиотерапия, лучевое лечение).
5. Понятие о симптоматической и паллиативной терапии при раке предстательной железы.
1.15. Тестовые задания Задание с выбором одного правильного ответа 1. Заболеваемость раком предстательной железы а) увеличивается с возрастом больных б) уменьшается с возрастом больных в) не зависит от возраста больных Задание с выбором одного правильного ответа 2. Наиболее часто рак предстательной железы метастазирует а) в кости б) в легкие в) в печень г) в головной мозг д) по плевре Задание с выбором одного правильного ответа 3. Наиболее частыми клиническими симптомами рака предстательной железы является а) дизурические расстройства б) боль в промежности, крестце в) микроскопическая гематурия г) нарушение акта дефекации Задание с выбором одного правильного ответа 4. Опухолевым маркером рака предстательной железы является а) АКТГ, кортизон б) ХГ, ТБГ (хорионический гонадотропин, трофобластический -глобулин) в) кислая, щелочная фосфатаза, PSA г) СА-125 (канцеро-антиген 125) д) - фетопротеин Задание с выбором одного правильного ответа 5. Радикальная простатэктомия включает а) удаление предстательной железы с капсулой б) удаление предстательной железы с капсулой и семенными пузырьками в) удаление предстательной железы с капсулой, семенными пузырьками, предстательной частью мочеиспускательного канала, шейкой мочевого пузыря и тазовыми лимфоузлами г) правильного ответа нет Задание с выбором одного правильного ответа 6. Наиболее эффективным методом лечения диссеминированного рака предстательной железы является а) лучевая терапия б) химиотерапия в) иммунотерапия г) гормонотерапия Задание с выбором одного правильного ответа 7. Для лечения рака предстательной железы применяются а) эстрогены б) андрогены в) кортикостероиды г) антиэстрогены Задание с выбором одного правильного ответа 8. Больному по поводу предполагаемой аденомы предстательной железы выполнена аденомэктомия. Гистологически определена - аденокарцинома. Дальнейшее лечение предусматривает а) наблюдение б) лучевую терапию в) гормонотерапию г) гормонотерапию + химиотерапию д) лучевую терапию + гормонотерапию Задание с выбором одного правильного ответа 9. В гормонотерапии рака предстательной железы используются а) эстрогены б) антиандрогены в) аналога рилизинг-гормона гипофиза г) гормоноцитостатики д) все перечисленное Задание с выбором одного правильного ответа 10. Оптимальным сроком для оценки эффективности гормональной терапии при paке предстательной железы является а) 2 недели б) 1 месяц в) 3месяца г) 6 месяцев Задание с выбором одного правильного ответа 11. Наилучшие результаты 5-летней выживаемости при II стадии рака предстательной железы дает а) хирургический метод б) лучевой метод в) химиотерапия г) иммунотерапия д) хирургический и лучевой методы Задание с выбором одного правильного ответа 12. У больного 52 лет рак предстательной железы. Гистологически аденокарцинома. Опухолевый узел занимает половину предстательной железы, при ультразвуковом исследовании данных за метастазирование в подвздошные лимфатические узлы нет. При остеосцинтиграфии отмечена фиксация изотопа в L2. Лечение пациента должно включать а) гормонотерапию б) гормонотерапию+химиотерапию в) лучевую терапию только на первичный очаг г) лучевую терапию только на первичный очаг и на область L д) лучевую терапию на область L2 и гормонотерапию 1.16. Рекомендуемая литература 1. TNM Атлас: Иллюстрированное руководство по TNM классификации злокачественных опухолей / К.Виттекинд, Ф.Л.Грин и др. Под ред. Ш.Х.Ганцева. – М.: «Медицинское информационное агентство», 2007. С.274-339.
2. Ганцев Ш.Х. Руководство к практическим занятиям по онкологии.– М.: Медицинское информационное агентство, 2007. С.345-360.
3. Давыдов М.И. Энциклопедия клинической онкологии: Руководство для практикующих врачей / М.И.Давыдов, Г.Л.Вышковский и др. – М.: РЛС, 2005. – 1536 с.
4. Онкология: национальное руководство/ под редакцией В.И.Чиссова, М.И.Давыдова. – М.: ГЭОТАР-Медиа. 2008. С.748-812.
5. Онкология: учебник с компакт диском /под редакцией В.И.Чиссова, С.Л.Дарьяловой.
– М.: ГЭОТАР – Медиа, 2007. С. 410-448.
6. Практическая онкология: избранные лекции /под редакцией С.А.Тюляндина и В.М.Моисеенко. – Санкт-Петербург: Центр ТОММ, 2004. – 784 с.
7. Справочник по классификации злокачесвенных опухолей. Официальные рекомендации Американской объединенной комиссии по злокачественным новообразованиям/Перевод с английского – С.-Пб.: Медакадемия, 2007. С.305-348.
8. Здравоохранение Омской области 2007 году: Стат. Сб./ Омскстат.- Омск, 2007.
9. Минимальные клинические рекомендации европейского общества медицинской онкологии (ESMO). М.: Издательская группа РОНЦ им. Н.Н. Блохина РАМН, 2007. – 10. Шайн А.А. Онкология: Учебник для студентов медицинских вузов. – Тюмень: Изд.
центр «Академия», 2007.
11. Онкологическая помощь населению / под редакцией В.М.Мерабишвили. –С.Пб, 12. Ошибки в клинической онкологии: Руководство для врачей / Под ред. В.И.Чиссова, А.Х.Трахтенберга. – М.: Медицина, 2001. – 544 с.
Модуль 2. РАК ЯИЧКА D.Jacqmin. Faculte de medecin de Strasbourg: Pr.
Е.И.Копыльцов. Клинический онкологический диспансер г. Омска и Омской области, к.м.н., зав. урологическим отделением О.В Леонов Клинический онкологический диспансер г. Омска и Омской области, к.м.н., врачонколог урологического отделения Н.Н.Голубь. Клинический онкологический диспансер г. Омска и Омской области, врач- онколог урологического отделения Требования к уровню усвоения содержания учебного материала 1 О заболеваниях яичка, вызванных опухолевой пролиферацией 2 О фоновых и предраковых состояниях 3 О распространенности рака яичка, удельном весе в структуре онкологической заболеваемости и тенденциях в изменениях эпидемиологических показателей.
4 О факторах риска возникновения рака яичка 5 О возможностях проведения скрининга и профилактики рака яичка 1 Клинические проявления заболевания в зависимости от локализации опухоли 2 Морфологические варианты наиболее распространенных опухолей 3 Диагностику рака яичка (методы клинической и лабораторной диагностики, инструментальные, эндоскопические, лучевые) 4 Значимость онкомаркеров в диагностике 5 Клинические проявления заболевания в зависимости от локализации опухоли, основные пути метастазирования, варианты осложнений опухолевого процесса 6 Международную классификацию рака яичка по системе TNM 7 Принципы стадирования, понятие о лимфодиссекции, её прогностическое значение 8 Методы лечения (хирургические, комбинированные, паллиативные, симптоматические).
9 Прогноз лечения в зависимости от стадии процесса.
10 Правовые и деонтологические нормы при общении с пациентом и его родственниками 1 Собирать жалобы, анамнез, в том числе и наследственный.
2 Выполнять осмотр больного с оценкой общего состояния.
3 Пальпировать и определять состояние органа.
4 Составить рациональный план обследования с учетом сопутствующей патологии.
5 Оценить заключение эндоскопического, морфологического, УЗИ и рентгенологического исследования, результатов лабораторной диагностики.
6 Определить стадию заболевания.
7 Определить тактику лечения, прогноз.
8 Выполнять принципы деонтологии (добровольного информированного согласия больного).
2.1. Эпидемиология Рак яичка встречается редко - 5-7% от опухолей урологических локализаций, но заболеваемость растет. Рак яичка составляет 1-2% от опухолей у мужчин. 1% - билатеральное поражение, одномоментно либо отсрочено. Возникает у детей и молодых людей в возрасте между 15 и 50 годами (пик заболеваемости между 20-35 годами).
2.2. Факторы риска К факторам риска относится: 1) крипторхизм в анамнезе, эктопия яичка (хирургическое опущение яичка не предотвращает появление рака яичка, но позволяет наблюдать пациентов группы риска); 2) атрофия яичка, независимо от причины; 3) рак яичка в анамнезе; 4) пациенты, серопозитивные к ВИЧ.
2.3. Патоморфологическая характеристика рака яичка I. Герминогенные опухоли - 90% 1) семиномы (хориокарцинома, эмбриональный рак, тератома, опухоли желточного мешка, очень часто встречаются смешанные опухоли) - 40%;
2) несеминомы - 60%.
II. Негерминогенные опухоли (опухоли стромы полового тяжа, опухоли зачатка, опухоли придатка, стромы, опухоли клеток Лейдига, опухоли клеток Сертоли, гранулезоклеточная, смешанная, неклассифицируемая) - 10%.
Дифференциальная диагностика. Рак яичка необходимо дифференцировать от таких заболеваний, как эпидидимит, орхоэпидидимит, перекрут семенного канатика запущенный, доброкачественные опухоли яичка (встречаются крайне редко). В любом случае при возникновении сомнения в диагнозе рекомендовано оперативное лечение и уточнение диагноза.
2.4. Клинические проявления Симптомы. Могут быть местными либо отражать системное заболевание. Наиболее частый признак – это безболезненное увеличение объема яичка, в последующем возникновение болезненности. Боли могут носить различный характер: острые и внезапные, симулирующие перекрут яичка и свидетельствующие о кровоизлиянии или некрозе опухоли. Возможно и наличие острого эпидидимита, что встречается крайне редко.
Чаще всего опухоль обнаруживается самим пациентом, когда пациент самостоятельно пальпировал либо почувствовал твердый узел внутри яичка. Также возможно чувство тяжести в мошонке либо боль в гипогастрии. Возможно обнаружение очагового обнаружения в яичке при прохождении обследования при бесплодии.
Гинекомастия: одно- или двухсторонняя, возникает в результате секреции ХГТ опухолью. В каждом случае гинекомастии необходимо исключить опухоль яичка.
В случае генерализации (метастазирования в забрюшинные лимфатические узлы) может пальпаторно определяться объемное образование в брюшной полости, наличие надключичной лимфоаденопатии, возможно появление клиники со стороны легких либо просто наTempus Programme IB_JEP-26029- рушение общего состояния с появлением астении, анорексии и похудания. Возможно метастазирование в головной мозг с появлением характерной симптоматики.
Сохранение спермы. Люди, подверженные этому заболеванию, представлены молодыми, сексуально активными людьми. Поэтому перед началом лечения, которое может нарушить образование половых клеток, желательно провести сохранение спермы.
2.5. Диагностика рака яичка Опрос - выяснение анамнеза и факторов риска.
Клиническое обследование. Оба яичка должны быть обследованы для возможности сравнить и обнаружить редко встречающиеся двусторонние синхронные поражения. Яичко пальпируется между пальцами, при этом оценивают его консистенцию и эпидидимотестикулярную борозду. Мешать обследованию яичек иногда может наличие гидроцеле, если оно значительных размеров либо напряженной формы. Подозрительным является плотный безболезненный узел, отграниченный от придатка бороздой, что свидетельствует о расположении узла в ткани яичка. Возможно при значительном увеличении яичка определение единого плотного опухолевого узла, без дифференцировки структур. Семенной канатик также должен систематически обследоваться, при этом возможно обнаружить его инфильтрацию. Необходимо пальпировать живот и надключичные области. Обследование грудной клетки, аускультация и пальпация области молочных желез.
Как только был заподозрен диагноз рака яичка, необходимо безотлагательно провести исследование на маркеры: АФП (альфа-фето-протеин), HCG (хореонический гонадотропин).
В случае подозрения на эпидидимит, орхит необходимо выполнить УЗИ мошонки, что позволяет выявить изменения в паренхиме органа.
Любой узел первоначально должен быть расценен как подозрительный на злокачественное новообразование и требует проведения инвазивных методов диагностики. Важно избегать любого промедления в постановке диагноза и начале лечения, что может неблагоприятно сказаться на прогнозе и продолжительности жизни пациента.
Дополнительные методы исследования. УЗИ яичек определяет локализацию опухоли внутри яичка и характеристику очага (гетерогенная, гипоэхогенная, иногда гиперваскуляризированная, возможны кальцинаты в сторме узла).
Исследование крови на маркеры альфа-ФП, ХГТ, ЛДГ позволяет заподозрить ту или иную форму опухоли (табл. 3).
Уровень ХГТ и альфа-ФП в зависимости от нозологической Оценка выживаемости в зависимости от TNM представлена в таблице 4.
2.7. Лечение рака яичка Основным методом лечения рака яичка является орхифуникулэктомия, целью которой является: 1) удаление первичного очага; 2) морфологическая верификация опухоли; 3) стадирование процесса; 4) определение тактики лечения в зависимости от гистологической структуры опухоли.
Орхифуникулэктомия - удаление яичка с семенным канатиком (рис. 14). Операцию выполняют через паховый доступ. Семенной канатик необходимо выполнять и отсекать у внутреннего пахового кольца. Через 5-7 дней после орхофуникулэктомии определяют концентрацию опухолевых маркеров. Сохранение повышенного уровня маркеров после орхифуникулэктомии может быть единственным признаком наличия субклинических метастазов.
Рис. 14. Макропрепарат. Яичко с семенным канатиком.
Лечение зависит от стадии рака яичка и существенно отличается при семиномах и несеминомах.
Семинома (I стадия). После выполнения орхифуникулэктомии необходимо проведение лучевой терапии на паховые лимфатические узлы (ЛУ) со стороны поражения и забрюшинных ЛУ в суммарной очаговой дозе 30 Гр. Альтернативой этому может быть проведение двух курсов адъювантной полихимиотерапии (ПХТ) по схеме СР:
Циклофосфан - 1000 мг/м2 в/в (1-й день).

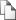
 [
[  «
«