«ОСНОВЫ БЕЗОПАСНОСТИ ЖИЗНЕДЕЯТЕЛЬНОСТИ И ПЕРВОЙ МЕДИЦИНСКОЙ ПОМОЩИ Учебное пособие 2-е издание, исправленное и дополненное Под общей редакцией: доктора биологических наук, профессора Р. И. Айзмана доктора медицинских ...»
Министерство образования Российской Федерации
Новосибирский государственный педагогический университет
ОСНОВЫ БЕЗОПАСНОСТИ
ЖИЗНЕДЕЯТЕЛЬНОСТИ
И ПЕРВОЙ МЕДИЦИНСКОЙ ПОМОЩИ
Учебное пособие
2-е издание, исправленное и дополненное
Под общей редакцией:
доктора биологических наук, профессора Р. И. Айзмана доктора медицинских наук, профессора С. Г. Кривощекова кандидата медицинских наук, доцента И. В. Омельченко Рекомендовано Западно-Сибирским региональным центром по развитию преподавания безопасности жизнедеятельности в качестве учебного пособия для студентов высших и средних специальных учебных заведений Сибирское университетское издательство Новосибирск • УДК 614(075.8)+355(075.8) ББК 51. 1я73-1 +68.69я73- Рекомендовано к печати:
кафедрой анатомии, физиологии и валеологии Новосибирского государственного педагогического университета Западно-Сибирским региональным центром по преподаванию безопасности жизнедеятельности Рецензенты:
д-р мед. наук, профессор Е. М. Трофимович д-р мед. наук, профессора. П. Михайлова Авторы-составители:
Лйзман Р. И., д-р биол. наук, профессор, заслуженный деятель науки РФ (главы 2, 6) Айзман Л. К., канд. мед. наук, доцент (главы 6, 7) Балиоз Н. В., научный сотрудник (глава 1) Белоглазова С. Я., заслуженный работник здравоохранения РФ, врач высшей категории, преподаватель высшей категории, д-р мед. наук, профессор, заслуженный врач РФ (глава 3) Волобуева Н. А., ст. преподаватель (глава 2) Добарина И. А., ст. преподаватель (глава 4) Жигарев О. Л., доцент (глава 4) Ивочкин А. М., директор Западно-Сибирского регионального центра медицины катастроф, д-р мед. наук, профессор, заслуженный врач РФ (глава 3) Косованова Л. В., канд. мед. наук, доцент (глава 6) Кривощеков С. Г., д-р мед. наук, профессор (глава 1) Мельникова М. М, канд. мед. наук, доцент (главы 6, 7) Мозолевская Н. В., ст. преподаватель (глава 1) Омелъченко И. В., канд. мед. наук, доцент (главы 2, 6) Гиренко Л. А., канд. биол. наук, ст. преподаватель (глава 2) Слинькова И. /7., канд. биол. наук, доцент (глава 2) Ширшова В. М., ст. преподаватель (глава 2) Шуленина Н. С, канд. биол. наук, ст. преподаватель (глава 2) Абаскалова Н. П., д-р пед. наук, профессор (глава 5) ISBN 5-94087-152-6 © Коллектив авторов, Часть II
ОСНОВЫ МЕДИЦИНСКОЙ ПОМОЩИ
Первая медицинская помощь при повреждениях и отравлениях Общий уход за пострадавшими и больными ГлаваПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ
ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
В настоящей главе систематизированы основные материалы, касающиеся различных повреждений и первой медицинской помощи, оказываемой медицинскими сотрудниками или лицами, подготовленными по ГО и ОБЖ. Даются понятия, признаки возможных осложнений, примеры оказания помощи и способы эвакуации.Основными задачами при оказании первой медицинской помощи являются:
• определение тяжести состояния травмированного;
• проведение простейшей медицинской и эвакотранспортной сортировки при массовых поражениях;
• оказание неотложной помощи с целью спасения жизни;
• предупреждение осложнений.
К мероприятиям по спасению жизни относятся: временная остановка кровотечения, искусственная вентиляция легких, закрытый массаж сердца. Мероприятиями по предупреждению осложнений являются: обезболивание, наложение стерильных повязок, транспортная иммобилизация. Оказание первой медицинской помощи возможно при наличии необходимых средств. Существуют наборы таких средств, например аптечка водителя, однако довольно часто в ход идут любые средства, с помощью которых можно оказать первую медицинскую помощь.
Повреждения органов и тканей человека наступают в результате действия различных видов травмирующей силы и огнестрельного оружия. Различают закрытые и открытые виды повреждений.
6.1. ЗАКРЫТЫЕ ПОВРЕЖДЕНИЯ Закрытые повреждения развиваются вследствие действия на организм чрезмерной механической нагрузки. При этом повреждаются глубоколежащие ткани, но сохраняется целостность покровов (кожи и слизистых оболочек).
К закрытым повреждениям относятся: ушибы, растяжения и подкожные разрывы связок, вывихи, закрытые переломы; закрытые повреждения органов грудной и брюшной полости (ушибы органов, подкапсульные разрывы, полные разрывы, размозжения); повреждения головного мозга (сотрясения, ушибы, сдавления).
302 ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
6.1.1. Ушибы Ушибы — повреждения тканей и органов тела тупым предметом, без нарушения целостности кожи. Обычно повреждаются мелкие кровеносные и лимфатические сосуды, подкожно-жировая клетчатка, мышцы.Признаки ушибов: боль (разной интенсивности), отек, кровоподтек, нарушение функции поврежденного органа. При повреждении крупного сосуда возможно образование гематомы (скопления крови); если поврежден артериальный сосуд, гематома может быть пульсирующей, она увеличивается при каждом сокращении сердца. При обширных кровоподтеках и гематомах в связи с их рассасыванием или нагноением наступает местное (в области ушиба) или общее повышение температуры.
Первая медицинская помощь направлена на то, чтобы уменьшить боль, отек и кровоподтек. Необходимое оснащение: бинт, пузырь со льдом или грелка с холодной водой, валик из подручных средств для обеспечения приподнятого положения, 5%-ный спиртовой раствор йода, вата.
Последовательность действий:
• смазать кожу в области ушиба 5%-ным спиртовым раствором йода (для предупреждения попадания микробов с кожи в нижележащие ткани);
• наложить давящую повязку;
• обеспечить приподнятое положение травмированной части тела;
• приложить на место ушиба холод (пузырь со льдом или холодной водой, снег в полиэтиленовом мешочке и т. д.).
6.1.2. Растяжения и разрывы связок Растяжения и разрывы связок возникают при насильственном движении в суставе.
Растягивается связка со стороны, противоположной направлению движения. Чаще повреждаются связки голеностопного и коленного суставов.
Признаки растяжений: боль, отек, кровоподтек, нарушение функции; все симптомы локализуются в области сустава. Как правило, возникают микроразрывы отдельных волокон поврежденной связки. При полном разрыве возникает интенсивная боль, напоминающая удар ножом; движение в сторону, противоположную разорванной связке, не ограничивается (патологическая подвижность).
Первая медицинская помощь:
• наложить давящую повязку на область поврежденного сустава;
• приложить холод;
• приподнятое положение конечности, при сильных болях — иммобилизация (обездвиживание) с помощью транспортной лестничной шины или подручных средств;
• введение ненаркотического анальгетика (анальгин, баралгин и пр.).
6.1.3. Вывихи Вывих — стойкое смещение суставных концов костей, сопровождающееся разрывом капсулы и повреждением связок сустава. По происхождению различают вывихи врожденные и приобретенные.
Врожденные вывихи происходят в результате неправильного внутриутробного развития плода — недоразвития суставной впадины и головки бедра. Чаще отмечаются вывихи тазобедренных суставов.
Приобретенные вывихи делятся на травматические (возникают при повреждениях) и патологические (развиваются при некоторых заболеваниях суставов, например при росте костной опухоли).
По степени смещения вывихи могут быть полными и неполными. При полных вывихах суставные поверхности полностью теряют соприкосновение, при неполных {подвывихи) — сохраняется частичное соприкосновение суставных поверхностей костей, образующих сустав.
Если вывихнутая кость или травмирующая сила нарушают целостность кожи в области сустава, то такой вывих называется открытым, он опасен попаданием с кожи в рану микробов и последующим развитием воспалительного процесса в суставе.
Длительно невправленный вывих считается застарелым. Часто повторяющийся вывих в одном и том же суставе называется привычным. Если вывихнутой костью повреждены крупные сосуды и нервы, говорят об осложненном вывихе, а при одновременном переломе одной из костей, образующих сустав, — о переломовывихе.
Вывихи возникают чаще в суставах с большим объемом движений — в шаровидных и блоковидных. Смещается, как правило, кость, расположенная к периферии (кнаружи) сустава. Название вывиха зависит от сместившейся кости: в тазобедренном суставе — вывих бедра, в коленном — вывих голени, в голеностопном — вывих стопы, в плечевом — вывих плеча, в локтевом — вывих предплечья, в лучезапястном — вывих кисти.
Признаки вывихов: боль, отек, нарушение функции сустава, вынужденное положение конечности, деформация сустава, пружинящее сопротивление в суставе при попытке изменить положение конечности (возникает за счет сокращения мышц, окружающих сустав).
Первая медицинская помощь заключается прежде всего в транспортной иммобилизации (без изменения положения в суставе). При вывихе в суставах верхней конечности проще ее осуществить путем наложения бинтовой повязки Дезо (см. рис. 84, б), косыночной повязки (рис. 60) или фиксацией полой пиджака.
При вывихе в суставах нижней конечности пострадавшего укладывают на матрац, щит-носилки либо накладывают транспортные лестничные или импровизированные шины, которые должны быть такой длины, чтобы фиксировать конечность, захватывая травмированный сустав, а также минимум по одному суставу выше и ниже повреждения.
На область поврежденного сустава для уменьшения болей, отека и кровоподтека следует положить холод.
При сильных болях — внутримышечное или подкожное введение наркотических анальгетиков.
На открытый вывих накладывают стерильную
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
Оказывая первую медицинскую помощь, ни в коем случае самостоятельно вывих не вправлять: эта манипуляция является врачебной операцией, осуществляется в больнице с обязательным рентгенологическим контролем.6.1.4. Переломы Перелом — полное или частичное нарушение целостности кости, сопровождающееся повреждением окружающих кость тканей.
Различают переломы врожденные, в основе которых лежит нарушение процессов костеобразования, и приобретенные, возникающие при действии значительной травмирующей силы {травматические) или развивающиеся при обычной нагрузке из-за таких заболеваний костей, как костная опухоль, гнойный процесс в кости (остеомиелит) и др. {патологические переломы).
Различают полные переломы (нарушение целостности кости по всему поперечнику кости) и неполные, или надломы.
Полные переломы могут происходить как без смещения отломков, образовавшихся при переломе кости, так и с их смещением. Смещение отломков возникает вследствие тяги мышц, которые прикреплены к кости.
В связи с прикреплением мышц к кости в одних и тех же местах смещение отломков в зависимости от уровня перелома всегда типично. Так, различают смещение отломков по длине, по ширине, по оси, под углом и, наиболее частое, — смешанное смещение отломков.
Переломы делятся также на закрытые, при которых сохраняется целостность покровов (кожи, слизистых оболочек), и открытые, когда травмирующая сила или отломок кости разрывает покровы.
При открытых переломах имеет место рана, кровотечения из нее, в ране видны отломки костей, возможно выстояние отломка над раной.
По направлению линии перелома различают переломы косые, поперечные, спиральные, оскольчатые (при образовании нескольких отломков) и др. В случаях, когда один отломок внедряется в другой, говорят о вколоченных переломах.
Детские кости ломаются значительно реже в связи с их эластичностью, гибкостью, толщиной надкостницы, а также небольшой массой тела ребенка.
Для детей характерны следующие переломы: надломы (перелом по типу зеленой ветки), поднадкостничные переломы, эпифизеолизы (отрыв хрящевой части кости — эпифиза — от губчатой части — метафиза). При действии травмирующего фактора большой силы возможны и другие виды переломов.
Признаки переломов делятся на достоверные и относительные. Наличие достоверных симптомов позволяет безошибочно поставить диагноз сразу на месте происшествия. Их отсутствие, однако, не исключает перелом, так как в некоторых случаях признаки могут быть слабо выражены.
Достоверные признаки перелома:
• ненормальная подвижность в области подозреваемого перелома;
• хруст в костях или щелкающий звук в момент получения травмы;
• крепитация (характерное похрустывание при ощупывании);
• болезненность в месте перелома при нагрузке (давлении) по длинной оси кости;
• неестественное положение конечности, например вывернута пятка или кисть);
• наличие в ране отломков кости в случае открытого перелома.
Относительные признаки перелома:
• деформация конечности;
• болезненность в области перелома при ощупывании;
• нарушение функции поврежденной конечности.
При переломах в момент травмы часто возникают серьезные осложнения: болевой шок, сильное кровотечение, повреждение жизненно важных органов (сердца, легких, почек, печени, мозга), а также крупных сосудов и нервов. Иногда перелом осложняется жировой эмболией — попаданием из костного мозга кусочков жира в венозные и артериальные сосуды, просветы которых в результате могут закрыться жировыми эмболами.
Позднее после перелома может возникнуть еще ряд осложнений: плохое срастание кости, отсутствие срастания и формирование ложного сустава в месте перелома, неправильное срастание при неустраненном смещении отломков, остеомиелит (гнойное воспаление кости и костного мозга, развивающееся чаще при открытых переломах, когда через рану в кость проникают возбудители гнойной инфекции).
Первая медицинская помощь заключается в выполнении нескольких последовательных мероприятий:
• обезболивание — внутримышечное или подкожное введение анальгетиков; при их отсутствии дают перорально анальгин, ацетилсалициловую кислоту и др.;
• транспортная иммобилизация — создание неподвижности в области перелома на период перевозки пострадавшего в больницу;
• остановка кровотечения и наложение стерильной повязки при открытых переломах;
• согревание пострадавшего зимой и предупреждение перегрева летом.
При переломах транспортная иммобилизация — важнейшее мероприятие первой медицинской помощи. Обеспечивая покой травмированной части тела, иммобилизация предупреждает развитие травматического шока и дополнительное смещение отломков.
Выполняют транспортную иммобилизацию с помощью стандартных шин: металлических лестничных или сетчатых, фанерных лубков, деревянной шины Дитерихса или металлической шины Томаса - Виноградова, пневматических (надувных) шин (рис. 61). При их 20 Заказ №
306 Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
Рис. 62. Иммобилизация голени с помощью подручных средств отсутствии используют подручные средства: доски, лыжи, лыжные палки, плотный картон, книги, толстые ветки деревьев и т. д. (рис. 62).Применяют также аутоиммобилизацию — фиксацию сломанной конечности к здоровым частям тела: рука прибинтовывается к туловищу, сломанная нога — к здоровой ноге (рис. 63).
Транспортная иммобилизация производится после обязательного обезболивания в следующем порядке:
• придание поврежденной конечности среднефизиологического положения;
• подбор и моделирование транспортной шины;
• наложение шины.
Придание поврежденной конечности среднефизиологического положения заключается в уравновешивании напряжения мышц сгибателей и разгибателей. Для руки создается небольшое отведение в плечевом суставе; сгибание в локтевом суставе до угла 90-100°;
среднее положение руки между ладонью вверх и ладонью вниз, предплечье должно опираться на локтевую кость; небольшое тыльное отведение в лучезапястном суставе и сгибание пальцев кисти.
Для ноги обеспечивается выпрямленное ее положение при сгибании в коленном суставе на угол 5-10° и тыльном сгибании в голеностопном суставе до угла 90-100°.
Во время манипуляций со сломанной конечностью необходимо осторожно потягивать ее по длине за стопу или кисть, чтобы избежать дополнительного смещения отломков и усиления болей.
Рис. 64. Транспортная иммобилизация лестничной шиной при переломе плеча Подбор и моделирование транспортной шины. Шина подбирается такой длины, чтобы можно было фиксировать место перелома и захватить по одному суставу выше и ниже места перелома.
Затем шине придается форма иммобилизируемой конечности: подгонка шины проводится по здоровой конечности больного или оказывающий помощь сгибает шину по себе.
Обернув ватой и марлей, шину накладывают на больного поверх одежды; на места костных выступов помещают ватные прокладки.
Фиксируют шину к конечности бинтами, косынками или подручными средствами (полотенце, простыня, широкая тесьма и т. д.).
Наложение шины. При наложении шина должна выступать за кончики пальцев верхних и нижних конечностей для обеспечения покоя, однако их надо оставлять свободными от бинта, чтобы можно было следить за состоянием тканей фиксированной конечности.
В зависимости от места перелома наложение транспортной шины имеет свои особенности.
При переломе плечевой кости шина должна идти от плечевого сустава со здоровой стороны через спину, плечевой сустав больной стороны и всю руку (рис. 64, а, б). Шину сгибают в соответствии со среднефизиологическим положением верхней конечности.
После наложения шины на руку оба ее конца связывают, чтобы она не смещалась.
В подмышечную область, под локтевой отросток и в кисть укладывают ватные подушечки;
шину фиксируют на руке бинтом (рис. 64, в), после чего руку в шине дополнительно фиксируют косынкой.
Косынка одним длинным углом кладется на здоровое надплечье, второй длинный угол перекидывается через руку и направляется к больному надплечью и задней поверхности шеи, где завязывается под прямым углом. Коротким углом охватывают локтевой сустав сзади наперед, фиксируют английской булавкой.
При переломе предплечья шину накладывают так же, только ее длина значительно меньше: от кончиков пальцев до средней трети плеча.
При переломе мелких костей длина шины должна быть от кончиков пальцев до средней трети предплечья; положение кисти и пальцев выпрямленное или пальцы полусоГлава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ Рис. 65. Транспортная иммобилизация лестничной шиной при переломе предплечья гнуты, в лучезапястном суставе кисть несколько согнута в тыльную сторону. После наложения шины рука фиксируется к туловищу косынкой так, чтобы ладонная поверхность предплечья касалась туловища (рис. 65).
Переломы бедра и области коленного сустава чаще иммобилизируют деревянной шиной Дитерихса или проволочными лестничными шинами. Деревянная шина Дитерихса позволяет фиксировать конечность и осуществлять вытяжение по длине, поэтому ее называют дистракционной (рис. 66).
Для фиксации бедра необходимы три лестничные шины: задняя, внутренняя и внешняя. Задняя шина должна идти от уровня лопатки через тазобедренный сустав по задней поверхности ноги через пятку до кончиков пальцев. Шину слегка сгибают на уровне коленного сустава и под углом 90-100°, на уровне голеностопного сустава, а также делают небольшое углубление для икроножных мышц.
Рис. 66. Транспортная иммобилизация перелома бедра шиной Дитерихса Рис. 67. Транспортная иммобилизация перелома голени Внутреннюю шину проводят по внутренней поверхности ноги от паховой области и до конца пятки, затем под прямым углом поворачивают на подошвенную поверхность стопы.
Наружную укладывают от подмышечной впадины через боковую поверхность туловища и ноги до конца пятки, где она соприкасается с внутренней шиной и фиксируется с помощью тесьмы.
На область, объединяющую боковые поверхности тазобедренного, коленного и голеностопного суставов и пятку, накладываются ватно-марлевые подушечки. Шина фиксируется к нижней конечности марлевыми бинтами, косынками или другими подручными средствами.
Перелом костей голени фиксируется по тому же принципу. Сначала накладывается задняя шина, затем П-образная — так, чтобы перекладина буквы П располагалась на подошве, а длинные ее стороны шли по внутренней и наружной поверхностям ноги. Шины накладываются от кончиков пальцев до средней трети бедра (рис. 67).
При переломе костей стопы и одной из лодыжек накладывается только задняя шина — от кончиков пальцев до средней трети голени.
Переломы позвоночника могут быть в шейном, грудном, поясничном отделах. При повреждении в шейном отделе позвоночника пострадавшему накладывается воротник Шанца. Его делают из ваты и мягкого картона, который обертывают вокруг шеи и фиксируют спиральными ходами бинта (рис. 68). Транспортируют пострадавшего лежа на спине.
В случаях переломов позвоночника в нижнегрудном и поясничном отделах травмированного укладывают на спину на щит-носилки, с валиком высотой 6-8 см под область перелома, или эвакуируют на обычных носилках в положении лежа на животе — с большим валиком под грудной клеткой.
При переломах таза пострадавшего укладывают на щит-носилки на спину, с большим валиком под областью коленных суставов. Ноги должны быть согнуты в тазобедренных и коленных суставах и отведены в стороны — так называемая поза лягушки.
Если специальных щит-носилок нет, их сооружают из подручных средств (доски, двери, столешницы, лист фанеры и пр.).
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
Переломы нижней и верхней челюсти фиксируют с помощью бинтовой повязки, поддерживающей нижнюю челюсть. Можно предварительно между зубами положить плоскую дощечку, линейку.Иммобилизация переломов ключицы, как правило, выполняется с помощью ватно-марлевых колец, трех косынок. Ватно-марлевые кольца или свернутые в виде колец косынки надевают на области плечевых суставов, пострадавший поднимает надплечья и сводит лопатки: в этом положении кольца с помощью косынки связывают на спине друг с другом.
Можно провести транспортную иммобилизацию, прижав верхнюю конечность травмированной стороны к туловищу и фиксируя ее повязкой Дезо (см. рис. 84, б).
6.2. ОТКРЫТЫЕ ПОВРЕЖДЕНИЯ Ссадины и потертости. Ссадины — нарушения целостности поверхностных слоев кожи, характеризующиеся точечным кровотечением. Среди травм, возникающих у спортсменов, ссадины занимают одно из первых мест. В большинстве случаев ссадины бывают небольшими и быстро заживают. Но иногда возникают обширные ссадины, например, во время бега, езды на велосипеде, на мотоцикле, на лыжах и т. д., когда происходит падение на большой скорости, у гимнастов при выполнении акробатических упражнений.
Первая медицинская помощь: поверхность ссадины промывают перекисью водорода, затем смазывают 1%-ным спиртовым раствором бриллиантового зеленого. Для уменьшения боли от прикосновения при смазывании рану лучше опылять с помощью обычного пульверизатора.
Если поверхность ссадины не кровоточит, ее оставляют на некоторое время открытой, а затем накладывают стерильную повязку или наклеивают бактерицидный лейкопластырь.
Кровоточащую поверхность ссадины высушивают осторожным прикосновением к ней стерильных салфеток, после чего накладывают стерильную повязку с пенициллиновой мазью. При обширных размерах ссадины пострадавший должен быть госпитализирован.
В последнее время при лечении ссадин применяют бактерицидную бумагу, которая убивает микробы, обеззараживает небольшие раны, способствуя их заживлению. Бактерицидную бумагу применяют также при лечении мелких повреждений кожи, порезов, ожогах второй степени и даже при гнойничковых заболеваниях кожи.
Пакеты с бактерицидной бумагой продаются в аптеках и обязательно должны быть во всех аптечках первой помощи.
Потертости — воспаления кожи, образующиеся на местах ее сдавливания или трения. При потертости наблюдается болезненная припухлость и покраснение небольшого участка кожи. Потертости чаще всего возникают при длительных походах, кроссах, марафонском беге, спортивной ходьбе на длинные дистанции и т. п.
Основными причинами потертостей являются плохо подобранная обувь (чаще новая), складки на носках, портянках, обмотках.
Обычно потертости ошибочно считают незначительным повреждением и не обращают на них должного внимания. Однако даже небольшая потертость, если ее не лечить, может вывести человека из строя на длительный срок, стать причиной более сложных воспалительных процессов.
Например, картина осложнения потертости (мозоли) на пятке выглядит так: через 2-3 дня после появления потертости человек ощущает общую слабость. В области потертости образуется нагноение в виде небольшого пузыря, на коже голени и бедра появляются красные полосы (воспаляются лимфатические пути). В области паха и в подколенной области при прощупывании отмечается болезненность и припухлость лимфатических узлов.
Температура повышается, и все симптомы свидетельствуют о том, что человек заболел и ему необходима врачебная помощь.
Первая медицинская помощь та же, что и при ссадинах. Во избежание осложнений следует строго следить, чтобы на область потертости не попадала грязь и было исключено повторное трение.
Раны — механические повреждения тканей организма, сопровождающиеся нарушением целостности покровов (кожи и слизистых оболочек).
Признаки ран: боль, кровотечение и нарушение функции поврежденной части тела.
Степень выраженности признаков определяется тяжестью ранения: чем оно тяжелее, тем сильнее боль, обильнее кровотечение из раны и тяжелее страдают функции раненой части тела.
У каждой раны есть входное отверстие (место нарушения целостности кожи или слизистой оболочки) и раневой канал (повреждение тканей по ходу продвижения ранящего предмета). Если ранящий предмет проходит через тело человека и выходит из него, тогда в месте выхода появляется выходное отверстие.
Все раны подразделяют на две большие группы: неогнестрельные и огнестрельные.
Неогнестрельные ранения могут быть нанесены холодным оружием (кинжалом, клинком, штыком, ножом, топором), вторичными летящими предметами (кирпичом, деревянными предметами, осколком стекла и т. д.), а также иглой, гвоздем, зубами человека или животного.
Среди неогнестрельных ранений по характеру повреждения тканей различают раны:
• ушибленные;
• размозженные;
• скальпированные;
Огнестрельные раны наносятся пулей, осколками снарядов, дробью. Для них характерно обширное повреждение тканей: кожи, мышц, костей, внутренних органов. В ране различают три зоны повреждения:
• зона раневого канала с нежизнеспособными, размозженными тканями (в зону раневого канала, как правило, попадает земля, кусочки одежды, кожи, которые инфицируют рану);
• зона травматического некроза (тяжелого механического повреждения тканей);
• зона сотрясения, в которой нет грубых разрушений тканей, но понижена их жизнеспособность и сопротивляемость инфекции.
312 ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
Поскольку к действию ранящего предмета присоединяется действие появившихся при ранении костных отломков, гидравлического давления жидкостей организма, выходное отверстие сквозного пулевого ранения от пули обычно значительно больше входного.В зависимости от глубины повреждения тканей различают раны поверхностные и глубокие. По характеру проникновения ранящего предмета в ткани различают раны:
• касательные — ранящий предмет только касается тканей;
• «слепые» — ранящий предмет не выходит из тела человека;
• сквозные (ранения навылет) — у раны имеются входное и выходное отверстия.
По отношению к инфекции различают раны чистые, инфицированные и гнойные.
Чистыми ранами обычно являются операционные раны, поскольку исключается инфицирование.
Кранам инфицированным относят раны случайные. Первые 6-8 ч микробы находятся по краям раны — адаптируются, приспосабливаются к новым условиям, а затем проникают в глубину тканей, начинают быстро размножаться и вызывают нагноение.
Гнойные раны — в которых уже развился воспалительный процесс; они отечны, болезненны, с воспаленными краями, из них течет гной. Обычно гнойными становятся инфицированные раны, если их вовремя не лечить.
Раны, нанесенные огнестрельным и холодным оружием, а также случайными предметами, считаются первично инфицированными, так как инфекция в ткани попадает в момент травмы. Серьезная опасность возникает при вторичном инфицировании, когда микробная флора попадает в ткани после ранения — с окружающей кожи, из загрязненного воздуха, с предметов окружающей среды.
По отношению к трем основным полостям тела человека (полость черепа, грудной клетки и живота) различают раны проникающие в полости и непроникающие.
Каждая из полостей тела человека окружена мягкими и костными тканями, только стенки полости живота в основном мягкотканные. Внутренняя оболочка полости черепа — твердая мозговая оболочка, грудной клетки — пристеночная плевра, для полости живота — пристеночная брюшина.
При ранении всей толщи стенки полости с повреждением внутренней оболочки ранение считается проникающим в полость. Все остальные ранения считаются непроникающими.
Проникающее ранение может быть неосложенным (без повреждения органов данной полости) и осложенным (с повреждением органов).
Даже при неосложненном ранении открываются входные ворота для инфекции, которая попадает внутрь полости и может вызвать воспалительные процессы органов (воспаление мозга, легких, органов живота).
Тяжесть ранения зависит от глубины, распространенности, анатомической области, в которой рана нанесена.
Основные осложнения ран:
болевой шок — тяжелое общее состояние, вызванное потоком болевых импульсов, идущих от раны, так как при ранении повреждается большое количество чувствительных нейрорецепторов;
инфицирование раны — попадание в нее микробов, может наступить в момент ранения и позже, в том числе при оказании помощи больному;
кровопотеря — количество крови, истекшей из поврежденных в результате травмы кровеносных сосудов. В зависимости от того, насколько хорошо васкуляризирована (снабжена кровеносными сосудами) область ранения, кровопотеря может быть от небольшой до тяжелой, вплоть до развития острой массивной кровопотери.
Первая медицинская помощь заключается в профилактике возможных осложнений ранения и борьбе с ними.
Для предупреждения кровопотери необходимо как можно быстрее остановить кровотечение. Характер действий зависит от вида и степени кровотечения: при артериальных кровотечениях применяется любой из способов кругового сдавления конечности, при венозных — наложение давящих повязок. Могут быть использованы и различные способы временной остановки кровотечения.
При тяжелых ранениях в целях борьбы с болью пострадавшему следует вводить из шприц-тюбика один из анальгетиков. Детям ненаркотические анальгетики вводят в дозе, соответствующей их возрасту.
При наличии обширных ран целесообразна иммобилизация — обездвиживание поврежденной части тела с помощью транспортных шин или подручных средств. Летом раненого нельзя перегревать, зимой — переохлаждать. Следует перенести его в укрытие.
Для профилактики вторичной инфекции на рану накладывают стерильную повязку с помощью индивидуального перевязочного пакета:
• травмированный участок тела освобождают от одежды (отвернуть, распороть);
• здоровую кожу вокруг раны хорошо смазывают 5%-ным спиртовым раствором • прорезиненный мешочек индивидуального перевязочного пакета разрывают по • извлекают стерильный бинт и стерильные подушечки;
• подушечки берут руками в том месте, где они прошиты цветными нитками, и внутренней стороной укладывают на рану, фиксируя бинтом (одна из подушечек подвижна — ее можно регулировать).
Если рана или ожоговая поверхность обширна, подушечки можно развернуть, при этом также необходимо сохранять неприкосновенной их внутреннюю часть. Иногда приходится использовать большие индивидуальные перевязочные пакеты или специальные контурные повязки. Конец бинта в таких случаях прикалывают английской булавкой (она имеется в пакете) или просто разрывают и завязывают, но так, чтобы узел не находился на ране или опорной части тела.
Сильно загрязненную кожу вокруг раны можно вначале промыть кипяченой водой с мылом, раствором фурацилина, 3%-ной перекисью водорода, после чего высушить и обработать 5%-ным спиртовым раствором йода. Затем накладывают стерильную повязку.
Вместо индивидуального перевязочного пакета можно использовать чистую хлопчатобумажную ткань, простыню, полотенце, салфетку, косынку и пр.
Если рана находится в области волосистой части головы, необходимо чистым полотенцем (или салфеткой), смоченным водой, удалить кровь, состричь волосы в радиусе 5 см вокруг раны, продезинфицировать кожу 5%-ным спиртовым раствором йода, после чего наложить стерильную повязку.
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
В случаях тяжелых ранений целесообразна следующая очередность выполнения мероприятий по оказанию помощи:1. Временная остановка кровотечения.
2. Введение обезболивающих средств.
3. Наложение стерильной повязки.
4. Выполнение иммобилизации.
5. Транспортировка в лечебное учреждение.
Возможные осложнения ран:
• шок посттравматический, постгеморрагический и вследствие кровопотери;
• анемия — малокровие, уменьшение содержания гемоглобина в результате кровопотери;
• интоксикация в результате всасывания продуктов распада тканей в случае попадания отравляющих веществ или развития воспаления. Одно из проявлений интоксикации — лихорадка (повышение температуры тела);
• специфические инфекционные заболевания — столбняк и др.
Столбняк — острое инфекционное заболевание человека и животных, характеризующееся тяжелыми судорогами в результате поражения нервной системы. Возбудитель — столбнячная палочка (Clostridium tetani), анаэроб; образует споры при доступе кислорода и температуре не ниже 12-14 °С.
Столбнячная палочка вырабатывает экзотоксин, который поражает нервную систему и разрушает красные клетки крови (эритроциты).
Размножающиеся формы микроба погибают при 80 °С через 30 мин, обычные антисептические и дезинфицирующие растворы убивают возбудителя в течение 3-6 ч.
Споры в почве могут сохраняться более 10 лет. При кипячении они погибают через 1 ч, а в растворе йода, перекиси водорода выживают до 6 ч. Под действием сухого жара при 115 °С погибают в течение 30 мин.
Возбудитель стоблняка живет в кишечнике травоядных животных, грызунов, а также человека и с фекалиями попадает в почву.
Механизм передачи возбудителя — контактный, путь передачи — травматический:
через поврежденные кожные покровы и слизистые оболочки (раны, ожоги, обморожения), в которые попадают загрязненные возбудителем частички почвы, навоза или фекалии.
Заражение может произойти через загрязненный возбудителем медицинский инструментарий и другие режущие и колющие предметы.
Естественная восприимчивость людей к возбудителю столбняка высока, вероятность заболевания увеличивается в анаэробных условиях (при большой зоне повреждения, когда затрудняется доступ кислорода к поврежденным тканям). Рваные, ушибленные, огнестрельные раны — идеальные условия для жизнедеятельности столбнячной палочки.
Инкубационный период может длиться от нескольких часов до 1 мес, чаще 6-14 суток. Чем короче инкубационный период, тем тяжелее протекает заболевание.
Основные клинические признаки столбняка. Начало заболевания подострое или острое: последовательно возникают спазм жевательной мускулатуры и тоническое напряжение мимических мышц, мышц затылка, груди, диафрагмы, спины, плеч и бедер.
Через 1-5 дней развиваются приступы генерализованных судорог, возникают мышечные боли, потливость, тахикардия, затруднения глотания, дыхания, мочеиспускания, дефекации. Температура повышена, сознание сохранено.
Длительность заболевания от 2 недель до 2 месяцев. Смерть (в 15-35 % случаев заболевания) обычно наступает от паралича дыхательной мускулатуры.
Профилактика столбняка проводится в двух направлениях: плановая иммунизация (путем введения столбнячной сыворотки в лечебных учреждениях по месту жительства) и экстренная профилактика при травмах в пунктах оказания экстренной врачебной помощи.
Эффективность профилактики, по данным за 2000 г. И. В. Плющ с соавторами, — 95-100 %. Широкая вакцинация значительно уменьшила заболеваемость, но столбняк не исчез окончательно. В России ежегодно регистрируется несколько десятков случаев — главным образом, среди непривитых или неполностью привитых. Заболевание больше распространено среди женщин, поскольку мужское население прививают во время военной службы.
В развивающихся странах столбняк особенно широко распространен среди новорожденных: у них отсутствуют материнские антитела или из-за того, что мать не была привита, или по причине искусственного вскармливания. По оценкам ВОЗ, ежегодно в мире регистрируется 400 тыс. летальных исходов среди новорожденных вследствие развития столбняка.
6.3. ПЕРВАЯ ПОМОЩЬ ПРИ КРОВОТЕЧЕНИИ
Чаще всего кровотечение наступает в результате повреждения сосудов. Наиболее частая причина — травма (удар, укол, разрез, размозжение, растяжение). Значительно легче повреждаются сосуды и возникает кровотечение при атеросклерозе, гипертонической болезни. Кровотечение может также возникнуть при разъедании сосуда болезненным очагом (патологическим процессом) — туберкулезным, раковым, язвенным.Виды кровотечений. Кровотечения бывают различной силы и зависят от вида и калибра поврежденного сосуда. Кровотечения, при которых кровь вытекает из раны или естественных отверстий наружу, принято называть наружным. Кровотечение, при котором кровь скапливается в полостях тела, называется внутренним. Особенно опасны внутренние кровотечения в замкнутые полости — в плевральную, брюшную, в сердечную сорочку, полость черепа. Эти кровотечения незаметны, диагностика их крайне затруднена, и они могут остаться нераспознанными.
Внутренние кровотечения бывают при проникающих ранениях, закрытых повреждениях (разрывы внутренних органов без повреждения кожных покровов в результате сильного удара, падения с высоты, сдавливания), а также при заболеваниях внутренних органов (язва, рак, туберкулез, аневризма кровеносного сосуда).
С уменьшением количества циркулирующей крови ухудшается деятельность сердца, нарушается снабжение кислородом жизненно важных органов — мозга, почек, печени. Это вызывает резкое нарушение всех обменных процессов в организме и может привести к смерти.
Различают артериальное, венозное, капиллярное и паренхиматозное кровотечение.
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
Артериальное кровотечение наиболее опасно: за короткое время человек теряет большое количество крови, вытекающей под большим давлением. Кровь ярко-красного (алого) цвета бьет пульсирующей струей. Этот вид кровотечения возникает при глубоких рубленых, колотых ранах. Если повреждены крупные артерии, аорта, в течение нескольких минут может произойти кровопотеря, несовместимая с жизнью.Венозное кровотечение возникает при повреждении вен, в которых кровяное давление значительно ниже, чем в артериях, и кровь (она темно-вишневого цвета) вытекает медленнее, равномерной и непрерывной струей. Венозное кровотечение менее интенсивно, чем артериальное, и поэтому редко носит угрожающий жизни характер. Однако при ранении вен шеи и грудной клетки в момент глубокого вдоха в просвет вен может втягиваться воздух.
Пузырьки воздуха, проникая с током крови в сердце, могут вызвать закупорку его сосудов и стать причиной молниеносной смерти.
Капиллярное кровотечение возникает при повреждении мельчайших кровеносных сосудов (капилляров). Оно бывает, например, при поверхностных ранах, неглубоких порезах кожи, ссадинах. Кровь из раны вытекает медленно, по каплям, и если свертываемость крови нормальная, кровотечение прекращается самостоятельно.
Паренхиматозное кровотечение связано с повреждением внутренних органов, имеющих очень развитую сеть кровеносных сосудов (печень, селезенка, почки).
Остановка кровотечения. Первая медицинская помощь при кровотечениях на месте происшествия преследует цель временно остановить кровотечение, чтобы затем доставить пострадавшего в лечебное учреждение, где кровотечение будет прекращено окончательно.
Первая помощь при кровотечении осуществляется наложением повязки либо жгута, максимальным сгибанием поврежденной конечности в суставах.
Капиллярное кровотечение легко останавливается наложением на рану обычной повязки. Для уменьшения кровотечения на период подготовки перевязочного материала достаточно поднять поврежденную конечность выше уровня туловища. После наложения повязки на область травмированной поверхности полезно положить пузырь со льдом.
Остановка венозного кровотечения осуществляется наложением давящей повязки (рис. 69). Для этого поверх раны накладывают несколько слоев марли, тугой комок ваты и плотно забинтовывают. Сдавленные повязкой кровеносные кровотечении на период подготовки давящей повязки кровотечение можно временно остановить прижатием кровоточащего сосуда пальцами ниже места Рис. 69. Наложение давящей повязки даёт давящая повязка.
6.3. ПЕРВАЯ ПОМОЩЬ ПРИ КРОВОТЕЧЕНИИ
/ — бедренной, 2 — подмышечной, 3 — подключичной, 4 — сонной, 5 — плечевой Для остановки кровотечения из крупного артериального сосуда используют прием прижатия артерии выше места повреждения. Этот способ прост и основан на том, что ряд артерий можно полностью перекрыть, прижимая их к подлежащим костным образованиям в типичных местах (рис. 70, 71).Длительная остановка кровотечения при помощи пальцевого прижатия артерии невозможна, так как это требует большой физической силы, утомительно и практически исключает возможность транспортировки.
Надежным способом остановки сильного кровотечения из артерии конечности является наложение кровоостанавливающего жгута (стандартного или импровизированного).
Жгут накладывают поверх рукава или брюк, но не на голое тело: можно повредить кожу. Держат жгут у взрослого человека не более 2 ч (зимой — не более 1 ч), более продолжиГлава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ Рис. 71. Пальцевое пережатие артерий тельное сдавливание сосудов может привести к омертвению конечности. Под жгут обязательно подкладывают записку с точным (до минуты) указанием времени его наложения (рис. 72).
Если жгут наложен правильно (рис. 73), кровотечение прекращается немедленно, конечность бледнеет, пульсация сосудов ниже жгута исчезает. Чрезмерное затягивание жгута может вызвать размозжение мышц, нервов, сосудов и стать причиной паралича конечности.
При слабо наложенном жгуте создаются условия для венозного застоя и усиления кровотечения.
Если нет специального жгута, можно использовать подручные средства: ремень, косынку, кусок материи, платок и т. п. Жгут из подсобных материалов называется закруткой.
Для наложения закрутки необходимо применяемый для этого предмет свободно завязать на требуемом уровне. Под узел следует провести палочку и, вращая ее, закручивать до полной остановки кровотечения, затем палочку фиксировать к конечности (рис. 74). Наложение закрутки болезненно, поэтому под нее надо обязательно подложить вату, полотенце или кусок ткани, сложенной в 2-3 раза. Все ошибки, опасности и осложнения, отмеченные при наложении жгута, полностью относятся и к закрутке.
Для остановки кровотечения на время транспортировки применяют прижатие артерий путем фиксации конечностей в определенном положении. При ранении подключичной арРис. 73. Места наложения жгута при кровотечении из артерий:
- голени, 2 — голени и коленного сустава, 3 — кисти, 4 — предплечья и локтевого сустава, 5 - плеча, 6 — бедра
6.3. ПЕРВАЯ ПОМОЩЬ ПРИ КРОВОТЕЧЕНИИ
Останавливая кровотечение из ран на предплечье (плече, бедре или голени), в локтевой сгиб (подмышечную впадину, паховую складку или подколенную ямку) кладут валик из ваты или туго свернутой ткани, сгибают до отказа руку в локтевом суставе (или соответственно в плечевом, прижимая ее к туловищу, а ногу — в тазобедренном или коленном суставе) и закрепляют в таком положении с помощью бинта, платка, ремня, полотенца (рис. 76). Оставлять конечность в таком положении можно, как и жгут, не более чем на 2 ч.
Этот способ непригоден при переломах костей или сильных ушибах.
Рис. 76. Остановка кровотечения из раны на предплечье
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
видимой причины, при некоторых инфекционных заболеваниях, повышенном артериальном давлении, малокровии Первая медицинская помощь. Прежде всего необходимо прекратить промывание носа, сморкание, откашливание крови, попадающей в носоглотку, сидение с опущенной головой и т. д., так как эти меры только усиливают с приподнятой головой, освободить шею и грудь от стесняющей одежды, дать доступ свежему воздуху. Больному Рис. 77. Остановка носового рекомендуется дышать открытым ртом. Большинство нокровотечения совых кровотечений при спокойном положении больного прекращается. Можно положить холод (пузырь или полиэтиленовый мешок со льдом, холодные примочки) на область переносицы. Остановке кровотечения в большинстве случаев способствует сжатие носа на 15-20 мин (рис. 77), особенно после введения в ноздрю комочка ваты (можно смочить его раствором перекиси водорода или сосудосужающим средством, например раствором нафтизина). Если кровотечение вскоре не остановится, необходимо вызвать врача или направить больного в медицинское учреждение.Кровотечение после удаления зуба. После удаления зуба или после его повреждения (выбитые зубы) возможно кровотечение из зубного ложа (лунки), особенно при высасывании пострадавшим крови из лунки, полоскании рта, а иногда при недостаточной свертываемости крови. Если возникающее при удалении зуба кровотечение не останавливается, стало более обильным или возобновилось, следует принять меры к его остановке.
Первая медицинская помощь. Необходимо сделать небольшой валик из стерильной ваты или марлевой салфетки, заложить его между верхними и нижними зубами соответственно месту удаленного зуба, после чего больной плотно сжимает зубы. Валик по толщине должен соответствовать промежутку между зубами и при смыкании челюстей будет надавливать на место кровотечения.
Кровохарканье, или легочное кровотечение. У больных туберкулезом и при некоторых других заболеваний легких, а также при пороках сердца отделяется мокрота с прожилками крови (кровохарканье), происходит откашливание крови в значительном количестве или обильное (легочное) кровотечение. Кровь во рту может быть также из десен или слизистой, при рвоте вследствие желудочного кровотечения. Легочное кровотечение обычно не угрожает жизни, но производит тягостное впечатление на больного и окружающих.
Необходимо успокоить больного, указав на отсутствие опасности для жизни. Затем следует уложить его в постель с приподнятой верхней частью туловища. Для облегчения дыхания расстегивают или снимают сдавливающую одежду, открывают форточку. Больному запрещают говорить и пить горячее, он не должен кашлять, если это возможно, дают успокаивающие кашель лекарства из домашней аптечки. На грудь больного надо положить пузырь со льдом, к ногам — грелки или горчичники. При жажде следует давать пить маленькими глотками холодную воду или концентрированный раствор поваренной соли (1 ст. л.
соли на 1 стакан воды).
Для оказания первой помощи вызывают врача. Только врач, определив тяжесть кровотечения и характер заболевания, может диктовать дальнейшие действия.
Кровавая рвота. При язве желудка, двенадцатиперстной кишки и некоторых других заболеваниях желудка, а также при варикозном расширении вен пищевода нередко возникает рвота темными сгустками цвета кофейной гущи, а иногда и несвернувшейся яркой кровью. Рвота кровью может быть однократной, небольшим количеством и многократной, обильной, угрожающей жизни больного.
Симптомы. При желудочном кровотечении кровь выделяется с рвотными массами.
В некоторых случаях кровь из желудка и двенадцатиперстной кишки поступает в кишечник и выявляется лишь по наличию черных испражнений. При обильных кровотечениях возникают признаки острого малокровия: головокружение, слабость, бледность, обморочное состояние, ослабление и учащение пульса.
Первая медицинская помощь. Больной подлежит немедленной госпитализации (в хирургическое отделение). До транспортировки больному необходим полный покой, придание лежачего положения, запрещение каких-либо движений, помещение пузыря со льдом на подложечную область. Не следует кормить больного, но можно давать чайными ложками холодное желе. Транспортировку производят в лежачем положении на носилках с большой осторожностью, даже если кровавая рвота прекратилась; при коллапсе принимают меры на месте происшествия до выхода больного из тяжелого состояния.
Кишечное кровотечение. При язвах кишечника и некоторых его заболеваниях может наступить значительное кровотечение в просвет кишечника. Оно сопровождается общими признаками потери крови, а позже — появлением черных испражнений.
Из расширенных вен области заднего прохода при геморрое и других заболеваниях прямой кишки возможны при испражнении выделения неизмененной или смешанной с калом крови. Такие кровотечения обычно необильны, но нередко повторяются многократно.
Первая медицинская помощь. При кишечном кровотечении необходимы полный покой, придание лежачего положения, помещение льда на живот. Не следует кормить больного, давать ему слабительные средства и ставить клизмы.
При значительных кровотечениях из заднего прохода рекомендуется положить пузырь со льдом на крестцовую область.
Кровь в моче (гематурия). Повреждение почки и мочевых путей (разрывы), туберкулез почки и мочевого пузыря, камни в мочевых путях, опухоли и ряд других заболеваний могут сопровождаться появлением примеси крови в моче или выделением ее через мочевые пути в значительном количестве, иногда в виде сгустков или даже чистой крови.
Первая медицинская помощь. Необходим постельный режим, лед на нижнюю часть живота и поясничную область. Ввиду того, что кровь в моче нередко является признаком серьезного заболевания, больной подлежит, даже после остановки кровотечения, госпитализации для специального обследования.
21 Заказ №
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
Маточное кровотечение. Многие заболевания женских половых органов (выкидыши, нарушения менструального цикла, воспалительные процессы, опухоли матки) сопровождаются маточным кровотечением во время менструаций или в перерыве между ними.Первая медицинская помощь. Больной следует придать горизонтальное положение или, еще лучше, приподнять ножной конец кровати, положить пузырь со льдом на нижнюю часть живота. На постель надо положить клеенку и поверх нее — для впитывания крови — сложенное в несколько раз полотенце. Больной следует дать холодное питье. Вопрос о помещении в больницу (родильный дом, гинекологическое отделение больницы) решает врач.
При обильных и длительных кровотечениях направление в больницу должно быть срочным.
Внутреннее кровотечение при внематочной беременности. Опасные для жизни внутренние (в брюшную полость) кровотечения возникают при беременности, развившейся не в матке, а в маточной трубе, что бывает чаще всего после воспалительных заболеваний труб и абортов. Внематочная беременность осложняется разрывом трубы и кровотечением.
Симптомы. Внутреннее кровотечение возникает внезапно, на 2-3 месяце беременности. Оно сопровождается скудными кровянистыми выделениями из половых путей, схваткообразными болями внизу живота; возникают головокружение, холодный пот, бледность, учащенное дыхание, слабый пульс, иногда рвота и обморочное состояние. Наличие беременности подтверждают предварительная задержка менструаций, пигментация сосков и припухлость молочных желез.
Первая медицинская помощь. Больная должна лежать со льдом на животе. Необходимо обеспечить максимально срочную доставку в хирургическое отделение.
6.4. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ОБМОРОКЕ,
ВОЗДЕЙСТВИИ НИЗКИХ И ВЫСОКИХ ТЕМПЕРАТУР
Обморок — это проявление острой сосудистой недостаточности, при которой возникает внезапное резкое ослабление кровоснабжения мозга и вызываемая этим кратковременная утрата сознания. Обморок выражается во внезапно наступившей дурноте, потемнении в глазах, шуме в ушах, головокружении, резкой слабости и потере сознания.Обморочное состояние бывает, как правило, кратковременным и сопровождается побледнением и похолоданием кожных покровов, особенно конечностей. Дыхание становится замедленным, поверхностным, но иногда и глубоким; наблюдаются учащение пульса, недостаточность его наполнения и напряжения; выступает холодный пот.
Обморок случается при психической травме или нервном потрясении, чрезмерном переутомлении, длительном пребывании в душном помещении, при резкой перемене положения тела из горизонтального в вертикальное и т. д. Но обморок может быть и симптомом тяжелого заболевания сердца (например, при острой сердечной недостаточности, инфаркте миокарда).
Способствуют возникновению обморока истощение, анемия (малокровие), беременность, гипертоническая болезнь, инфекционные заболевания и т. д.
Первая медицинская помощь. Прежде всего, для улучшения мозгового кровообращения необходимо придать больному горизонтальное положение с низко опущенной головой
6.4. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ОБМОРОКЕ, ВОЗДЕЙСТВИИ НИЗКИХ И ВЫСОКИХ ТЕМПЕРАТУР
и приподнятыми ногами. Надо освободить шею и грудь от стесняющей одежды, обеспечить приток свежего воздуха в помещение. Для раздражения нервных окончаний в коже опрыскивают лицо и грудь холодной водой, растирают тело, дают вдыхать нашатырный спирт.Как правило, этих мер бывает достаточно, чтобы привести больного в чувство. Однако обморок может повториться, и поэтому после того, как больной пришел в себя, его надо уложить в постель, дать крепкий чай или кофе, согреть, укрыв его и приложив к конечностям теплые грелки.
При затянувшемся обмороке необходимо немедленно вызвать врача.
Тепловой и солнечный удары. Тепловой удар — это остро развивающееся болезненное состояние, обусловленное перегреванием организма в результате длительного воздействия высокой температуры внешней среды.
Причиной такого перегрева организма является затрудненная теплоотдача с поверхности тела, связанная с высокой температурой и влажностью окружающей среды при отсутствии движения воздуха (например, длительное пребывание в горячем, влажном цехе, в плотной, затрудняющей испарение одежде), и повышенная продукция тепла, возникающая при интенсивной физической работе.
Чрезмерное непосредственное воздействие в жаркие дни прямых солнечных лучей (ультрафиолетовой части спектра) на голову, но без признаков перегревания, может вызвать нарушение деятельности головного мозга — так называемый солнечный удар. Его последствия наступают не сразу, а спустя 4-8 ч после облучения.
Проявление теплового и солнечного удара сходны между собой. Вначале пострадавший ощущает усталость, головную боль, слабость, вялость, сонливость, головокружение.
Появляются боли в ногах, в области спины, шум в ушах, потемнение в глазах, тошнота, иногда кратковременная потеря сознания, рвота. Позднее возникает одышка, учащается пульс, усиливается сердцебиение. Если в этот период принять соответствующие меры, заболевание дальше не развивается.
При отсутствии помощи и дальнейшем нахождении пострадавшего в тех же условиях быстро развивается тяжелое состояние, обусловленное поражением центральной нервной системы. Лицо бледнеет, появляется синюшный оттенок, возникает тяжелая одышка, пульс становится частым, прощупывается с трудом. Больной теряет сознание, наблюдаются судороги мышц, бред, галлюцинации. Температура тела повышается до 41 °С и выше. Состояние больного резко ухудшается, дыхание становится неровным, перестает определяться пульс, и больной может погибнуть в ближайшие часы в результате паралича дыхания и остановки сердца.
Особо необходимо отметить, что у детей развитие теплового и солнечного удара часто происходит внезапно. Это связано с незрелостью центральной нервной системы ребенка, где в первую очередь развиваются патологические изменения. Кроме того, влияние солнечных лучей на организм ребенка более интенсивно, так как площадь поверхности кожных покровов у маленьких детей относительно меньше, чем у взрослого.
Последовательность выполнения мероприятий первой медицинской помощи при тепловом или солнечном ударе:
1. Перенести пострадавшего в прохладное место, в тень.
2. Уложить пострадавшего, несколько приподняв ноги с помощью валика из одежды, подложенного под колени.
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
3. Снять одежду, обеспечить охлаждение пострадавшего (облить холодной водой, приложить лед или холодные предметы к затылочной области и к задней поверхности шеи, а также на область шейных, подмышечных, паховых сосудов; поместить пострадавшего в прохладную ванну, облить прохладным душем, обернуть в мокрые простыни).4. Наладить движение воздуха и ускоренное испарение влаги (вентилятор, обмахивание пострадавшего).
5. Если человек в сознании, ему можно дать крепкий холодный чай или слегка подсоленную холодную воду.
6. В том случае, когда пострадавший потерял сознание, поднести к носу ватку, смоченную нашатырным спиртом.
7. При рвоте повернуть пострадавшему голову на бок, чтобы рвотные массы не попали в дыхательные пути.
8. Если у пострадавшего отсутствует сознание, дыхание, не прощупывается пульс, а зрачки расширены и не реагируют на свет, необходимо, вызвав «скорую помощь», начать сердечно-легочную реанимацию.
Меры предупреждения теплового и солнечного удара:
• Избегайте длительного пребывания на солнце.
• Голову защищайте легким светлым головным убором.
• Носите легкую свободную одежду, желательно светлого цвета и не препятствующую испарению пота.
• В жаркое время не ешьте слишком плотно и не пейте много жидкости. Отдавайте предпочтение кисломолочным продуктам и овощам.
Обморожения. При низких температурах окружающего воздуха могут произойти обморожения. Повреждение тканей под действием охлаждения возможно и при температуре выше нуля, особенно в периоды обильного снегопада, при сырой погоде, влажной одежде и нарушении нормального кровообращения (тесная обувь). Обморожению способствуют влажность воздуха, ветер, а также потеря крови при ранении, ослабление здоровья больного, алкогольное опьянение.
Снежные заносы представляют наибольшую опасность для людей и техники, застигнутых в пути, далеко от человеческого жилья. Если стихия застала людей в дороге (в автомобиле), не надо пытаться преодолевать сугробы. Следует поставить автомобиль двигателем в наветренную сторону, полностью закрыть жалюзи, укрыть радиатор. Периодически нужно выходить из салона и разгребать снег, чтобы не оказаться погребенным под ним.
Для скорейшего обнаружения себя необходимо подать сигналы о помощи, повесить на шест (антенну) яркую ткань. Не следует отходить далеко от автомобиля, если нет уверенности, что рядом найдется более безопасное место. Время от времени нужно прогревать двигатель, чтобы выхлопная труба не забилась снегом.
Если непогода застигла пешехода, ему нужно построить укрытие из плотного снега.
В этих целях сооружают жилище (типа иглу): нарезают блоки из снега и укладывают их кольцом, наклоном внутрь (см. разд. 4.4). Укрытием для пешехода может быть и снежная пещера, и даже снежная яма с закрытым ветками или снегом отверстием.
Обморожению подвергаются чаще всего пальцы ног и рук, нос и уши. Обморожения нередко наступают незаметно, без боли, поэтому необходимо чаще проверять чувствительПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ОБМОРОКЕ, ВОЗДЕЙСТВИИ НИЗКИХ И ВЫСОКИХ ТЕМПЕРАТУР ность кожи лица, постоянно шевелить пальцами рук и ног. При сильном ветре лучше лицо укрыть шарфом или самодельной маской. Во избежание обморожения ног желательно больше двигаться.
Симптомы. При обморожении I степени наступает побледнение кожи с потерей чувствительности. После отогревания появляются покраснение и синюшность кожи с небольшой ее припухлостью, сопровождающиеся жжением. Все явления проходят через несколько часов или дней. При обморожении II степени после отогревания на коже появляются пузыри с кровянистым содержимым, при III степени развивается омертвение всех слоев кожи, а при IV — омертвение мягких тканей и костей, всей конечности.
В развитии всех обморожений различают два периода. Во время первого (дореактивного) периода, т. е. до отогревания, область обморожения бледна, нечувствительна, иногда плотна на ощупь; наступает спазм сосудов, нарушается кровоток, что ведет к расстройству питания тканей. С началом отогревания (во второй, реактивный период) кровоток замедляется, возникает картина воспаления, появляются пузыри на коже, отек тканей и закупорка кровеносных сосудов, что и приводит к омертвению тканей. Обычно процесс обморожения оказывается более распространенным и глубоким, чем это определяется вначале.
Первая медицинская помощь. Необходимо быстро отогреть обмороженную часть тела, желательно в теплом помещении. Не рекомендуется растирать обмороженный участок снегом. Согреть его лучше в ванне, доводя постепенно (в течение 30-60 мин) температуру воды (+17 °С) до +37...+38 °С, обмывая мылом и производя осторожный, но энергичный массаж.
Поглаживание обмороженной части тела в направлении к сердцу улучшает кровообращение и предупреждает закупорку сосудов и омертвение тканей. Массаж продолжают до тех пор, пока обмороженные ткани не потеплеют и не исчезнет синюшность кожи. При новом появлении синюшности массаж возобновляют. При возникновении пузырей массаж делать не рекомендуется. Одновременно пострадавшему дают горячий чай и кофе, алкогольные напитки.
Согревшийся обмороженный участок обтирают спиртом, одеколоном или водкой и накладывают повязку со значительным количеством ваты. Мазевые повязки вредны, так как они усложняют последующую хирургическую обработку места обморожения.
Для применения в случае необходимости других мер помощи (противостолбнячная сыворотка, антибиотики, новокаиновая блокада) больного следует быстро доставить в лечебное учреждение.
Для предупреждения возможных обморожений необходимо следить за тем, чтобы обувь не сдавливала конечность и не пропускала воду. При работе на холоде следует усиленно питаться, принимать горячее питье. Кожу лица и рук нужно защищать смазыванием салом или другим жиром.
Замерзание. Длительное действие холода приводит к снижению температуры тела человека, к угнетению всех жизненных процессов и даже к смерти.
Признаки. Пострадавший вначале чувствует озноб, затем наступают сонливость, дремота и глубокий сон, во время которого ослабевает дыхание, снижается сердечная деятельность, развивается окоченение и наступает смерть.
Оказание первой медицинской помощи. Необходимо поместить пострадавшего в теплое помещение и согреть его, растереть окоченевшие руки и ноги спиртом или водкой. Если
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
не нарушено глотание, рекомендуется дача горячего чая или кофе. При отсутствии признаков жизни принимают меры к оживлению.Ожоги — повреждение кожи, слизистой оболочки, а также подлежащих тканей в результате воздействия высоких температур (термический ожог), химических веществ (химический ожог), электрического тока (электрический ожог), ионизирующего излучения (лучевой ожог).
Термические ожоги. В условиях мирной жизни ожоги у человека чаще всего возникают в результате действия кипятка — в случае опрокидывания на себя различных емкостей, содержащих горячую жидкость; пара — при мытье в бане, а также на производстве, где используется пар; реже — вследствие действия пламени: при пожарах зданий или нефтяных источников, дорожных катастрофах, взрывах и грозах, при горении одежды или вследствие контакта кожи с раскаленным и расплавленным металлом, шлаком и т. п.
Различают четыре степени ожогов:
I — гиперемия (выраженное покраснение и припухлость кожи);
II — образование пузырей;
IIIA — омертвение поверхностных слоев кожи;
ШБ — омертвение всех слоев кожи;
IV — омертвение тканей, расположенных под кожей.
Ожоги I степени протекают легко. Для уменьшения боли и предупреждения образования пузырей обожженную повехность следует в течение 10-15 мин охлаждать проточной водой, затем обсушить и можно припудрить содой, тальком, крахмалом и т. д.
При ожогах II степени применяют различные методы лечения. Накладывать на ожоги мазевые повязки не следует, так как это осложняет дальнейшую обработку раны. Если пузыри не лопнувшие, на обожженную поверхность накладывают сухую стерильную повязку;
при поврежденных пузырях поверхность оставляют открытой. Больного укладывают на стерильную простыню, над постелью устанавливают каркас, покрывают этот каркас стерильной простыней и для согревания больного зажигают несколько электрических лампочек, прикрепленных к каркасу. Назначают обильное питье, делают капельные клизмы, вливания изотонического раствора хлорида натрия, 5%-ного раствора глюкозы. Обязательно введение противостолбнячной сыворотки.
III и IV степени ожога предполагают хирургическое вмешательство.
Ожог 1/3 поверхности тела опасен для жизни. Ожог 1/2 поверхности тела почти всегда смертелен.
Глубокое повреждение тканей происходит во время пожаров, при воспламенении одежды, при пользовании воспламеняющимися веществами. Применение открытого огня для прикуривания или освещения людьми, одежда которых пропитана смазочными маслами, олифой или облита бензином, — одна из частых причин обширных ожогов. Горящую одежду иногда тушат, бросаясь в снежные сугробы или зарываясь в ящик с песком. Ее надлежит тушить набрасыванием на пострадавшего одеял и ковров, а также с помощью воды.
Пострадавших от ожога защищают от переохлаждения, укутывая их в одеяла, и срочно транспортируют в больницу, напоив теплым чаем.
Значительную часть обожженных составляют пациенты, получившие травму в состоянии алкогольного опьянения: отсутствие у них самоконтроля, снижение болевой чувствительности обуславливают повышенную частоту глубоких ожогов.
6.4. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ОБМОРОКЕ, ВОЗДЕЙСТВИИ НИЗКИХ И ВЫСОКИХ ТЕМПЕРАТУР
Несколько реже, чем термические поражения, возникают ожоги от действия химических веществ и электрического тока — химические и электрические ожоги.Химические ожоги вызываются действием на кожу и слизистые оболочки агрессивных химических веществ (концентрированной кислоты, концентрированной щелочи, солей тяжелых металлов, фосфора, гашеной извести).
Эти ожоги, как правило, глубокие; они отличаются замедленным течением, постепенным отторжением омертвевших тканей, длительным заживлением. Ожоговый шок развивается редко, он обычно нетяжелый (1-Й степени). Общие осложнения бывают только при обширных и глубоких ожогах.
Концентрированные кислоты вызывают обезвоживание и коагуляцию тканей; образуется плотный струп, который препятствует распространению кислоты в глубину тканей.
При ожоге серной кислотой струп обычно темного цвета, соляной кислотой — светлого, азотной — желто-зеленого.
Концентрированные щелочи (едкий натр, едкий кали, каустическая сода) вызывают повреждение белка, омыление жиров; развивается расплавление тканей, появляется тенденция к распространению ожога вглубь и вширь.
В случаях ожогов слизистых оболочек рта, пищевода, желудка не только возникают местные изменения на этих участках, но и развивается — в результате всасывания химических веществ — общее токсическое действие на организм.
Фосфор, попав в ткани, горит в течение 5 мин, глубоко сжигает ткани, может всасываться из ожоговой раны и вызывать отравление организма.
Первая медицинская помощь. Ожоговую поверхность обильно промывают проточной водой в течение 15-20 мин, при этом смывные воды не должны попадать на здоровые участки кожи. При ожоге фосфором кусочки фосфора удаляют из тканей сначала механическим путем, затем обильным промыванием водой — до тех пор, пока не прекратится свечение в темноте пораженного участка. После обильного промывания на место ожога накладывают повязку с 5%-ным раствором медного купороса или с пастой, содержащей медный купорос.
В случае попадания на кожу негашеной извести ее тщательно удаляют механическим путем и только потом промывают водой. Применять промывание водой до удаления извести нельзя, так как при контакте извести с водой образуется гашеная известь, которая вызовет ожог.
Гашеную известь можно смыть водой с кожи и слизистых. Затем следует наложить стерильную повязку.
После промывания участков кожи, обожженных кислотой, на эти области накладываются повязки в виде примочек со слабым раствором щелочи (2%-ный раствор столовой соды), а на участки, обожженные щелочью, — со слабым раствором кислоты (1%-ный уксусной, 3%-ный борной).
В случаях отравления кислотами, щелочами развивается ожог слизистых оболочек:
сразу возникают резкие боли во рту, горле, пищеводе, появляется отек слизистых оболочек губ, полости рта, гортани.
Оказание первой медицинской помощи при химических ожогах имеет определенную специфику. Чем менее длительно действие попавших на кожу агрессивных веществ, тем меньше глубина поражения тканей. Необходимо немедленное — в первые 10-15 секунд после травмы — обмывание пораженной поверхности большим количеством проточной холодной воды. Обработка должна продолжаться не менее 10-15 мин.
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
Ожог вследствие поражения электрическим током. Такие поражения возникают в результате действия технического или атмосферного электрического тока. Неумелое использование электрических приборов — как в технике, так и в быту, а также неисправность этих приборов приводят к электротравмам. Поражение током — сложный физико-технический процесс, складывающийся из термического, электролитического и механического воздействия на организм. Ток силой 3-5 мА уже ощущается человеком, а ток в 20-25 мА вызывает непроизвольные мышечные сокращения.Значительное количество случаев смерти и инвалидности ставит поражение электрическим током на одно из первых мест среди всех причин травм. Установить причины и даже факт поражения электрическим током бывает порой очень трудно; кроме того, электротравму легко спутать с другими видами повреждений (контактные термические ожоги небольшой поверхности тела, переломы при падении с высоты после поражения электрическим током и др.).
Электротравмы случаются чаще в весенне-летнее и осеннее время, когда активнее работают потовые железы человека, а также возникает возможность поражения молнией во время грозы при значительном скоплении электрических зарядов в атмосфере (см.
разд. 4.3).
Опасное поражение электрическим током со смертельным исходом может наступить при его напряжении 127-220 В. При поражении током напряжением свыше 10 000 В смерть наступает прежде всего от обширных ожогов. Низковольтные токи также нельзя считать безопасными. Отмечено, что при одинаковом напряжении переменный ток опаснее постоянного. При поражении током более высокого напряжения у пострадавших отмечается большее количество электрических ожогов.
Путь тока от точки входа до точки выхода из тела называется «петлей тока». Различают нижнюю, верхнюю и полную петли. Нижняя петля — от ноги к ноге, верхняя — от руки к руке (более опасная). Полная петля, при которой ток проходит не только через конечности, но и через сердце, — наиболее опасная петля, которая может вызвать нарушение сердечной деятельности. В местах входа и выхода тока образуются электрические ожоги, наиболее характерные из которых — «знаки тока», участки сухого омертвения кожи округлой, эллипсоидальной или линейной формы, пепельно- или грязно-серого, бледно-желтого или молочного цвета. В центре имеется темноватое втяжение с приподнятыми и более светлыми краями. Волосы вокруг «знаков тока» не опалены, а штопорообразно скручены. Обычно «знаки тока» значительнее выражены в местах входа тока; на выходе они образуются при контакте с металлом. «Знаки тока» могут образовываться и по ходу электрического тока на местах кожных складок, сгибов.
Различают четыре степени электротравмы:
• I степень — судорожное сокращение мышц без потери сознания;
• II — судорожное сокращение мышц с потерей сознания;
• III — потеря сознания с нарушением сердечной деятельности и расстройством • IV — состояние клинической смерти.
Клиническая картина поражения электрическим током складывается из общих и местных признаков. Субъективные ощущения пострадавшего при прохождении через его тело
6.4. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ОБМОРОКЕ, ВОЗДЕЙСТВИИ НИЗКИХ И ВЫСОКИХ ТЕМПЕРАТУР
электрического тока разнообразны: легкий толчок, жгучая боль, судорожное сокращение мышц, дрожь и др.Симптомы: бледность и синюшность кожных покровов, повышенное отделение слюны, иногда рвота, а также непостоянные, разной силы боли в области сердца и мышц.
После устранения воздействия тока пострадавший ощущает усталость, разбитость, тяжесть во всем теле; налицо угнетенное состояние или, наоборот, возбуждение. Потеря сознания наблюдается у 80 % пострадавших. Больные в бессознательном состоянии резко возбуждены, беспокойны. У них учащен пульс, возможно непроизвольное мочеиспускание.
Электротравма, вызвав судорожное сокращение мышц или падение с высоты, может стать причиной различных переломов костей и вывихов суставов. При электротравме с обширными ожогами поражение внутренних органов, как правило, выражено значительно меньше. Это объясняется тем, что обуглившиеся и обожженные ткани создают препятствие для проникновения тока за пределы ожога. Электрические ожоги небольшой площади сразу после воздействия тока имеют четкие границы, вокруг омертвевших тканей черного цвета имеется более светлый ободок. Очень быстро развивается отек окружающих тканей. Боль в области электроожога, как правило, отсутствует.
Первая медицинская помощь при электротравме. Прежде всего необходимо освободить пострадавшего от действия электрического тока. Прикосновение к токоведущим частям, находящимся под напряжением, вызывает в большинстве случаев непроизвольное судорожное сокращение мышц. Из-за этого пальцы, если пострадавший держит провод в руках, так сильно сжимаются, что выпустить провод из рук невозможно. Поэтому освобождать пострадавшего надо весьма осторожно, с соблюдением правил безопасности, чтобы не «подключиться» в электрическую цепь и не подвергнуться действию тока.
Лучше, если это возможно, отключить рубильник или выключатель. При их неисправности следует перерубить или перекусить кусачками электрические провода, но обязательно каждый в отдельности, чтобы избежать короткого замыкания. В случае необходимости нужно перерубить или перерезать провода топором с сухой деревянной рукояткой или соответствующим изолирующим инструментом. При этом нужно помнить, что без применения надлежащих мер предосторожности прикасаться к человеку, находящемуся под напряжением, опасно для жизни.
При отключении установки может погаснуть электрический свет, поэтому необходимо позаботиться о других источниках освещения (фонари), не задерживая при этом отключения оборудования и оказания помощи пострадавшему.
Если отключение электроустановки не может быть произведено достаточно быстро, необходимо принять меры к отделению пострадавшего от токоведущих частей, которых он касается. Для отделения пострадавшего от провода следует воспользоваться каким-нибудь сухим изолятором (одеждой, канатом, палкой, доской). Можно также взяться за отстающие от тела части его одежды, если она сухая (например, за полы пальто). Нельзя пользоваться в таких случаях металлическими и мокрыми предметами. При этом надо избегать своего прикосновения к окружающим металлическим предметам и к частям тела пострадавшего, не покрытым одеждой. Не следует также оттаскивать пострадавшего за ноги без предварительной изоляции своих рук, так как его обувь может быть мокрой, а находящиеся в ней гвозди или крючки для шнуровки являются проводниками тока.
330 ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
Для изоляции рук, особенно если необходимо будет касаться пострадавшего в местах, не покрытых одеждой, надо обмотать руки шарфом, надеть на них суконную шапочку, берет и опустить рукава или накинуть на пострадавшего резину, прорезиненную материю (плащ) либо просто сухую материю, не проводящую ток подстилку, одежду и т. п.Рекомендуется действовать по возможности лишь одной рукой. Нередко пострадавший сжимает провод; в таком случае следует отделить пострадавшего от земли (подсунуть под него сухую доску, оттянуть ноги от земли веревкой или одеждой), а не стараться разжать его руку. Однако и здесь необходимо соблюдать указанные выше меры предосторожности по отношению как к себе, так и к пострадавшему. После освобождения от тока пострадавшему необходимо оказать первую помощь.
Как избежать поражения электрическим током:
• Прежде чем включить незнакомый электроприбор, внимательно ознакомьтесь с инструкцией. Это поможет не только быстрее освоить новинку, но и избавит вас и окружающих от серьезных проблем.
• Собираясь снять заднюю стенку любого электроприбора, убедитесь, что именно его сетевая вилка находится у вас в руках, а не в розетке.
• Даже для ремонта розетки воспользуйтесь услугами мастера: лучше расплатиться деньгами, чем собственной жизнью.
• Не пользуйтесь электроприборами в ванной комнате, бане, бассейне, сауне.
• Не ставьте на электроприборы стаканы с водой, не кладите мокрые полотенца.
• Берегите проводку от жара, сырости и острых углов.
• Если электроприбор искрит, дымит, греется — немедленно отключите его от сети.
• Проверяйте заземление электроприборов.
• Проверяйте розетки и штепсели: они должны плотно подходить друг к другу.
• Удлинителями лучше не пользуйтесь: они могут быть причиной замыкания в цепи.
• Не кладите шнур удлинителя там, где о него можно споткнуться.
6.5. ГОЛОВОКРУЖЕНИЕ Этим термином принято обозначать скорее симптом, чем конкретное состояние организма. Большинство форм головокружения связано с ощущениями какого-то движения, которое в реальности не происходит. Человек, стоящий неподвижно, может почувствовать раскачивание, раскручивание, наклон своего тела и пережить ощущение падения. В простейшей форме головокружение может проявиться как кратковременная потеря ориентировки и ощущением того, будто комната вращается.
Головокружение часто сопровождается и другими симптомами: тошнотой, отсутствием оценки расстояния, потливостью. Любые расстройства аппарата внутреннего уха могут вызывать головокружения, поскольку эти хрупкие органы отвечают за чувство равновесия.
Головокружение может иметь очень простую причину — например, укачивание или серные пробки в ушах. Однако оно может оказаться симптомом серьезной болезни мозга.
Нельзя исключать и травмы; инфекции, поражающие внутреннее ухо; последствия курения, употребления наркотиков или алкоголя; позиционную гипотонию.
Возраст. Головокружения чаще случаются у пожилых людей — из-за появления сосудистых изменений, повышения или понижения кровяного давления.
Болезни, вызывающие головокружение: тепловой удар, расстройства сердечно-сосудистой системы, химическая и лекарственная интоксикация, серьезные расстройства зрения, низкое или высокое кровяное давление.
Травмы, операции. Головокружения наблюдаются после операций, при обильной кровопотере, как следствие травмы головы (при сотрясении мозга), шеи, позвоночника.
Аллергические и токсические реакции. Головокружение может возникнуть после укуса ядовитого насекомого или в результате воздействия какого-то химического вещества.
Испуг или шок. Неожиданное негативное переживание (например, вид крови) может на краткий срок снизить ритм сердцебиения и снизить, таким образом, кровяное давление, что вызовет головокружение.
Питание. У людей, страдающих избыточным весом, головокружение может быть связано с употреблением пищи, содержащей много жира и холестерина. Бегуны на марафонские дистанции и другие спортсмены ощущают головокружение вследствие того, что в период интенсивных нагрузок пьют лишь воду, нарушая, таким образом, солевой баланс организма.
Позиционная гипотония — кратковременное понижение кровяного давления, возникающее во время резкого вставания после длительного пребывания в сидячем или лежачем положении. Происходит это следующим образом. Когда вы лежите или сидите, кровеносные сосуды слегка расширены. При быстром вставании они должны резко сузиться, чтобы в новом положении тела поддерживать необходимое давление крови. Нервная система быстро и автоматически производит нужные изменения. При позиционной гипотонии такая реакция проходит медленно. Давление падает — и поток крови, снабжающей мозг, ослабляется.
Первая медицинская помощь сводится к принятию трех мер:
• сократить поток внешних раздражителей. Если возможно, удалиться в затемненное помещение, осторожно сесть или лечь и закрыть глаза. Если вы находитесь в общественном месте, постарайтесь зафиксировать внимание на каком-нибудь неподвижном предмете, скажем, на собственной кисти, сжатой в кулак;
• расположить голову ниже тела. Если возможно, лягте на кровать так, чтобы нижняя часть тела была слегка приподнятой относительно верхней части. Это улучшает кровоснабжение головного мозга. Такой прием может помочь избавиться от приступов головокружения;
• держать голову неподвижно. Цель — обеспечить нормальное ориентирование в окружающей обстановке.
6.6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ БОЛЯХ
Боль в груди. Чаще всего такая боль бывает обусловлена ухудшением сердечного кровообращения (стенокардией или инфарктом миокарда). Боль в области сердца может быть и некоронарного происхождения: в связи с обменными нарушениями в миокарде, при отравлениях бензином, угарным газом и другими веществами; аллергического и инфекциГлава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ онного генеза; при туберкулезе, воспалении легких, раке легких, плеврите, опухолях; при травме, невралгии, остеохондрозе, миозите; при воспалении пищевода и других патологических состояниях и др.Наибольшую опасность, вследствие скоростного развития, представляет инфаркт миокарда. Боль при этой патологии чаще бывает интенсивная — сжимающего, давящего, жгучего характера; реже — тупая, ноющая. Появляется ночью в покое, иногда в связи с физической или психоэмоциональной нагрузкой; продолжается от 10 мин до суток (в отличие от стенокардии, длящейся 2-15 мин). Боль локализуется за грудиной, иррадиируя в левую руку, лопатку, захватывая всю грудь; реже бывает в верхней половине живота. Нитроглицерин, как правило, недостаточно помогает (при стенокардии же дача нитроглицерина или анальгетиков быстро снимает боль). В определении характера патологического процесса большую роль играет ЭКГ. Известно, что в последнее десятилетие инфаркт миокарда в нашей стране «помолодел», встречается у школьников, студентов; летальность от инфаркта высокая.
Первая медицинская помощь:
• срочно вызвать специализированную помощь;
• больному с болью в груди должен быть обеспечен покой. Лечение начинают с назначения нитроглицерина по 1 таблетке (0,5 мг) под язык. При отсутствии эффекта необходимо повторить прием нитроглицерина до 3 раз с интервалом 5-10 мин;
• до приезда врача могут быть использованы успокаивающие средства (валериана), отвлекающие (горчичники на область локализации боли), точечный массаж и т. д.
Для диагностики и исключения инфаркта миокарда бригада «скорой помощи» по возможности срочно должна провести ЭКГ.
Гипертонический криз — значительное внезапное повышение артериального давления (например, 160/100 мм рт. ст. или выше), связанное с нервно-сосудистыми и гуморальными нарушениями. Возникновению гипертонического криза способствуют острое нервно-психическое перенапряжение, чрезмерное употребление алкоголя, резкое изменение погоды, отмена гипотензивных препаратов и др.
Симптомы. Гипертонический криз может возникнуть внезапно на фоне хорошего самочувствия и проявляется головной болью, головокружением, иногда появлением «тумана»
перед глазами, тошнотой и рвотой. Характерной особенностью гипертонического криза является чувство тяжести за грудиной.
При осложненных кризах на фоне высокого артериального давления может развиться сердечная недостаточность (астма, отек легких) или острое нарушение мозгового кровообращения (инсульт).
Первая медицинская помощь:
• вызвать специализированную «скорую помощь»;
• успокоить больного;
• дать выпить 1-2 таблетки дибазола или, по возможности, ввести 6-8 мл 0,5%-ного раствора дибазола внутримышечно. Противопоказаний для применения препарата Чтобы избежать мигрени:
• старайтесь избегать длительного просмотра телепередач и долгой работы с компьютером. У экрана подросткам можно находиться не более 2 ч в день, у монитора компьютера — не более 45 мин;
• не посещайте дневных киносеансов, особенно в яркие солнечные дни;
• избегайте длительных разговоров по телефону;
• даже в стрессовых ситуациях не забывайте о спокойном и ровном дыхании с коротким поверхностным вдохом и более длительным выдохом;
• старайтесь как можно чаще бывать в лесу или в парке — даже в ненастной погоде есть своя прелесть;
• найдите немного времени для физических упражнений, пробежки трусцой, занятий шейпингом или аэробикой;
• не переутомляйтесь, правильно распределяйте нагрузку;
• попробуйте засыпать и просыпаться в одно и то же время; оптимальный ночной сон составляет 6-10 ч;
• не употребляйте табак и алкоголь;
• попытайтесь увлечься каким-нибудь делом (хобби) или найдите способ получения положительных эмоций.
Боли в животе у детей. Очень часто дети жалуются на боли в животе. Необходимо выяснить характер боли, когда возникла боль, с чем связана. Имеет значение возраст ребенка.
Например, стафилококковый энтерит, как правило, встречается у детей до 1 года; острый аппендицит, ущемленная грыжа, перитонит — после 2-3 лет жизни. При сильной боли кожные покровы бледные, ребенок плачет, поджимает ножки; возникает рвота, снижается артериальное давление. Боль в животе у детей может быть первым признаком многих заболеваний: кори, скарлатины, менингита, эпидемического паротита и др.
При аппендиците клиническое течение у детей более тяжелое, чем у взрослых, диагностировать значительно сложнее. Могут возникать ранние осложнения (чаще разлитой перитонит). У грудных детей заболевание наблюдается редко, частота его увеличивается с возрастом и становится наибольшей в 9-12 лет. У маленьких детей появляются беспокойство, тошнота, рвота, иногда жидкий стул, повышение температуры. Ребенок малоподвижен, часто занимает положение на правом боку с приведенными к животу ногами. При осмотре выявляется место наибольшей болезненности внизу живота справа. При тяжелой интоксикации напряжение мышц может отсутствовать. В крови повышается количество лейкоцитов до (12-15) • 109/л.
Гангренозный аппендицит необходимо отличать от острых желудочно-кишечных заболеваний (дизентерия, гастроэнтериты, урологическая патология, туберкулез лимфатических узлов живота, скарлатина, ветряная оспа и др.), так как эти заболевания в начальном периоде могут иметь сходную картину.
Первая медицинская помощь:
• вызвать «скорую помощь»;
• не разрешать принимать пищу, лекарства;
• создать ребенку покой;
Глава 6. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ПОВРЕЖДЕНИЯХ И ОТРАВЛЕНИЯХ
Все больные с подозрением на острый аппендицит подлежат немедленной госпитализации в хирургическое отделение. Наличие острого аппендицита у ребенка в любом возрасте и у взрослых является абсолютным показанием к операции.Острый гастрит часто встречается у детей школьного возраста. Факторы риска:
нарушение режима питания, переедание, недоброкачественная пища, инфекция, лекарственные препараты, непереносимость отдельных продуктов.
Симптомы: рвота, схваткообразная боль в области желудка, тошнота, чувство тяжести, общая слабость, иногда жидкий стул. При обследовании: обложенный язык, бледные покровы, болезненность в эпигастральной области. Необходимо обратиться к врачу для исключения других болезней.
Первая медицинская помощь:
• если ребенок находится в школе, вызвать школьного врача и сообщить родителям;
• при исключении «острого живота» промывание желудка 1%-ным раствором натрия гидрокарбоната (соды), минеральной или обычной теплой водой;
• согревающие компрессы на живот;
• активированный уголь 1-2 таблетки по 0,25 г на прием;
• но-шпа 0,04 г (1 таблетка) на прием.
Дальнейшее лечение можно проводить в домашних условиях или в стационаре, по назначению врача.
6.7. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ВНЕЗАПНЫХ ЗАБОЛЕВАНИЯХ
Нарушение дыхания у детей. Круп. Острое воспаление гортани и трахеи различной этиологии, осложняющееся затруднением дыхания. Различают круп истинный — дифтерийный, и ложный, вызванный другой инфекцией (корь, грипп, скарлатина, аллергия). Ложный круп встречается чаще. В развитии затрудненного дыхания имеет большое значение отек слизистой оболочки гортани. Образование фибринозных пленок, слизи уменьшает просвет дыхательных путей (стеноз). Наиболее тяжело заболевание протекает у детей 1-3 лет жизни. Различают стеноз I, II и III степени. Стеноз I степени: охрипший голос, в покое дыхание ровное. Стеноз II степени: дыхание шумное, затрудненное; трепетание крыльев носа, небольшой цианоз (синюшность). Стеноз III степени: дыхание затрудненное, шумное, слышное на расстоянии; цианоз носогубного треугольника, сердцебиение, холодный липкий пот, лающий кашель, при ухудшении состояния — асфиксия. У детей круп I степени может быстро перейти в круп II и III степени.Первая медицинская помощь:
• общая горячая ванна продолжительностью до 5-7 мин (температура воды +38...+39 °С). При температуре тела выше 37,5 °С ванна не рекомендуется;
• ножные ванны с горчицей;
• горчичники на стопы 4 раза в сутки;
• теплое молоко в сочетании с минеральной водой типа «Карачинская»;
• щелочные ингаляции;
• применение препаратов по назначению врача.

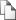
 [
[  «
«