МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
САНКТ-ПЕТЕРБУРГСКАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ
ПОСЛЕДИПЛОМНОГО ОБРАЗОВАНИЯ
_
На правах рукописи
МИТИН Сергей Егорович
ДИФФЕРЕНЦИРОВАННЫЙ ПОДХОД К ПРИМЕНЕНИЮ НОВЫХ
ТЕХНОЛОГИЙ ПРИ ОПЕРАТИВНОМ ЛЕЧЕНИИ ПАХОВЫХ ГРЫЖ
Диссертация на соискание ученой степени кандидата медицинских наукСпециальность 14.00.27. - хирургия
Научный руководитель:
доктор медицинских наук профессор А.Е.Борисов Санкт-Петербург 2002 год
ОГЛАВЛЕНИЕ
Основные сокращения, использованные в диссертации …….……4.ВВЕДЕНИЕ……………………………………………………………….5.
Актуальность проблемы……………………………………………..5.
Цель исследования………………………………………………. …7.
Задачи исследования…………………………………………………7.
Новизна исследования……………………………………………….8.
Практическая значимость……………………………………………9.
Основные положения, выносимые на защиту………………… …..9.
Апробация и реализация результатов работы ……………..……10.
Структура и объём диссертации...…………………………………10.
ГЛАВА I. СОВРЕМЕННЫЕ ПРЕДСТАВЛЕНИЯ О ЛЕЧЕНИИ
ПАХОВЫХ ГРЫЖ (ОБЗОР ЛИТЕРАТУРЫ) ….…………………..11.Исторические моменты развития учения о лечении паховых 1.1.
грыж……………………………………………………………………….11.
Удельный вес паховых грыж в общехирургической патологии и 1.2.
причины неудовлетворённостью результатами их оперативного лечения……………………………….…………………………………..16.
Современные способы оперативного лечения паховых 1.3.
грыж…………………………………………………………… …………21.
Роль эндовидеохирургии в лечении паховых грыж…………….24.
1.4.
ГЛАВА II. МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ ….. 32.
2.1. Характеристика исследуемых групп больных………………..….32.
2.2. Виды и техника оперативных вмешательств……………….. …..36.
2.3. Инструменты и оборудование……………………………………...47.
2.4. Методы сравнения используемых аллопластических материалов…………………………………………………………..51.
2.5. Методы исследования ближайших и отдаленных результатов……………………………………………… …….……53.
ГЛАВА III. РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ ………….……....57.
3.1. Ближайшие и отдалённые результаты при лапароскопической герниопластике…………………………………..………………….57.
3.2. Сравнительная характеристика различных способов фиксации имплантата при лапароскопической герниопластике…………….63.
3.3. Результаты лапароскопической герниопластики при использовании различных имплантатов… ………………………………………...66.
3.4. Результаты лапароскопической герниопластики в зависимости от опыта хирурга……………………………………………………….69.
3.5.Сравнительный анализ результаты лечения паховых грыж при различных способах герниопластики ……………………………..72.
ГЛАВА IV. ОБСУЖДЕНИЕ РЕЗУЛЬТАТОВ ИССЛЕДОВАНИЯ … 83.
ВЫВОДЫ……………………………………………………………………… 94.ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ…………………… ……….….... 96.
СПИСОК ЛИТЕРАТУРЫ………………………………………… ………. 97.
ОСНОВНЫЕ СОКРАЩЕНИЯ, ИСПОЛЬЗОВАННЫЕ В ДИССЕРТАЦИИ
- герниопластика традиционными способами, при которых в качестве пластического материала используются местные Trans-Abdominal Pre Peritoneal. Лапароскопическая TAPP внебрюшинная герниопластика.ТЕР Total Extra Peritoneal. Полностью внебрюшинная эндоскопическая герниопластика.
Tension – Free. Не натяжная открытая герниопластика, TF известная как операция Лихтенштейна.
УЗИ - ультразвуковое исследование брюшной полости.
ВВЕДЕНИЕ
Грыжи живота входят в число самых распространённых заболеваний, являясь одной из основных патологий любого общехирургического отделения. В нашей стране ежегодно выполняется более полумиллиона герниопластик, в США около 700000 герниопластик, в Европе более миллиона.К настоящему времени в мировой практике накоплен большой материал по изучению патогенеза и этиологии паховых грыж, отработке техники оперативного вмешательства. Однако проблемы герниологии не стали менее актуальными, прежде всего потому, что результаты операций не могут удовлетворять ни больных, ни хирургов. Рецидив грыжи составляет до10% при простых формах и до30% при сложных (рецидивные, гигантские, скользящие, ущемленные) [1,14,19,28,31,33,48,50,64,71,107,131,156,175, 195,217,246].
занимающихся специально вопросами герниологии, частота рецидивов сведена к минимуму, что достигается за счет совершенствования оптимального способа герниопластики, использования дополнительных [27,32,49,116,131,154,164,175,178,192,206,217,223,239,236].
направленные на устранение грыжи и пластику стенок пахового канала местными тканями (наиболее распространённые в общехирургических стационарах нашей страны), дают самое большое количество рецидивов [31,49,50].
Несмотря на указания таких корифеев хирургии как С.П. Фёдоров, С.А. Флёров, А.В. Мартынов, до настоящего времени операция по устранению паховой грыжи ошибочно считается несложным, простым вмешательством, которое поручается молодым хирургам.
Актуальность лечения паховых грыж определяется высокой частотой ущемлённых грыж. Так по данным бюро медицинской статистики г. Москвы ежегодно на 5000-7300 плановых герниопластик приходится 2200- неотложных грыжесечений по поводу ущемления. Летальность при ущемленных грыжах чрезвычайно велика. Первостепенное значение имеет возраст больных. Так, в возрасте от 50 до 59 лет летальность составляет 4,4%, 60-69 лет – 16%, 70-79 лет – уже 27% [9]. По Санкт-Петербургской статистике за последние 10 лет ущемлённые паховые грыжи возникают у 21из каждых 100000 населения в год. Кроме того, средний возраст больных с ущемлёнными грыжами неуклонно увеличивается и в настоящее время у большинства превышает 60 лет [6]. Поэтому остаётся актуальным вопрос о своевременной плановой санации так называемых грыженосителей.
За последние годы в герниологии произошли серьёзные перемены, которые обусловлены как организационно- методическими перестройками (создание герниоцентров и герниоинститутов, объединение хирургов в международные общества герниологов), так и внедрением новых технологий в герниологию. В результате этих преобразований удалось существенно снизить и количество рецидивов, и количество осложнений. Всё многообразие способов устранения паховых грыж сейчас можно сгруппировать в два принципиально различных метода:
1. Традиционная пластика стенок пахового канала местными тканями.
2. Аллопластика без натяжения местных тканей (передним доступом операция Лихтенштейна или эндовидеохирургическим путём).
Каждый из этих методов имеет свои преимущества и недостатки, показания и противопоказания, при этом мнения специалистов порой диаметрально противоположны.
разработка и внедрение в хирургическую практику более эффективных методов лечения и диагностики грыж определяют актуальность данной проблемы, ее большое социальное значение.
Улучшение результатов лечения больных с паховыми грыжами путём выбора оптимального метода операции при использовании материалов и инструментов отечественного производства.
1. Изучить ближайшие и отдалённые результаты лапароскопической герниопластики при паховых грыжах.
2. Провести сравнительный анализ аналогичных групп больных с (лапароскопическим противопоказания к каждому методу.
инструментов и материалов при лапароскопической герниопластике.
4. Изучить влияние индивидуального опыта хирурга на результаты лапароскопической герниопластики.
Осуществлено комплексное сравнительное изучение ближайших и отдалённых результатов различных методов оперативного лечения паховых инструментов при лечении паховых грыж с применением новых технологий.
Представлена возможность снижения стоимости современных способов хирургического лечения паховых грыж.
Представленные в работе данные дают возможность практическим хирургам производить обоснованный выбор оптимального для каждого больного метода лечения паховый грыжи. Показано, что использование новых технологий при лечении паховых грыж позволяет улучшить как непосредственные, так и отдалённые результаты герниопластики.
Установлено, что использование отечественных инструментов и материалов, не снижая качества оперативного вмешательства, значительно уменьшает стоимость операции.
операциями выбора у больных с паховыми грыжами 2. Показания к традиционным методам герниопластики местными тканями в настоящее время должны быть ограничены.
3. Использование при герниопластике отечественных материалов и инструментов снижает стоимость «без натяжных» методов лечения паховых грыж, не ухудшая непосредственные и отдалённые 4. Основной причиной рецидивов грыжи являются технические и тактические ошибки хирурга, которые чаще всего возникают в период освоения той или иной методики.
Апробация работы и реализация результатов работы Предложенные тактические подходы для лечения паховых грыж широко используются в практической работе на клинических базах кафедры:
хирургическая клиника СПбМАПО, Александровская больница, 26-ая больница, Медицинский центр «Адмиралтейские верфи».
Результаты исследования доложены на международной конференции «Новые возможности и перспективы развития эндоскопической хирургии.»
(СПб, 1995), на 2-ом Азиатско-Тихоокенском конгрессе эндоскопической хирургии (Гон Конг, 1995), на 2-м Московском международном конгрессе по эндоскопической хирургии на международной конференции «Применение торакоскопической хирургии» (СПб, 1997), на XX и на ХХI международных конгрессах Европейского грыжевого общества (Кёльн, 1998; Мадрид, 1999), на IV Всероссийском съезде по эндоскопической хирургии (М., 2001), на симпозиуме «Актуальные вопросы герниологии» (М., 2001).
По теме диссертации опубликовано 14 научных работ, в том числе: работы за рубежом, 4 статьи в центральных медицинских периодических изданиях.
Выводы и практические рекомендации используются в учебном процессе на кафедре хирургии им.Н.Д.Монастырского. По результатам работы подготовлено две лекции для врачей-курсантов на сертификационном цикле «Хирургия» и на цикле «Лапароскопическая хирургия».
Диссертация изложена на 127страницах машинописного текста и состоит из введения, 4 глав, выводов и практических рекомендаций. Текст диссертации иллюстрирован 11 таблицами и 22 рисунками. Указатель литературы содержит 54 отечественных и 196 иностранных источников.
ГЛАВА I
СОВРЕМЕННЫЕ ПРЕДСТАВЛЕНИЯ О ЛЕЧЕНИИ ПАХОВЫХ ГРЫЖ
(ОБЗОР ЛИТЕРАТУРЫ)1.1. ИСТОРИЧЕСКИЕ МОМЕНТЫ РАЗВИТИЯ УЧЕНИЯ О ПАХОВЫХ
ГРЫЖАХ
Прежде, чем рассматривать современное состояние герниологии необходимо коротко проследить историю учения о грыжах и отметить наиболее значимые положения, которые во многом определили это состояние.Как отмечал в своей знаменитой монографии «Учение о грыжах» А.П.
Крымов (1929): «Вопрос о лечении грыжи, как и самая болезнь, ведет нас в глубокую старину. Многое множество средств … имеет теперь только историческое значение. Интересно отметить только, что хирургические приёмы, варварские с точки зрения настоящего времени, всё-таки были в предпочтении перед внутренней терапии, хотя, впрочем, и во внутренних средствах недостатка не было. Сколько было перепито одной соляной кислоты! Прижигания, инъекции, гальванопунктура, парафиновые протезы …» [22].
Мысль воздействовать на грыжу из полости живота впервые была высказана и осуществлена Annandal’ ем, который имел дело с мнимым вправлением ущемлённой грыжи [60].
В 1891 году профессор Королевского колледжа из Бирмингема Lawson Tait отмечал: «…операция при паховой грыже должна быть выполнена не только без осложнений, но она должна быть упрощена до предела» и предложил оперировать паховые грыжи из полости живота. L. Tait делал чревосечение по средней линии между пупком и лобком, входил рукой в дополнительным разрезом паховой области и выделял внутренности. После вправления последних, он зашивал брюшное паховое отверстие из полости живота, контролируя ушивание пальцем другой руки со стороны кожи.
Далее автор делал заключение: «Правильное и действительно радикальное хирургическое лечение грыжи должно производиться изнутри при помощи лапаротомии»[222].
В 1899 г. проф. Assaky также предложил зашивать грыжевые ворота со стороны брюшной полости и свой способ он рекомендовал особенно для стариков и для больных с вялой, атрофичной мускулатурой [66]. Позже в герниопластики при котором, доступ к грыжевым воротам осуществлялся через брюшную полость после разреза выше паховой складки. При этом со стороны брюшной полости иссекался грыжевой мешок, и ушивались грыжевые ворота. Автор отмечал следующие преимущества данной комбинированная, скользящая, ущемлённая); более удобное иссечение грыжевого мешка без повреждения семенного канатика. Основным преимуществом метода G.La Rock считал полноценность диагностики, радикальность и безопасность резекции некротизированных органов при ущемленных грыжах [142,143,144].
Но внутрибрюшинные способы лечения паховых грыж почти 100 лет не находили сторонников. Большинство исследователей пытались усовершенствовать операцию Bassini, которая длительные годы оставалась «золотым стандартом» при лечении паховых грыж. Bassini E. (1894) в Европе (Италия) и Halsted W.(1889) в США предложили способ герниопластики, направленный на укрепление задней стенки пахового канала [68,122]. Долгое время, практически до70-х годов ХХ века, эта операция особенно в США являлась «золотым стандартом» при лечении паховых грыж. В Европе и России предпочтение при косых грыжах отдавалось методам укрепления передней стенки пахового канала [36,43,49,53,216,217,218] и лишь при прямых и сложных грыжах укреплялась задняя стенка [1,15,16,157,240].
Большое разнообразие внебрюшинных способов операции паховой грыжи зависит от множества модификаций, которые предложены для различных этапов герниопластики: при обработке грыжевого мешка, при закрытии грыжевых ворот, при перемещения семенного канатика и, наконец, способа зашивания или пластики стенок пахового канала. Поэтому внебрюшинные способы грыжесечения могут быть разбиты на 6 групп: 1) способы, где основная часть операции - обработка грыжевого мешка, 2) способы сужения пахового канала без предварительного вскрытия его, 3) способы восстановления нормального пахового канала, способы образования нового пахового канала, 5) пластические способы закрытия грыжевых ворот, 6) способы без погружных швов.
Все способы обработки грыжевого мешка можно разбить на 3 группы:
1) гыжевой мешок тщательно выделяется, перевязывается как можно выше и утилизируется с той или иной целью, 3) грыжевой мешок остаётся без выделения на месте, будучи перевязанным только в области шейки [1,15,19,22,24,28,43,49,53,70,157,176,193,239].
результатам, в США «золотым стандартом» становятся операции McVay C.(1948) и Shouldice E.(1945) – рецидив грыжи при этих операциях составлял менее 1%, хотя следует отметить, что эти результаты получены в руках самих авторов [165,207]. При широком повсеместном применении уровень рецидивов достигал 15,5% [240].
Неудовлетворённость результатами грыжесечения давно побудила хирургов к использованию пересадки различных тканей и материалов в процессе герниопластики, особенно при больших дефектах. Свыше 130 лет ведутся поиски наилучших материалов.
При паховых грыжах, для укрепления стенок пахового канала, были предложены различные виды аутотрансплантатов. К примеру, применялись:
фасции в виде свободной пересадки (1909, M.Kirschner), лоскутов на ножке (1934, A.Wahgensteen), фасциальные швы (1901, L.McArtur), надкостница и косно-надкостничные лоскуты из большеберцовой и лобковой кости больного (1922, M.Kirschner, А.П. Крымов, N.Baker), деэпителизированная кожа (1914, E.Rehn), лоскут прямой мышцы живота (1893, F.Schwartz), портняжная мышца (1896, J.De Garay). В настоящее время большинство этих методов оставлено и применяется только аутодермопластика [2,7,54].
Применялись также гомо- и гетеротрансплантаты: пересадка костной пластинки от других больных (1890, F.Trendelenburg) или животных (1890, N.Weyr), консервированной трупной фасции (1948, И.С.Коган), взятых от животных брюшины (1957, П.П.Хохлов) и твердой мозговой оболочки (1920, A.Taylor). В настоящее время этот метод используют единичные авторы [44].
Ещё в 1871 году Т. Вillroth указывал: «Секрет радикального грыжесечения будет найден лишь тогда, когда появится возможность производства искусственной ткани, столь же прочной, как фасции и сухожилия» (Цит. по И.Л.Иоффе,1968 [15]).
В 1889 году Witzel использовал серебряную сетку, в 1900 году Busse применял пластины из золота, меди и различных сплавов (Дюраль, Электрон) и получили плохие результаты из-за ригидности и тяжести материала. Резиновые губки (1913, Fieschi) и лоскуты (1914, Delbet) вызвали такие серьёзные осложнения, что быстро были оставлены. Металлические сетки из нержавеющей стали и титана часто использовались в 40-е годы ХХ века. Однако в 50-е - были оставлены из-за дискомфорта, вызываемого ригидностью, и тенденции к миграции и быстрой дефрагментации имплантанта.
промышленности позволили использовать в хирургии различные полимерные материалы. Так, в Европе Don Acquaviva в 1948 году для лечения грыж первым использовал нейлон, Wolstenholme в 1956 применил дакрон (лавсан), в США Koontz в 1959 использовал полипропилен [58].
В настоящее время используется множество различных полимерных материалов для лечения грыж. По химической структуре все применяемые в настоящее время материалы могут быть разделены на четыре группы.
Нерассасывающиеся - 1) полипропиленовые; полиэстеровые (лавсановые);
3) политетрафлюороэтиленовые. Рассасывающиеся - 4)полиглактиновые (полигликоливые). Каждый из этих материалов имеет свои преимущества и свои недостатки [58]. Более чем за 100 лет истории использования, многими исследователями установлены требования для « идеального» протезного материала: резистентность, гибкость, лёгкость прорастания соединительной тканью, устойчивость к инфекции, прочность после инкорпорации в тканях, рентгеннегативность, лёгкость стерилизации и дешевизна. Ни один из существующих протезов не отвечает в полной мере всем этим требованиям.
В настоящее время исследования направлены на создание композиционных материалов для того, чтобы совместить, усилить положительные свойства и нивелировать отрицательные [37,58,146,147,187,214,218,235,236,240].
В 1997 году P.K.Amid предложил новую классификацию наиболее часто используемых материалов в хирургии грыж [58]:
- Тип 1 Полностью макропористые протезы. Поры > 75 um - Тип 11 Полностью микропористые протезы. Поры < 10 um Макропористые протезы с многоволокнистыми или -Тип PTFE mesh, Mersilene, Surgipro, MycroMesh, Fluorosoft -Тип 1V Субмикронный размер пор – не пригодны для лечения грыж Silastic, Cellgard, Preclude, Pericardial Membrane Таким образом, история герниологии развивалась по следующим направлениям:
- поиски простых, безопасных, надежных методов оперативного лечения - поиски минимально-травматичного доступа к грыжевым воротам без вскрытия пахового канала аллопластическим материалом
УДЕЛЬНЫЙ ВЕС ПАХОВЫХ ГРЫЖ В ОБЩЕХИРУРГИЧЕСКОЙ
1.ПАТОЛОГИИ И ПРИЧИНЫ НЕУДОВЛЕТВОРЁННОСТИ
РЕЗУЛЬТАТАМИ ИХ ОПЕРАТИВНОГО ЛЕЧЕНИЯ
Паховые грыжи занимают весомое место в структуре хирургической заболеваемости населения. Эта патология встречается у 1-2,5% мужчин и у 0,3-1,5% женщин, составляя до 80% от всех видов грыж живота [14,19,27, 28,32,34,49,51,65,72,108,132,157,176,196,218]. В России производится до операций в год [1,5,14,], в Англии более 80000, в США почти 1.000.000., в Европе около 1.000.000 [132,148,171,196]. Причем частота грыж с годами существенно не меняется в разных странах [15,27]. Таблица 1, представленная в 1990 году немецкими авторами [208], демонстрирует число герниопластик, холецистэктомий и аппендэктомий выполненых за год в США и Германии:Таблица наиболее частые операции в США и Германии Ещё в 1969 году Н.И. Кукуджанов указывал: « Паховые грыжи одно из самых распространённых хирургических заболеваний. От 4 до 6% и более всех операций в хирургических отделениях проводятся по поводу паховых работоспособности человека, а зачастую к тяжёлым осложнениям» [24].
Само по себе наличие неосложнённой грыжи существенно нарушает общее состояние, качество жизни и снижает трудоспособность больных Однако, по мнению многих хирургов и организаторов [8,15].
осложнением этого заболевания – ущемлением. Частота этого осложнения летальности – от 4,3% до10%. Это положение сохраняется в течение последних 50-ти лет [5,9,10,27,29,48,52].
оперативным путём является наиболее рациональной мерой профилактики её осложнений. В 1965 году Т.Е. Гнилорыбов и Ю.К. Токарь привели убедительные сравнительные данные о результатах диспансеризации грыженосителей в г. Минске - снижение грыжесечений по поводу послеоперационную летальность с 0,6% до 0 [8]. По данным бюро медицинской статистики г. Москвы соотношение плановых и экстренных операций при грыжах 3 : 1. В большинстве развитых стран это соотношение равно в среднем 10 : 1 [9].
статистическим данным операция по поводу не осложнённой паховой грыжи, в настоящее время, может считаться сравнительно безопасным вмешательством, по другим - количество осложнений (гематомы, серомы, невралгии, повреждение сосудов, нарушение сперматогенеза и т.д.) [1,4,13,14,15,24,28,34,49,53,70,72,77,126,131,148,157,173,176,183,224,237,242] Н.И.Кукуджанова (1969): «… детали строения и физиологические многообразны, что не может не вызывать иногда большие диагностические и лечебные затруднения, осложнения и ошибки. Взгляды на оперативное лечение всех форм паховой грыжи как на простую, давно разрешимую главу хирургии глубоко ошибочны, проблема эта во многом не решена, а потому заслуживает более серьёзного внимания. » [24]. А ещё раньше, в 1932 году С.П.Фёдоров писал: « У нас считается, что грыжа есть операция лёгкая… на самом деле эта операция вовсе не простая с точки зрения правильного и хорошего исполнения…. Поэтому с самого начала своей деятельности врач должен очень внимательно относиться к радикальным операциям грыж. »
(Цит. по И.Л.Иоффе, 1968). [15] Результаты традиционного оперативного лечения паховых грыж, несмотря на множество предложенных способов герниопластики, признаны неудовлетворительными из-за высокого уровня рецидивов, который составляет 10% при простых грыжах и до 30% при больших и рецидивных грыжах. [1,13,18,27,31,33,47,50,64,71,107,131,156,175,195,217,246] Учитывая вышеуказанную частоту паховых герниопластик, не трудно осознать, что каждый процент рецидивов означает тысячи больных, пострадавших от неудачных грыжесечений. С тех пор как E. Bassini в 80-х годах позапрошлого столетия практически начал современную эру хирургии паховых грыж [67], степень рецидивов при простых грыжах остается на специализирующихся на лечении грыж, получены приемлемые результаты – менее 1% рецидивов [72,155,165,193,207,218].
Причины рецидивов многообразны, а роль каждой из них разноречива.
Так, одни авторы на первое место отводят неопытность хирурга и технические ошибки [4,28,33,92,102,104,156,158], другие - патогенетическую необоснованность метода герниопластики [1,21,25,50,137,154,184], третьи авторы отмечают, что рецидивы обусловлены и неопытностью хирурга, и патогенетической несостоятельностью операции [15,24,93,132,149].
Причинами рецидива при традиционном переднем доступе являются:
натяжение тканей [32,50,51,153,154,155]; пропущенные или незамеченные грыжевые ворота [102,156,196,200]; присущая слабость коллагеновой ткани [184,191], а также технические ошибки [33,100,101,102,156]. Ещё в начале прошлого века (1900 год), на I съезде российских хирургов один из классиков отечественной герниологии А.А. Бобров утверждал: « бывают грыжи, излечимые любым оперативным способом и, наоборот, встречаются грыжи, рецидивирующие независимо от способа операции» [4].
Неудовлетворённость хирургов результатами лечения паховых грыж традиционными способами ведёт к поиску новых методов и подходов. Одни авторы идут по пути разработки «новых» методик и совершенствования традиционных операций [1,15,28,53,182,237], другие используют новые технологии и материалы [7,10,13,27,30,76,79,84,86,87,99,106,129,130, Значительное количество исследователей перспективы 139,155,160].
[12,30,32,50,51,64,108,118].
Так, одни хирурги при простых грыжах ограничиваются высокой перевязкой грыжевого мешка и укреплением передней стенки пахового канала. При сложных - укрепляют заднюю стенку, а при больших и рецидивных грыжах - считают необходимой полную перестройку пахового канала с использованием аллопластики. Такой подход к лечению паховых грыж снижает рецидивирование до 0,6-2,5% [1,19,21,50,51]. Другие авторы настаивают на обязательном укреплении задней стенки пахового канала при любых видах, формах и размерах грыжи. И при таком подходе рецидивирование снижается до 0,6-2,5% [16,24,237]. Однако следует отметить, что подобное снижение уровня рецидивов грыжи характерно для индивидуальной статистики авторов. Крупные, обобщающие исследования на национальном и международном уровне указывают на частоту рецидивов [1,14,19,28,32,34,49,51,65,72,108,132,157,176,196, 218,247].
топографических взаимоотношений и увеличению дефекта изношенных, атрофированных и перерожденных мышечных и апоневротических тканей – всё это значительно усложняет условия и затрудняет технику повторного грыжесечения. К этому следует добавить, что неудачное первичное вмешательство снижает и регенеративные способности тканей [15].
Результат грыжесечения, не говоря о возможных при любой операции осложнениях (гематома, нагноение и др.), может зависеть от двоякого рода факторов: от индивидуальных особенностей больного и от особенностей оперативного вмешательства [24 ]. Наиболее спорен вопрос о выборе метода индивидуализированного, применительно к конкретному больному, выбора метода операции [1,3,15,40]. И хотя еще на XVIII cъезде Российских хирургов был провозглашён принцип индивидуального подхода к лечению паховых грыж, до сих пор большинство хирургов нашей страны выбирают операцию по укоренившемуся критерию: косая грыжа – укрепляется передняя стенка пахового канала, прямая грыжа – укрепляется задняя стенка пахового канала [1,15,43]. Наиболее серьёзными основаниями для выбора рационального метода грыжесечения считаются, с одной стороны, статистические данные о результатах применения различных способов и, с другой стороны, патогенетические соображения в зависимости от вида грыжи. Соображения, подчас различно толкуемые [15,21].
За последние 20 лет возродился интерес к развитию новых подходов к лечению паховых грыж. В 1979 году во Франции создано Европейское международные конгрессы по герниологии. В 1997 году подобное общество создано в США - Американское Грыжевое Общество (AHS). С 1997 года оба общества издают журнал “Hernia”, который выходит 4 раза в год. Всё это не могло не вызвать некий бум новых подходов к лечению паховых грыж. Это объясняется несколькими факторами [196]:
- развитием новых хирургических технологий;
направлении уменьшения валовой стоимости медицины;
- неудовлетворённостью хирургов и больных результатами лечения СОВРЕМЕННЫЕ СПОСОБЫ ОПЕРАТИВНОГО
ЛЕЧЕНИЯ
ПАХОВЫХ ГРЫЖ.
К настоящему времени для лечения паховых грыж предложено более 600 способов, ежегодно только в нашей стране хирурги предлагают 5- новых способов и модификаций герниопластик. Чтобы разобраться в этом многообразии операций, необходима классификация, которая отражала бы всё множество вмешательств, выделяла бы принципиальные различия и была бы не громоздкой.По этим причинам, классификации оперативных вмешательств, предложенные А.П. Крымовым в 1929 году и Н.И. Кукуджановым в году, малопригодны для практического использования из-за громоздкости и отсутствия современных «ненатяжных» методов герниопластики [22,24].
А.И. Мариев и Н.Д. Ушаков в монографии «Наружные грыжи живота»
(1998) предбрюшинный и внутрибрюшинный [28]. Кроме этого, авторы выделяют отдельно эндоскопическую герниопластику, что методологически неверно.
В.Н.Егиев и соавторы [32] все виды герниопластик объединяют в несколько групп: «передние натяжные» способы, «задние натяжные»
(различные сочетания вышеуказанных способов), ауто- и аллопластические способы, лапароскопическая пластика. Данная классификация также страдает методологическим недостатками, поскольку передние доступы, как «натяжные», так и «не натяжные», могут быть внебрюшинными и внутри брюшинными, а аллопластика может выполняться из переднего и заднего доступов.
Наиболее удачная, на наш взгляд, современная классификация операций при паховых грыжах предложена R.Stoppa с соавторами в1998 году [218] и выглядит следующим образом:
Классификация операций по поводу паховых грыж (R.Stoppa,1998) • передний • трансабдоминальный • предбрюшинный • эндоскопический : { - трансабдоминальный (ТАРР) • пластика местными тканями • аллопластика Предбрюшинный подход для лечения паховых грыж с использованием сетчатого имплантата пропагандируется несколькими хирургами.
L.M. Nyhus и соавторы размещают выкроенный кусок сетки после предбрюшинного устранения грыжевого дефекта. Протез укладывается в виде плаща и пришивается к связке Купера и поперечной фасции [176,177].
Методика Rignault`а иная: через доступ по Пфанненштилю вначале устраняется грыжа путём простого ушивания, затем кусок протезного материала 10х12 см вводится в предбрюшинное пространство. Семенной канатик проводится через специальный разрез в сетке (keyhole defect).
Rignault отмечает, что полиэстеровый материал (Dacron) особенно хорош для этой операции потому, что обладает гибкостью и хорошей проростаемостью соединительной тканью. Швы для фиксации сетки, по мнению автора, не нужны [192].
Техника операции Stoppa и соавторов похожа на операцию Rignault`а, но эти авторы не ушивают сам дефект. Они вводят 15х15 см кусок сетки и фиксируют его к задней стенке пахового канала по периферии. Сетка либо разрезается для проведения канатика, либо укладывается просто над канатиком и внутренним отвестием пахового канала [216-218].
Эти три группы авторов отмечают небольшой процент рецидивов 1,4 – 2,2%, но при этом утверждают, что лечение повторных рецидивов после таких операций весьма трудно, а порой драматично [218].
В России предбрюшинный способ аллогерниопластики широко применяется в клинике факультетской хирургии Санкт-Петербургского медицинского Университета [46].
В 1966 году директор Института Грыжи (Лос-Анжелес; США) I.L.
Lichtenstein уменьшения боли после операции, укорочение сроков реабилитации и снижение степени рецидивов [153]. В итоге, после почти 20-ти лет исследовательской работы сотрудниками Lichtenstein Hernia Institute была разработана концепция «tension-free» герниопластики, которая основана на двух постулатах: а) изначальная дегенерация тканей при паховой грыже, б) избыточное натяжение тканей по линии шва при традиционной герниопластике [154]. В июне 1984 года в институте начато широкое выполнение герниопластики, которая известна как операция Лихтенштейна.
В 1996 году авторы опубликовали результаты использования этого метода у 4000 больных, которым выполнено 5000 герниопластик. 99% больных были выписаны из клиники через 2-3 часа. Рецидивы возникли у 4-х больных (0,1%), причем у 3-х оперированных в ранний период исследования (т.н.
период освоения методики) [57].
В используемых для лечения паховых грыж методах за последние 10лет отмечена последовательная эволюция. Главная перемена заключается в том, что используется сетка для закрытия задней стенки пахового канала, а также введен принцип лечения без натяжения тканей. Одним из методов, использующих эти новые принципы, является лапароскопическая герниопластика, внедрённая в практику в начале 90-х годов прошлого столетия.
1.4. РОЛЬ ЭНДОВИДЕОХИРУРГИИ В ЛЕЧЕНИИ ПАХОВЫХ ГРЫЖ
В 1982 году R.Ger описал лечение различных паховых грыж через трансабдоминальный подход у больных, которые подверглись лапаротомии по поводу другой интраабдоминальной патологии [115]. Он установил, что грыжа может быть эффективно устранена простым ушиванием грыжевых ворот изнутри без диссекции, лигирования и иссечения грыжевого мешка.клиппатором Кохера, вводимым через лапаротомную рану. Только один рецидив был отмечен в серии из 13 больных (7,7%), срок наблюдения составил 44 месяца. Последний больной в этой группе подвергся ушиванию грыжевого дефекта путем наложения скрепок под лапароскопическим обзором. Скрепки накладывались специальным аппаратом “Herniostat” введённым через лапароскопическую канюлю. Этот инструмент стал прототипом разработанных в последующем различных герниостеплеров.
Больной наблюдался в течении 8 лет без признаков рецидива. Таким образом, Robert Ger признан хирургом, который выполнил первую в мире экспериментальных работах, R.Ger установил основные преимущества лапароскопического лечения паховых грыж [116-118]:
2. Уменьшение шанса повреждения семенного канатика и 4. Способность достигнуть максимально высокого закрытия 5. Минимальный послеоперационный дискомфорт Кроме преимуществ, сам автор отмечает и недостатки метода: при глубоком введении скрепки прорезают брюшину и становятся невидимыми, а при поверхностном введении скрепок закрытие ворот ненадёжно, что ведёт к неизбежному рецидиву. Поэтому в настоящее время этот способ лечения паховых грыж не рекомендован к применению [13,29,30,63,105].
В 1989 году S.Bogojavalensky показал первый видеофильм по лапароскопической герниопластике при паховых и бедренных грыжах.
производилась тупая диссекция мышечно-фасциального дефекта, после чего дефект заполнялся свёрнутой в рулон проленовой сеткой [76].
В начале 1990 года L.W.Popp сообщил об эндоскопическом закрытии прямой паховой грыжи у женщины путём эндоскопического ушивания внутреннего пахового кольца с последующей внутрибрюшинной фиксацией лоскута твёрдой мозговой оболочки с использованием кетгутовых эндошвов с экстракорпоральным завязыванием узлов [188].
L.S.Schultz et al. опубликовали первые наблюдения лапароскопических герниопластик в 1990 году. Эти исследователи после вскрытия брюшины над грыжевыми воротами при косой грыже вводили в грыжевой дефект свернутый рулон сетки, после чего закрывали ворота небольшим куском сетки, который фиксировали скрепками. Затем брюшина над сеткой ушивалась скрепками или эндошвом. Несколько ранних рецидивов были обусловлены нераспознанной сопутствующей прямой грыжей [202]. Это заставило авторов адаптировать методику, что включало более широкую диссекцию паховой области и использование после пломбировки канала более широкой сетки для укрытия и латеральной, и медиальной паховых ямок. После этого результаты операции стали удовлетворительными [203].
лапароскопической герниопластике были высоки - до 25% [202,225], но за последние лет многие центры, обладающие большим опытом лапароскопических герниопластик, сообщили о результатах с частотой рецидивов меньше 1% [13,30,101,151,189], а с частотой осложнений меньшей, чем при открытых операциях [155,182]. При этом отмечается, что повторные операции оказываются сложными, не зависимо от того опытный или не опытный хирург оперировал первый раз [132].
В мае 1991 года хирурги из Индианаполиса (США) M.Arregui и R.Nagan описали технику лапароскопической герниопластики, которая включала: вскрытие брюшины, тщательную диссекцию задней стенки паховой области, предбрюшинное размещение сетчатого имплантата с укрытием всех «слабых» мест, фиксацию сетки по периметру скрепками, ушивание брюшины над сеткой (перитонизация) [62]. Эта методика получила название: лапароскопическая трансабдоминальная предбрюшинная герниопластика (ТАРР) и стала одной из самых популярных в мире. В настоящее время сборные зарубежные статистики анализируют результаты более 10000 операций выполненных по этой методике [132,179,196]. В России некоторые клиники обладают опытом более 2000 таких операций [6,13,30] В июне 1990 года в США в лаборатории экспериментальной лапароскопической хирургии R. Fitzgibbons и C.Filipi начали исследования на свиньях по применению внутрибрюшинного размещения сетчатого имплантанта для укрытия грыжевых ворот без вскрытия брюшины.
Использовался полипропиленовый имплантат. Исследование показало, что при лапаротомном размещении сетки и её фиксации у 100% животных отмечен мощный спаечный процесс с вовлечением сальника и петель тонкой кишки, а при лапароскопическом – умеренно выраженный спаечный процесс отмечен у 15% животных, причем в основном к сетке припаивался мочевой пузырь и реже тонкая кишка. По результатам исследования было принято решение об использовании данной методики при лечении паховых грыж у людей. Методика получила название “intraperitoneal onlay mesh technique” – IPOM [108]. Данная операция значительно упростила лапароскопическую герниопластику. Однако очень быстро были выявлены существенные недостатки: непрочная фиксация вела к миграции протеза и неизбежному рецидиву, спаечный процесс вызывал такие серьёзные осложнения, как острая спаечная тонкокишечная непроходимость, пролежни кишки и мочевого пузыря с развитием свищей [30,145,162,229,231,234,242]. Попытки применения других пластических материалов оказались не состоятельными [58,147,227], и в настоящее время данная методика не применяется.
Для исключения возможных осложнений, связанных с введением инструментов в брюшную полость и манипуляциями в ней, в 1991 году J.Dulucq (Франция) предложил полностью предбрюшинную герниопластику с использованием лапароскопических инструментов (ТЕР – total extraperitoneal). В США первым пропагандистом этого метода стал McKernan [160,164]. Метод заключается в создании предбрюшинного пространства тупой диссекцией, газом, либо жидкостью в специальном баллоне, которое осуществляется от пупка к паховой области. Затем операция проводится так же как и при ТАРР методе (установка сетки и её фиксация). Теоретически ТЕР исключает риск повреждения внутрибрюшных органов и формирование спаек. Однако метод трудоёмок, поскольку рабочее пространство небольшое и ориентация может быть затруднена. Хирурги не могут приступить к этой операции, пока в совершенстве не овладеют ТАРР - операцией, для того, чтобы свободно ориентироваться в анатомии предбрюшинного пространства паховой области. Непредвиденная перфорация брюшины весьма вероятна, особенно у больных с предшествующими операциями на нижнем этаже живота. Более того, перфорация может остаться незамеченной, что приводит к контакту имплантата с органами брюшной полости. Тем не менее, в настоящее время в мире около 50% эндоскопических герниопластик выполняется полностью внебрюшинным доступом [164].
В 1994 году американские авторы (J.Camps и др.) [79] представляют основные преимущества и основные недостатки наиболее популярных эндовидеохирургических методов лечения паховых грыж (Таблица 2):
Таблица 2.
Характеристика наиболее часто выполняемых методов эндоскопической герниопластики (J.Campas и др., 1994) Метод Технические особенности преимущества недостатки ТАРР 1.Радикальная предбрюшинная диссекция, полная 2.Грыжевой мешок выделяется или традиционным осложнений иссекается у внутреннего кольца. предбрюшинным из-за 3.Протез размещается в предбрюшинном 4.Брюшина ушивается над протезом. 2.Протез й диссекции.
ТЕР 1.Диссекция предбрюшинного 1.Не вскрывается 1.Технические пространства начинается от пупка, брюшная полость.
За последние 5-7лет появилось множество работ по сравнительной оценке различных методов оперативного лечения паховых грыж. Сравнению подлежат традиционные методы, основанные на пластике местными тканями (в России это операции Спасокукоцкого, Кукуджанова, Мартынова, Postemsky и их модификации; в США и в Европе – операции Bassini, MacVay, Shouldice ) и методы, основанные на использовании протезных материалов ( операции Lichtenstein’a, Stoppa, эндоскопические: ТАРР и ТЕР) 148,152,159,170,173,175,183,189,194,215,223,232,234].
Однако в большинстве перечисленных работ сравнение результатов осуществлено методологически неверно. Во-первых: сравниваются не однородные группы больных [13,67,126,152,215], во-вторых: не учитывается опыт и квалификация хирургов, и, самое главное, группы больных «открытый»), герниопластики. Поэтому, более достоверны и интересны работы, где сопоставляются «натяжные» и «ненатяжные» методы герниопластики, а лапароскопическая герниопластика, как один из «ненатяжных» методов, сравнивается с операцией Лихтенштейна [6,55,56,78,121,179].
Так как мировой опыт выполнения эндоскопических операций по устранению паховых грыж составляет десятки тысяч операций, а длительность наблюдения за этими больными превышает 10-12 лет, [74,101,103,179,209]. По мнению некоторых авторов, выявление причин несостоятельности первичного эндоскопического лечения паховых грыж позволяет модернизировать методику и значительно улучшить результаты операции [102,132,158,198].
Выявлены основные причины рецидива грыжи после лапароскопической герниопластики [158,184]:
-неопытность хирурга -неполная диссекция предбрюшинного пространства -малый размер имплантата -не адекватная фиксация сетки Поскольку лапароскопическая герниопластика практически исключает пропущенные грыжи и натяжение дегенеративно изменённых тканей, что является основными причинами рецидива при открытых операциях, технические ошибки остаются наиболее важной причиной рецидива после лапароскопической герниопластики. Количество этих ошибок уменьшается с опытом [104,156].
пропущенные грыжи, слишком малая сетка, неадекватная диссекция тканей.
Оставленные липомы и миграция сетки остаются наиболее частыми причинами рецидивов в руках опытных хирургов [102]. Липомы остаются из-за того, что хирург либо просматривает их, либо при удалении из канала происходит разрыв липомы и часть её остается в канале. Миграция сетки или сворачивание её краёв происходят либо из-за неадекватной фиксации по медиальному краю, либо из-за невозможности фиксации по латеральному краю, так как там проходят нервные стволы. Разрез сетки для подведения её под семеной канатик уменьшает латеральную несостоятельность, но при этом увеличивается шанс рецидива грыжи через сетку и могут возникать боли по ходу канатика [99,102].
В целом, большинство авторов отмечают, что осложнения при лапароскопической герниопластике встречаются значительно реже, чем при традиционной операции [83,96,103,138,151,160,162,163,201,205,221,225,229, 231,234,238,242]. Однако некоторые хирурги считают, что осложнения после лапароскопической герниопластики более тяжёлые [103,225]. Описаны такие осложнения, как острая кишечная непроходимость [228,231,242], мочевые свищи и камни вследствие пролежней имплантата [162], повреждения полых [83,96,163,204,238], атрофия яичка [238].
современной герниологии:
- основным методом лечения паховых грыж становится операция Лихтенштейна.
- лучшие результаты получены в специализированных герниоцентрах.
- лапароскопическая герниопластика может стать альтернативой специализированных лапароскопических центрах, при условии значительного снижения стоимости операции.
Следует отметить, что при всей многочисленности публикаций отсутствует единая тактическая доктрина при выборе метода лечения паховых грыж, мнения различных авторов о преимуществах и недостатках современных способах устранения паховых грыж противоречиво, это явилось побудительным мотивом для выполнения настоящей работы.
ГЛАВА II
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
2.1 ХАРАКТЕРИСТИКА ИССЛЕДУЕМЫХ ГРУПП БОЛЬНЫХ
Работа выполнена на клинических базах кафедры хирургии им. Н.Д.
Монастырского, основана на комплексном обследовании и наблюдении за 3170 больными с паховыми грыжами, оперированными традиционными и лапароскопическим способами с февраля 1994 по февраль 2001 года.
В целях сравнительного исследования было отобрано 500 историй болезней больных, оперированных различными методами по поводу паховых грыж в Александровской больнице и в Медицинском центре ФГУП «Адмиралтейские верфи» в период с апреля 1996 по апрель 2000 года.
Все больные поступали в плановом порядке после стандартного предоперационного обследования в амбулаторных условиях:
общеклинические анализы крови и мочи; биохимический анализ крови;
коагулограмма; исследование крови на наличие вирусов гепатита, ВИЧинфицирования, сифилиса; электрокардиография; рентгенологическое исследование легких; осмотр терапевта. При необходимости больные подвергались более полному исследованию: УЗИ, спирометрия, осмотр смежных специалистов и т.д. Из 500 обследованных больных у 279 (56%) выявлены сопутствующие хронические заболевания в стадии ремиссии:
гипертоническая болезнь, ишемическая болезнь сердца, атеросклероз, пиелонефрит, желчнокаменная болезнь, язвенная болезнь желудка и двенадцатиперстной кишки, хроническая венозная недостаточность нижних конечностей и другие.
Все больные подробно информировались о существующих методах операций по поводу паховых грыж, возможных осложнениях, особенностях послеоперационного течения, после чего давали письменное согласие на тот или иной метод операции.
Распределение больных по полу и возрасту, а также по типу паховой грыжи представлено в таблице 3.
Таблица 3.
Характеристика больных и тип грыжи _ Тип паховой грыжи:
Для сравнительного анализа различных методов лечения паховых грыж больные были разделены на три группы. Первую группу составили больных, оперированных путём укрепления задней стенки пахового канала местными (ауто-) тканями (АТ) – операции Бассини, Кукуджанова, Шоулдайса, Мак-Вэйя, Постемского, вторую – 250 больных, оперированных лапарскопическим методом – трансабдоминально предбрюшинно (ТАРР), Лихтенштейна (TF).
Характеристика больных в разных группах представлена в таблице 4.
Таблица 4.
Характеристика больных в сравниваемых группах (лет) грыжа грыжа По поводу рецидивной грыжи оперированно в исследуемых группах больных, из которых 68 первично были оперированы традиционными способами и 16 эндоскопическими. Два и более рецидива отмечено у больных, в том числе у 2 после лапароскопических герниопластик.
Во всех группах имелись больные, которые в прошлом перенесли по одной и более операции на органах брюшной полости. Характер перенесенных ранее операций в каждой группе представлен в таблице 5.
Таблица 5.
Наличие в анамнезе перенесенных операций и их характер травм живота резекция желудка кишке малого таза Критерии отбора больных в каждую группу были следующие: степень анестезиологов) – I-II; опыт хирурга в выполнении каждого из методов операции – не менее 3-х лет; длительность отдаленных наблюдений – не менее 2-х лет; контрольный осмотр непосредственный (не по телефону или по почте). Больные, не отвечающие хотя бы одному из этих критериев, в сравнительный анализ не включались.
ВИДЫ И ТЕХНИКА ОПЕРАТИВНЫХ ВМЕШАТЕЛЬСТВ
Все операции выполнены тремя хирургами с опытом традиционных операций от 10 до 22 лет и с опытом выполнения лапароскопических операций от 8до 10 лет.Традиционные операции (АТ):
Показания: герниопластика передним доступом (группа I-АТ) выполнялась при отсутствии в больнице аллопластического материала и больным, которые по различным соображениям (религиозным и т.п.) отказывались от наркоза, лапароскопии и использования каких-либо имплантатов.
Обезболивание: 64 операции выполнены под местной инфильтрационной 19 – под внутривенным наркозом (10-15мл 0,1% раствора дипривана внутривенно медленно 4-7мг/кг в час).
Техника операции: во всех случаях использовалась пластика задней стенки пахового канала местными тканями либо по способу E.Bassini (подшивание нижнего края внутренней косой и поперечной мышц и поперечной фасции к пупартовой связке, после чего над семенным канатиком ушивается апоневроз наружной косой мышцы) в модификациях Н.И.Кукуджанова (дополнительно подшивается наружный край влагалища прямой мышцы и апоневроз внутренней косой мышцы к связке A.Cooper`а) – 53 операции (рис.1), Рис. 1. Операция Кукуджанова А – Наложены U-образные швы, проходящие через подвздошнолобковый тракт (4) и через апоневроз поперечной мышцы (3), чтобы образовать дубликатуру из поперечной фасции.
Б- Наложены медиальные швы на влагалище прямой мышцы (1) и связку Купера (2). U-образные швы (3) завязаны. 5 – паховая связка.
E.Shouldice`а (создание дубликатуры поперечной фасции путем наложения непрерывного шва с последующим также непрерывным подшиванием внутренней косой мышцы к пупартовой связке) – 16 операций (рис.2), Рис.2. Операция E.Shouldice’a McVay`я (послабляющий разрез переднего листка влагалища прямой мышцы живота, вскрытие поперечной фасции от лонного бугорка к внутреннему паховому кольцу, подшивание медиальной части поперечной фасции к связке ушивание в поперечном направлении латеральной части разреза поперечной фасции) – 7 операций (рис.3), Рис.3. Операция McVay’я А - 1. Послабляющий разрез апоневроза прямой мышцы; 2. Разрез поперечной фасции от лобковой кости до глубокого пахового кольца.
Б - 1. Шов наружного края послабляющего разреза; 2. Подшивание поперечной фасции к Куперовой связке; 3. Переходные швы; 4. Подшивание поперечной фасции к фасциальному влагалищу подвздошных сосудов.
В - глубокие швы; Г- другой важный момент – послабляюший разрез производится до ушивания апоневроза наружной косой мышцы.
либо по способу P.Postempski (перемещение семенного канатика в подкожную клетчатку и ушивание пахового промежутка) – 24 операции.
При отсутствии осложнений больные выписывались под амбулаторное наблюдение на 7-8 сутки после снятия кожных швов.
Операция Лихтенштейна (ТF) Показания: Операция Лихтенштейна выполнялась больным с первичными и рецидивными паховыми грыжами (группа III –TF), которые после информации о достоинствах и недостатках каждого метода предпочли эту операцию, а также больным, отказавшимся от наркоза или лапароскопии.
Обезболивание: 88 операций выполнены под местной инфильтрационной анестезией (200-300мл 0,25-0,5% раствора новокаина). 3 - под эпидуральной анестезией на уровне L2-L4 (10-15мл2% раствора лидокаина). 9 – под внутривенным наркозом (10-15мл 0,1% раствора дипривана внутривенно медленно 4-7мг/кг в час).
Техника операции: Разрез кожи и подкожной клетчатки длиной 8-10см параллельно и на 1,5-2,0 см выше паховой складки проводился по направлению от лонного бугорка к передней ости крыла подвздошной кости.
Далее вскрывался апоневроз наружной косой мышцы. После обнаружения подвздошно-паховый нерв и генитальная ветвь генитофеморального нерва отводились с мобилизованным семенным канатиком книзу. При косой грыже раздвигались волокна m. cremaster и выделялся грыжевой мешок. При небольших размерах мешок просто инвагинировался в брюшную полость.
При больших – прошивался, перевязывался и отсекался на уровне шейки.
Кусок аллопластического материала выкраивался в зависимости от размеров грыжевых ворот и индивидуальных анатомических особенностей (рис.4).
Рис.4. Операция Лихтенштейна На этом этапе важна тщетельная ревизия, чтобы не просмотреть возможно сопутствующие прямую, надпузырную или бедренную грыжи.
Далее медиально сетка пришивалась к лонному бугорку, влагалищу прямой мышцы живота отдельными не рассасывающимися швами, затем сетка рассекалась снаружи на 1/2-1/3 длинны для проведения под канатиком.
После чего по периметру сетка пришивалась к внутренней косой мышце и пупартовой связке, как указано на рис.4. Апоневроз наружной косой мышцы ушивался отдельными швами «край в край».
При отсутствии осложнений больные этой группы выписывались на 2- день. Кожные швы снимались во время контрольного осмотра больного оперирующим хирургом на 7-8 сутки после операции.
Лапароскопическая трансабдоминальная внебрюшинная герниопластика (ТАРР):
Показания: учитывая специализацию отделения по эндовидеохирургии, больные направлялись из поликлиник или приходили сами для лапароскопического лечения, поэтому показанием к лапароскопической ТАРР являлось отсутствие противопоказаний к ней и желание больного быть оперированным этим способом.
Обезболивание: Все 250 больных второй группы были оперированны под многокомпонентным наркозом на фоне миорелаксации и искусственной вентиляции легких. До 1996 года мы пытались использовать другие методы анестезии (эпидуральный блок, комбинированную мастную анестезию на фоне внутривенной седатации, в том числе с использованием лифтинговой безгазовой лапароскопии), однако эти методы обезболивания значительно усложняли операцию и повышали риск интраоперационных осложнений, поэтому мы отказались от этих методов обезболивания [30].
Техника операции: Положение больного на спине. После наложения карбоперитонеума через иглу Veress`а до 12мм рт.ст. в нижней пупочной точке вводился 10-мм троакар для лапароскопа с 30о оптикой. Следующий этап тщательная ревизия органов брюшной полости и паховых областей с обязательным осмотром противоположных сторон для выявления сопутствующих заболеваний и двустороннего характера грыжи. Под контролем лапароскопа вводились рабочие троакары: со стороны грыжи по передней подмышечной линии - 5-мм, а с противоположной стороны - 5, или 12-мм (в зависимости от использовавшегося степлера). В целях гидропрепаровки и уменьшения послеоперационного дискомфорта, в предбрюшинное пространство под контролем лапароскопа вводилось 100мл 0,25% раствора новокаина. Над грыжевыми воротами в поперечном направлении ножницами и электрокоагуляцией вскрывалась париетальная брюшина на протяжении 6-8см. Далее двумя зажимами осуществлялась тщательная диссекция предбрюшинного пространства, в ходе которой:
отслаивалась брюшина, освобождались связочные структуры от жировой пересекался грыжевой мешок, мобилизовывался семенной канатик и осуществлялся полный гемостаз. В результате диссекции чётко выявлялись следующие анатомические структуры: лонный бугорок, верхняя ветвь лобковой кости, связка Cooper`а, нижние эпигастральные сосуды, поперечная фасция, апоневротическая часть прямой и пирамидальной мышц у лонного бугорка, подвздошно-паховая связка и структуры семенного канатика (рисунки 5 и 6).
Рис.5. Основные анатомические структуры паховой области Рис.6.Связочные структуры паховой области. На вставке слои связки Cooper’a 1 - гребешок лобковой кости, 2 – глубокий фиброзный слой, 3поверхностный фиброзный слой, 4 – утолщенные волокна гребешковой мышцы Следующий этап - установка сетчатого имплантата. При выборе размеров сетки мы придерживались следующих правил: края имплантата должны на 1,5-2,0см. перекрывать связку Cooper`а, апоневротическую часть прямой и пирамидальной мышц у лонного бугорка, подвздошно-паховую связку, верхний и наружный края грыжевых ворот (рис.7). Минимальный размер имплантата составил 10х5см. В целях подведения под канатик, сетка снаружи рассекалась по типу замочной скважины «keyhole». После установки и расправления, сетка фиксировалась скрепками в следующих точках: связка Cooper`а, апоневротическая часть прямой и пирамидальной мышц у лонного бугорка, «keyhole» - разрез сетки вокруг канатика, снаружи и кнутри от эпигастральных сосудов, рассеченные края сетки в нахлёст фиксировались к паховой связке на расстоянии не более 2,0-2,5 см. от внутреннего отверстия пахового канала.
Рис.7.Установка и фиксация сетчатого имплантата.
Следующий этап операции – тщательная перитонизация сетки либо скрепками, либо непрерывним швом. Для облегчения перитонизации давление карбоперитонеума снижалось до 6-7мм.рт.ст. После контрольного осмотра брюшной полости и десуффляции 10-12мм. троакарные дефекты апоневроза ушивались скорняжной иглой или снаружи и накладывались швы на кожу.
ИНСТРУМЕНТЫ И ОБОРУДОВАНИЕ.
При лапароскопической герниопластике использовалось основное (т.н.базисное) оборудование – оборудование, которое применяется при всех эндоскопических операциях, независимо от их сложности, и включает следующие компоненты (рис.8):
Рис.8. Комплекс оборудования для эндовидеохирургии.
1. инсуффлятор газа (СО2) ИЭ-15-01 «ЭФА»
2. ксеноновый источник света ОсК-175-01 «ЭФА»
3. 10мм. 30 о лапароскоп 4. видеокамера медицинская «ЭФА-МВТ 2002»
5. цветной видеомонитор SONY 21” 6. аппарат для орошения и эвакуации жидкости АИ-2-01 «ЭФА»
7. электрохирургический аппарат ЭХВЧ-200-01 «ЭФА»
8. стойка аппаратная СМП- Кроме основного (базового) набора лапароскопических инструментов для фиксации сетки и её перитонизации мы использовали различные герниостеплеры для наложения скобочных и спиралевидных скрепок:
12мм EMS 100 – многоразовый однозарядный герниостеплер (Ethicon, USA) (рис.9) Рис.9 Однозарядный степлер (EMC 100) 12мм OMS 20 – одноразовый многозарядный (20шт) герниостеплер Ethicon, USA);
герниостеплер (Auto Suture, USA);
5мм Origin TackerTM – одноразовый многозарядный (20шт) герниотакер (Origin, USA) (рис.10.) Рис.10. 5мм Origin TackerTM со сменными кассетами. На вставке спиралевидные фиксаторы.
5мм ProTack* - одноразовый многозарядный (30шт) герниотакер (Auto Suture, USA) (рис.11) Рис.11. 5мм. ProTack*. На вставке спиралевидные фиксаторы.
10мм. СОЛО-11 – многоразовый однозарядный герниостеплер Аксиома, Россия).
У части больных сетку фиксировали и перитонизировали швами с завязыванием узлов по оригинальной методике.
В целях выбора наиболее надёжного инструмента и способа фиксации протезной сетки в патологоанатомическом отделении Александровской больницы проведен эксперимент на 25 трупах людей среднего возраста, умерших в терапевтических отделениях.
Методика:
После извлечения органокомплекса со стороны брюшной полости в паховой области справа и слева удалялась брюшина. Сетчатый полипропиленовый имплантат размерами 6х10см. фиксировался в четырёх точках: связка Cooper`a, прямая мышца, поперечная фасция - кнаружи от нижних эпигастральных сосудов, наружняя треть подвздошно-паховой связки.
Бытовым динамометром сетка зацеплялась в центре и осуществлялась плавная тракция в перпендикулярном направлении до отрыва хотя бы регистрировалось в протоколе. Оценка прочности фиксации проводилась в пяти группах (в каждой по 10 эспериментов):
1. Фиксация герниостеплером - EMS 2. Фиксация герниостеплером – Endohernia 3. Фиксация герниостеплером - Origin TackerTM 4. Фиксация герниостеплером – СОЛО- 5. Фиксация наложением швов (Prolen 2-0) С той же целью проанализированы результаты 517 лапароскопических герниопластик (ТАРР) с использованием различных инструментов и способов фиксации имплантата. Больные были разделены на 3 группы, в имплантата:
Оценке подлежало количество осложнений и рецидивов в каждой группе.
СРАВНИТЕЛЬНАЯ ХАРАКТЕРИСТИКА ИСПОЛЬЗУЕМЫХ
АЛЛОПЛАСТИЧЕСКИХ МАТЕРИАЛОВ
Для выполнения лапароскопической (ТАРР) и открытой (TF) герниопластик мы использовали различный аллопластический материал отечественного («Линтекс». «Север», «Экофлон») и импортного («Prolene», «Mersilene», «Surgipro», «Gor-Tex») производства.Для сравнительного анализа были отобраны истории болезней 120 больных, которым устанавливались различные имплантаты. Все больные в зависимости от вида аллопластического материала были разделены на групп по 20 человек в каждой:
- Группа I – используемый материал - «Prolene»
- Группа II - используемый материал – «Surgipro»
- Группа III – используемый материал - «Линтекс»
- Группа IV – используемый материал – «Север»
- Группа V – используемый материал – «Mersilene»
- Группа V – используемый материал – «Экофлон»
Сравнение проводилось по данным объективного обследования, а также субъективному мнению оперирующих хирургов, которое собранно путем анкетирования. Основными параметрами сравнительной оценки являлись:
1. Тканевая реакция на инородное тело (отек,инфильтрат,серома) 2. Рецидив грыжи 3. Удобство установки сетки 4. Прочность сетки (отсутствие фрагментации и пролабирования) 5. Нагноение 6. Стоимость имплантата По степени выраженности все признаки оценивались как:
- ( + + +) -сильно выраженный признак;
- ( + + ) - средне выраженный признак;
- ( + ) - слабо выраженный признак;
Кроме того, нами проанализированы результаты 17 гистологических исследований интраоперационного материала (10 оперированных больных по поводу рецидивной паховой грыжи) и секционного материала (7 больных, перенесших 3-5 лет назад герниопластику аллотрансплантатом и умерших по другим причинам). После иссечения участок имплантата с окружающими тканями фиксировался в растворе формалина и после проводки через спирты подвергался гистологическому исследованию.
МЕТОДЫ ИССЛЕДОВАНИЯ БЛИЖАЙШИХ И ОТДАЛЕННЫХ
РЕЗУЛЬТАТОВ ЛАПАРОСКОПИЧЕСКОЙ ГЕРНИОПЛАСТИКИ
На каждого оперированного по поводу паховой грыжи больного оформлялась «учётная карта больного перенесшего операцию по поводу паховой грыжи», в которой указывались следующие данные:1. № истории болезни 2. фамилия, имя, отчество 3. пол 4. возраст 5. масса тела 6. рост 7. профессия 8. домашний адрес 9. телефон 10. дата поступления 11. дата операции 12. дата выписки 13. длительность пребывания в стационаре (койко-день) 14. длительность грыженосительства 15. диагноз до операции 16. диагноз после операции 17. сопутствующие заболевания 18. перенесенные операции 19. патологоанатомический диагноз 20. осмотр грыжи физикальный:
20.1.сторона: правая – левая – двусторонняя 20.2. косая, прямая 20.3. вправляемость: да – нет 20.4. диаметр ворот см.
20.5. болезненность: да – нет 21.осмотр грыжи лапароскопический:
21.1 сторона: правая – левая- двусторонняя 21.2 косая, прямая, надпузырная, комбинированная 21.3 диаметр ворот см.
21.5 наличие липоматоза 22.операция 22.1. особенности диссекции предбрюшинного пространства 22.2. имплантат (материал, размеры) 22.3. фиксация (вид скрепок и количество) 22.4. перитонизация_ 22.5. длительность 22.6. стаж хирурга (лет) 22.6.2.в лапароскопической хирургии 22.6.3.в лапароскопической герниологии _ 23. осложнения:
23.1.интраоперационные_ 23.2.послеоперационные_ 24. боли после операции:
24.1.интенсивность 24.2.длительность (часы) 24.3.потребность в наркотических анальгетиках_ 25.контрольные осмотры после операции:
25.1. перед выпиской: 25.2. через 7 дней:_ 25.3. через 3 месяца:_ 25.4. через 6 месяцев: 25.5. через 1год:_ 25.6. через 2 года:_ 25.7. через 3 года: 25.8. через 5 лет:_ оперированных больных.
Для изучения причин осложнений и рецидивов из 2319 больных, трансабдоминальная предбрюшинная лапароскопическая герниопластика, отобрано 1267 учётных карт.
выполнялись одними и теми же тремя хирургами: «А», «Б», «В», срок фактического непосредственного осмотра не менее 1,5лет после операции.
Все сведения о больных и данные контрольных осмотров занесены в полученных данных использовали статистические пакеты «StatGraphics Plus for Widows 2.1» и «SPSS for Windows 10.0». Результаты исследований проверены на достоверность по F-критерию (Fischer), W- критерию (MannWhitney), а также с помощью теста Колмогорова-Смирнова. Связь между явлениями определяли на основании вычисления коэффициента корреляции по формуле Pearson.
ГЛАВА III
КЛИНИЧЕСКИЕ И ЭКСПЕРИМЕНТАЛЬНЫЕ РЕЗУЛЬТАТЫ
ЛАПАРОСКОПИЧЕСКОЙ ГЕРНИОПЛАСТИКИ
БЛИЖАЙШИЕ И ОТДАЛЕННЫЕ РЕЗУЛЬТАТЫ
3.ЛАПАРОСКОПИЧЕСКОЙ ГЕРНИОПЛАСТИКИ
лапароскопическая герниопластика. Сроки наблюдения за больными составили от 1,5 до 7лет после операции.Ни один из больных не потребовал в после операционном периоде послеоперационных болей в 1-е сутки использовалось одно-двукратное назначение ненаркотических противовоспалительных анальгетиков (анальгин, внутримышечно, либо (чаще) ректально ввиде свечей.
Длительность госпитализации составила в среднем 4,0+0,9 суток (от 0 до 16). Случаев повторной госпитализации не было.
При изучении сроков возвращения больных к обычной трудовой деятельности установлено, что определяющим моментом для закрытия листа нетрудоспособности явилось желание больного. Хирурги придерживались обычных сроков нетрудоспособности (от 3-х до 6-и недель). Тем не менее, длительность реабилитации больных после лапароскопической герниопластики составила 18 1,1 дней при тяжёлом физическом труде и 7 1,5 дней при лёгком. Случаев перевода больных на лёгкий труд не было. Среди 1267 обследованных больных 766 (60%) были автомобилистами (профессионалами или любителями). Сроки через которые больные после лапароскопической герниопластики могли приступить к управлению автомобилем составили от 2 до 5 суток в среднем через 4,8 + 1, суток.
Характер осложнений после лапароскопической герниопластики представлен в таблице 6.
Основное количество осложнений и рецидивов пришлось на так называемый период освоения методики, который значительно дольше при освоении лапароскопической герниопластики нежели при освоении других способов оперативного лечения паховых грыж. Нам не удалось избежать тяжёлых осложнений. Такие осложнения наблюдались у 13 больных ( интраоперационных, ранних послеоперационных и поздних послеоперационных).
Из интраоперационных осложнений самым частым оказалось повреждение мочевого пузыря – у 5 больных. У четырёх больных была скользящая грыжа, при которой стенка мочевого пузыря оказалась стенкой грыжевого мешка. При этом у 2 больных грыжа была прямой, а у 2 – надпузырной. Повреждение стенки мочевого пузыря произошло при выделении грыжевого мешка и было замечено сразу. У первого больного была произведена нижне-срединная лапаротомия и ушивание разрыва, больной был выписан после снятия швов и выполнения контрольной цистографии на 10 сутки после операции.
Осложнения и рецидивы на 1267 лапароскопических трансабдоминальных Интраоперационные:
Послеоперационные:
0, У других 3 больных ушивание дефекта произведено лапароскопически, что позволило больным в обычные сроки выписаться на амбулаторное наблюдение без какого-либо дискомфорта. Ещё одно повреждение мочевого пузыря произошло у больного с многократно рецидивировавшей огромной пахово-мошоночной грыжей и обширным липоматозом паховой области.
Приводим выписку из истории болезни № 6851:
Больной Б., 40 лет, поступил в Александровскую больницу в плановом порядке 26.03.97г. с диагнозом левосторонняя рецидивная паховая грыжа.
Предъявлял жалобы на периодически возникающие боли в левой паховой области и наличие там же эластического выпячивания, спускающегося в мошонку. Из анамнеза известно, что впервые обратил внимание на наличие выпячивания в правой паховой области в 1987 году. В 1989 году, в связи с увеличением образования, обратился к хирургу и был оперирован по поводу правосторонней прямой паховой грыжи (герниопластика по Кукуджанову).В 1992 выявлен рецидив грыжи справа и появилось выпячивание в левой паховой области. В 1994 году вновь оперирован – лапароскопическая герниопластика справа и лапароскопическая герниорафия по Ger’у слева.
лапароскопическая трансабдоминальная предбрюшинная герниопластика.
В январе 1996 года в связи с повторным рецидивом грыжи слева выполнена операция Лихтенштейна. В феврале 1997 года в момент падения (горные лыжи) почувствовал резкую боль («как будто что-то оборвалось») в левой паховой области. После чего в левой паховой области появилось выпячивание.
При осмотре в левой паховой области послеоперационный рубец без воспаления. Ниже рубца определяется урчащее, спускающееся в мошонку эластическое образование размерами 11х7х7см, вправляющееся в брюшную полость. Грыжевые ворота до 3,5 см в диаметре. Клинические анализы в пределах нормы.
27.03.97г.больному выполнена лапароскопическая герниопластика. При лапароскопии установлено, что нижне-медиальный край имплантата сместился в латеральном направлении.. При диссекции предбрюшинного пространства выявлен обширный липоматоз. Старый имплантат не удалялся. Поверх него установлен и фиксирован новый – больших размеров (15х10см). В связи с трудностью и травматичностью диссекции, в предбрюшинном пространстве перед имплантатом был помещен селиконовый дренаж. На вторые сутки после операции появились боли в животе, а по дренажу стала поступать моча.
29.03.97г. больной срочно оперирован: нижнесрединная лапаротомия.
На операции обнаружен дефект боковой стенки мочевого пузыря в его Произведено: ушивание дефекта 2-х рядным кетгутовым швом, санация брюшной полости, дополнительно сетчатый имплантат подшит к лобковой кости, наложена надлобковая эпицистостома. При ушивании лапаротомной раны отмечено прорезание нитью апоневроза, по этой причине ушивание пришлось выполнять наложением «П»- образных швов. В дальнейшем послеоперационный период протекал без особенностей: раны зажили первичным натяжением, самостоятельное мочеиспускание восстановилось на 5-е сутки, на 7-е сутки удалён дренаж из мочевого пузыря, эпицистостома закрылась на 10-е сутки после лапаротомии. После контрольных анализов, цистографии и ультразвукового исследования на 16-е сутки больной в удовлетворительном состоянии выписан на амбулаторное наблюдение.
В дальнейшем больной регулярно подвергался контрольным осмотрам в течении 3 лет, жалоб не предъявлял, вел привычный подвижный образ жизни, занимался спортом (горные лыжи).
Повреждение толстой кишки возникло у больного с фиксированной рецидивной прямой паховой грыжей при отделении сигмовидной кишки от грыжевых ворот. Сразу был осуществлён переход на герниолапаротомию.
После отделения сигмовидной кишки от грыжевых ворот и ушивания точечного дефекта кишки произведена пластика по Postemsky.
Послеоперационный период протекал без особенностей, больной в удовлетворительном состоянии на 9-е сутки выписан на амбулаторное наблюдение.
Кровотечение из нижних эпигастральных кровеносных сосудов возникло у 3-х больных. У одного на фоне рубцово-измененых тканей при поперечном рассечении брюшины над грыжевыми воротами. У второго на фоне липоматоза при фиксации имплантата скрепкой. В обоих случаях возникшее кровотечение было остановлено наложением клипс выше и ниже повреждения. В третий раз кровотечение произошло, вследствие повреждения нижних эпигастральных сосудов у тучного больного, из-за потери анатомической ориентации при введении бокового 12-мм троакара. В данном случае для остановки кровотечения потребовался 8см. разрез кожи и подкожной клетчатки в области прокола для прошивания и перевязки кровоточащих сосудов.
тонкокишечная непроходимость. В раннем послеоперационном периоде (до выписки больных из стационара) причинами непроходимости явились: у одного больного рыхлые спайки между петлями тонкой кишки и краями ушитой над имплантатом брюшиной, а у другого больного петля подвздошной кишки интимно подпаялась к не укрытому участку проленовой сетки (Рис. 12,13).
Рис 12. Осложнения: острая тонкокишечная непроходимость микроскопическая картина: (L) толстая кишка; (R) тонкая кишка;
Рис.13. Спаечный процесс тонкой кишки с проленовой сеткой тонкокишечная непроходимость возникла у больного Т. 72 лет, который был оперирован по поводу большой прямой паховой грыжи через неделю после самостоятельно разрешившегося ущемления. Первая операция – лапароскопическая герниопластика протекала без каких-либо особенностей.
Поскольку больной оперирован по поводу непроходимости в другом стационаре, информация об операционных находках имеется только со слов лечащего врача: «…тонкая кишка пришита скрепками к месту операции…».
По-видимому, спаечный процесс произошел между петлями тонкой кишки и линией ушивания брюшины, а со временем титановые скрепки мигрировали в стенку кишки. Однако, как бы то, не объяснялось, важен сам факт лапароскопической герниопластики.
Ещё одно тяжёлое позднее осложнение - атрофия яичка произошло у больного, оперированного по поводу рецидивной косой пахово-мошоночной грыжи, вследствие травматичного отделения грыжевого мешка от семенного канатика.
Рецидив после лапароскопической герниопластики возник у больных. В таблице 7 представлено распределение рецидивов в зависимости от типа грыжи. К малым грыжам мы относили те случаи, когда при лапароскопии размер грыжевых ворот составлял до 3 см в диаметре, к средним – 3-5 см, к большим – свыше 5 см.
Частота рецидивов после лапароскопической герниопластики в комбинированная Как видно из таблицы «простые» грыжи (косые малые и средние, прямые малые) в нашем материале составили всего 486 наблюдений (38%), при этом рецидивов не отмечено. Чаще всего рецидивы отмечены после лапароскопической герниопластики по поводу больших прямых (4,1%) и больших комбинированных грыж (9,1%).
Основное количество рецидивов 9 из 14 выявлено в первые 3 года после лапароскопической герниопластики. Однако мы наблюдали рецидивы и в более поздние сроки и через 5, и через 6, и через 7 лет после операции (см. табл.8).
Зависимость рецидивов от сроков наблюдения.
больных рецидивов Учитывая то, что из 2319 больных 856 (36,9%) по различным причинам выбыли из наблюдения (отказ от контрольных осмотров, перемена места жительства и т.п.), можно предположить, что процент рецидивов и поздних осложнений несколько выше нами установленных.
лапароскопической герниопластики свидетельствуют о значительных преимуществах этой операции хорошая переносимость больными, комфортность послеоперационного периода, быстрая реабилитация, не большое количество осложнений и рецидивов.
ИСПОЛЬЗОВАНИЕ РАЗЛИЧНЫХ СПОСОБОВ ФИКСАЦИИ
3.2.
ИМПЛАНТАТА ПРИ ЛАПАРОСКОПИЧЕСКОЙ
ГЕРНИОПЛАСТИКЕ.
Результаты, полученные в ходе эксперимента по оценке надёжности фиксации имплантата к соединительно-тканным структурам, представлены в таблице 9. Наиболее прочной оказалась фиксация спиралевидным фиксатором и 2-0 проленовым швом (31,36–32,34 Н), меньшая прочность фиксации выявлена при использовании П-образных скрепок (26,46 - 27, Н) и наименьшая – при использовании В-образных скрепок (23,52 Н).Различие между группами статистически достоверно (р < 0,05).
СОЛО-11(Аксиома) Отдалённые результаты в сроки от 1,5 до 4 лет проанализированы у больных, перенесших лапароскопическую герниопластику (ТАРР) с использованием различных инструментов и способов фиксации имплантата и представлены в таблице 10.
Таблица 10.
Осложнения и рецидивы после лапароскопической герниопластики с использованием различных сшивающих аппаратов.
Лучшие результаты получены при использовании 5-мм такера.
Меньший диаметр инструмента исключает такое осложнение как грыжа троакарной раны и уменьшает вероятность повреждения кровеносных сосудов и нервов. Единственное осложнение, возникшее при использовании 5-мм такера - серома паховой области - связано с травматичностью выделения грыжевого мешка, что к самому инструменту отношения не спиралевидной скрепкой уменьшает вероятность развития рецидива грыжи.
В наших наблюдениях рецидивов при использовании 5-мм такеров не было.
Хуже всего оказались результаты при использовании 12мм степлера, как в отношении рецидивов, так и в отношении осложнений. Больший диаметр инструмента ведёт к большему количеству осложнений, а менее прочная фиксация имплантата увеличивает риск рецидива грыжи. На аппаратами.
Рис.14. Глубина фиксации тканей скрепками различных степлеров заключаются в глубине захваченных тканей. При использовании аппарата Endo hernia толщина захваченных тканей составляет 1,3 мм. (Рис.15), а при использовании аппарата СОЛО – 11 - 2,4 мм. (Рис. 16) Рис. 16.. Микроскопическая картина фиксации тканей скрепками аппарата СОЛО - В тоже время глубина захватывания тканей при использовании аппарата Origin TackerTM составляет 4 мм, что наряду с возможностью проникновения фиксатора в костную ткань, определяет более надёжную фиксацию имплантата (Рис. 17).
Рис. 17. Микроскопическая картина фиксации тканей скрепками аппарата Origin TackerTM 3.3. ИСПОЛЬЗОВАНИЕ РАЗЛИЧНЫХ
АЛЛОПЛАСТИЧЕСКИХ МАТЕРИАЛОВ
Результаты сравнительного изучения различных имплантатов по данным объективного обследования, а также по субъективному мнению оперирующих хирургов, собранного путем анкетирования, представлены в таблице 11.Как видно из таблицы, сравнивались наиболее популярные виды отечественных и зарубежных имплантируемых материалов, которые используются при герниопластике: полипропиленовые, полиэстеровые (лавсановые) и политетрафлюороэтиленовые. При этом отмечено, что все материалы обладают как положительными (удобство установки и фиксации, прочность), так и отрицательными качествами (тканевая реакция на инородное тело, высокая стоимость).
Тканевая реакция на инородное тело в виде отёка, инфильтрации и серомы в большей степени отмечена при использовании полиэстеровых материалов, а при использовании политетрафлюороэтилена данные осложнения не наблюдались. В то же время интенсивное прорастание фибробластами было характерно для полипропиленовых и полиэстеровых политетрафлюороэтилена прорастание возможно лишь при дополнительной перфорации имплантата (Рис.19).
Рис. 18. Прорастание полипропиленовой сетки соединительной тканью Рис. 19. Перфорированный политетрафлюороэтиленовый имплантат.
Результаты оценки аллопластических материалов Тканевая реакция на Удобство установки и пролабирования) ( + + +) -сильно выраженный признак; ( + + ) - средне; ( + ) - слабо;
полиэстеровые материалы оказались гораздо предпочтительней по удобству установки и фиксации. Наиболее прочным является полипропилен, наименее прочным – политетрафлюороэтилен. Устойчивость к инфекции оказалась одинаково высокой для всех изучаемых материалов. Случаев нагноения имплантатов не было.
Самым дорогим материалом является политетрафлюороэтилен, а наиболее дешёвым лавсан. Следует отметить, что отечественные материалы дешевле зарубежных аналогов в соотношении 3 : 10. Разница в частоте рецидивов статистически не достоверна. Однако меньший процент рецидивов грыж при использовании полипропилена, следует из хорошей прорастаемости, удобства установки и прочности этого материала.
производства, производимый фирмой «Линтекс» (Россия; Санкт-Петербург), оказался наиболее предпочтительным для герниопластики, как по качественным показателям, так и по стоимости.
ЗАВИСИМОСТЬ РЕЗУЛЬТАТОВ ЛАПАРОСКОПИЧЕСКОЙ
3.ГЕРНИОПЛАСТИКИ ОТ ОПЫТА ХИРУРГА
Результаты исследования зависимости количества осложнений и рецидивов после лапароскопической герниопластики от опыта хирурга представлены в таблице 12.Все хирурги имели первую или высшую квалификационную категорию и были допущены к самостоятельному выполнению лапароскопической герниопластики после не менее одного года ассистенции на этой операции.
Несмотря на длительный период обучения хирургов, имевшийся у них к тому времени опыт, как в «открытой», так и в лапароскопической хирургии (2-3 года выполнения лапароскопической холецистэктомии), основное количество осложнений и рецидивов пришлось на первый год выполнения лапароскопической герниопластики.
Зависимость результатов лапароскопической герниопластики от опыта «А»
операций «Б»
операций «В»
операций Итого:
лапароскопической герниопластики, существенное влияние на длительность операции, и на её результаты оказывает не только опыт оператора, но и опыт манипуляции ассистента ограничиваются тракцией желчного пузыря, при лапароскопической герниопластике от ассистента требуются активные предбрюшинного пространства, и при установке имплантата, и при его фиксации и перитонизации.
Итоговые результаты представлены на графике (см. Рис. 18.).
Рис. 18. Частота осложнений и рецидивов после лапароскопической лапароскопической герниопластики от опыта хирурга, как в отношении осложнений, так и в отношении рецидивов грыжи.
ГЛАВА IV
СРАВНИТЕЛЬНЫЙ АНАЛИЗ РЕЗУЛЬТАТОВ ЛЕЧЕНИЯ БОЛЬНЫХ
С ПАХОВЫМИ ГРЫЖАМИ ПРИ РАЗЛИЧНЫХ СПОСОБАХ
ГЕРНИОПЛАСТИКИ
Из 3477 больных, прооперированных по поводу паховых грыж в период с февраля 1994 по февраль 2001 года, было отобрано 500 историй болезней больных оперированных в период с апреля 1996 по апрель 2000 года: 150 - с использованием аутопластики (АТ), 250 больных, которым выполнена трансабдоминальная предбрюшинная герниопластика (ТАРР) и 100 больных прооперированных по Лихтенштейну (ТF).герниопластики у 3477 больных):
- среднее время операции - 50 + 5,7мин. (от 15 до 125 мин.);
- осложнения - 11% (397);
- рецидивы - 5%(181);
- койко-день - 6,5 + 1,3 (от 1 до 24);
- средний срок возвращения к полной физической активности 20 0, дней (от 5 до 60).
большинство - 85,2%, женщины – 14,8%; средний возраст больных составил 57 + 1,6 лет (от 16 до 88); правосторонних грыж было несколько больше, чем левосторонних (53% против 47%); двусторонние грыжи оказались у 17% больных. По типу грыж больные распределились следующим образом: косые грыжи встретились у 232 больных (46,4%), прямые – у 199 (39,8%), надпузырные – у 19 (3,8%), комбинированные (т.н. пантолонные) – у (10%), липоматоз паховой области сопутствовал грыжам у 316 больных (63,2%), а рецидивные грыжи встретились у 84 больных (16,8%). Так комбинированные, скользящие, надпузырные, рецидивные) встретились у 393 больных (78,6%).
Результаты лечения больных в отобранных группах, представленные в таблице 13, оценивались по следующим критериям:
- сложность (косвенно по длительности операции) - безопасность (по частоте осложнений ) - продолжительность реабилитации (по срокам возвращения к - стоимость (затраты на операцию и стационарное лечение) - надёжность (по частоте рецидивирования) Средняя длительность операции при традиционной герниопластике аутотканями (АТ) оказалась на 15 и 16 мин. Соответственно больше, чем при способах герниопластики, использующих принцип “tension-free”.
Разница статистически достоверна (р < 0,05). При этом следует отметить, что время затраченное на проведение местной анестезии не учитывалось.
Сокращение длительности операции не было самоцелью, а явилось результатом накопления хирургом опыта, особенно при выполнении лапароскопической герниопластики. Продолжительность операции определялась и другими факторами: вид и тип грыжи, наличие или отсутствие липоматоза, надёжность и исправность оборудования и инструментария. Поскольку период освоения методики и накопления опыта хирургов при выполнении операции Лихтенштейна был существенно короче, чем при традиционных и лапароскопических операциях (3-4 года против 8-10 лет), постольку эту операцию можно считать более простой и в плане выполнения и в плане обучения.
Результаты лечения в зависимости от метода герниопластики.
Количество операций длительность операции (мин.) длительность стацлечения Восстановление физической активности (дни) тяжёлый/легкий Затраты на операцию и стац. лечение - в ценах 2001 года

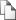
 [
[  «
«